<Письмо> Минздрава России от 29.08.2013 N 14-2/10/2-6432
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
ПИСЬМО
от 29 августа 2013 г. N 14-2/10/2-6432
Министерство здравоохранения Российской Федерации направляет для использования в работе методические рекомендации "Организация проведения диспансеризации и профилактических медицинских осмотров взрослого населения" (2-е издание с дополнениями и уточнениями).
И.Н.КАГРАМАНЯН
Приложение
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
ФЕДЕРАЛЬНОЕ ГОСУДАРСТВЕННОЕ БЮДЖЕТНОЕ УЧРЕЖДЕНИЕ
"ГОСУДАРСТВЕННЫЙ НАУЧНО-ИССЛЕДОВАТЕЛЬСКИЙ ЦЕНТР
ПРОФИЛАКТИЧЕСКОЙ МЕДИЦИНЫ" МИНЗДРАВА РОССИИ
Утверждаю
Главный специалист
по профилактической медицине
Минздрава России
С.А.БОЙЦОВ
__________ 2013 г.
ОРГАНИЗАЦИЯ
ПРОВЕДЕНИЯ ДИСПАНСЕРИЗАЦИИ И ПРОФИЛАКТИЧЕСКИХ МЕДИЦИНСКИХ
ОСМОТРОВ ВЗРОСЛОГО НАСЕЛЕНИЯ
МЕТОДИЧЕСКИЕ РЕКОМЕНДАЦИИ
2-е издание
Аннотация
Методические рекомендации содержат описание организации проведения диспансеризации и профилактических медицинских осмотров взрослого населения в медицинских организациях первичной медико-санитарной помощи.
Диспансеризация представляет собой комплекс мероприятий, в том числе медицинский осмотр врачами нескольких специальностей и применение необходимых методов обследования, осуществляемых в целях раннего выявления хронических неинфекционных заболеваний (состояний), являющихся основной причиной инвалидности и преждевременной смертности населения России, и факторов риска их развития, а также в целях формирования групп состояния здоровья и выработки рекомендаций для пациентов. Диспансеризация проводится 1 раз в три года и включает в себя помимо универсального для всех возрастных групп пациентов набора методов методы углубленного обследования, предназначенные для раннего выявления наиболее вероятных для данного возраста и пола хронического неинфекционного заболевания.
Профилактический медицинский осмотр проводится 1 раз в два года в целях раннего (своевременного) выявления хронических неинфекционных заболеваний (состояний) и факторов риска их развития, потребления наркотических средств и психотропных веществ без назначения врача, а также в целях формирования групп состояния здоровья и выработки рекомендаций для пациентов в те годы, когда диспансеризация для данного гражданина не проводится. Регулярная диспансеризация и профилактические медицинские осмотры являются важнейшими массовыми и высокоэффективными медицинскими технологиями сбережения здоровья и снижения преждевременной смертности населения.
Методические рекомендации выполняют задачу разъяснения и комментариев к отдельным пунктам нормативно-правовых документов Минздрава России "Порядок проведения диспансеризации определенных групп взрослого населения", утвержденного приказом Министерства здравоохранения Российской Федерации от 3 декабря 2012 г. N 1006н, и "Порядок проведения профилактического медицинского осмотра", утвержденного приказом Министерства здравоохранения Российской Федерации от 6 декабря 2012 г. N 1011н.
Методические рекомендации предназначены для руководителей медицинских организаций, осуществляющих диспансеризацию и профилактические медицинские осмотры взрослого населения, а также врачебного и среднего медицинского персонала, непосредственно участвующих в их проведении.
Настоящие рекомендации представляют 2-е издание с дополнениями и уточнениями.
Авторы: Бойцов С.А., Ипатов П.В., Калинина А.М., Вылегжанин С.В., Гамбарян М.Г., Еганян Р.А., Зубкова И.И., Пономарева Е.Г., Соловьева С.Б.
Образец для цитирования:
Бойцов С.А., Ипатов П.В., Калинина А.М., Вылегжанин С.В., Гамбарян М.Г., Еганян Р.А., Зубкова И.И., Пономарева Е.Г., Соловьева С.Б. Организация проведения диспансеризации и профилактических медицинских осмотров взрослого населения. Методические рекомендации. Издание 2-е с дополнениями и уточнениями - 83 с. Утверждены главным специалистом по профилактической медицине Минздрава России 6 августа 2013 г. Интернет-ресурс: http//cons-plus.ru; http://www.gnicpm.ru.
Список сокращений
SCORE - Systematic Coronary Risk Estimation
АГ - артериальная гипертония
АД - артериальное давление
ВОЗ - Всемирная организация здравоохранения
ЗОЖ - здоровый образ жизни
ИБС - ишемическая болезнь сердца
ИМТ - индекс массы тела
ИМ - инфаркт миокарда
ЛПУ - лечебно-профилактические учреждения
НИЗ - неинфекционные заболевания
СД - сахарный диабет
ССЗ - сердечно-сосудистые заболевания
ТГ - триглицериды
ФР - факторы риска
ХНИЗ - хронические неинфекционные заболевания
ХОБЛ - хроническая обструктивная болезнь легких
ХС - холестерин
ХС ЛВП - холестерин липопротеинов высокой плотности
ХС ЛНП - холестерин липопротеинов низкой плотности
ЭКГ - электрокардиография
Введение
Современные системы скрининга - раннего выявления заболеваний (эквивалент российской диспансеризации) - в настоящее время внедрены во многих развитых странах. По рекомендации Всемирной организации здравоохранения скрининговые программы должны содержать не только тесты на раннее выявление заболеваний, но и тесты на выявление факторов риска хронических неинфекционных заболеваний, являющихся основными причинами смерти населения как развитых, так и развивающихся стран мира. Отказ от курения, контроль артериального давления, рациональное питание, достаточный уровень физической активности, ограничение употребления алкоголя, нормализация массы тела расцениваются как важнейшие условия для улучшения прогноза и снижения уровня инвалидности и смертности населения.
Диспансеризация в нашей стране имеет многолетнюю историю. Программа всеобщей диспансеризации населения была принята в 1986 г. (приказ МЗ СССР от 30.05.1986 N 770), согласно которой в поликлиниках были созданы отделения и кабинеты профилактики, увеличена численность участковых врачей и педиатров, улучшено лабораторно-инструментальное оснащение. По результатам диспансеризации рекомендовалось выделять группы здоровых, практически здоровых и больных. Впервые указывалось, что в каждой из вышеперечисленных групп следует учитывать лиц с факторами риска возникновения определенных заболеваний (производственного, бытового, генетического характера), и давались рекомендации по их диспансерному наблюдению.
Однако запланированное ежегодное всеобщее обследование населения не было достаточно обосновано с позиции ресурсного и организационного обеспечения и оказалось весьма затратным, в значительной степени затрудняющим текущую работу поликлиник и в конечном итоге недостаточно эффективным. От участия в диспансеризации практически был отстранен участковый врач, поскольку он не нес достаточной ответственности за ее проведение. Организация диспансеризации, контроль ее проведения, учет и анализ результатов - все это было возложено на отделения (кабинеты) профилактики. Отсутствие необходимого уровня ответственности и прямой заинтересованности в результатах диспансеризации участкового врача является основным и очень серьезным недостатком не только советской системы диспансеризации, но и организованной в последние годы дополнительной диспансеризации работающих граждан.
Вторым серьезным недостатком является отсутствие процедуры коррекции факторов риска хронических неинфекционных заболеваний, которая должна происходить или, по крайней мере, начинаться уже в рамках диспансеризации. Опыт проведения дополнительной диспансеризации работающего населения, стартовавшей в нашей стране с 2006 года по месту работы граждан, показал, что отказ от участково-территориального принципа ее организации привел к тому, что медицинские осмотры работающих не стали реальным способом контроля за их здоровьем, поскольку в большинстве случаев диспансеризация заключалась только в обследовании и выявлении болезней без реализации последующего комплекса лечебно-профилактических и реабилитационных мер.
Таким образом, в процессе совершенствования диспансеризации необходимо учесть как положительный, так и отрицательный накопленный опыт. Прежде всего, важно создать научно обоснованную систему мероприятий диспансеризации с учетом имеющегося отечественного и зарубежного опыта, исходя из реальных возможностей государства и существующей системы здравоохранения, обеспечить устойчивое ее функционирование, не нарушающее повседневный режим работы амбулаторно-поликлинического учреждения (подразделения) при непосредственном участии и личной ответственности участкового врача (фельдшера) за ее результаты.
Новый порядок диспансеризации разрабатывался с учетом не только отечественного, но и международного опыта. Диспансеризация взрослого населения проводится путем углубленного обследования граждан в целях:
- раннего выявления хронических неинфекционных заболеваний (состояний), являющихся основной причиной инвалидности и преждевременной смертности населения Российской Федерации, основных факторов риска их развития, туберкулеза, а также потребления наркотических средств и психотропных веществ без назначения врача;
- определения группы состояния здоровья, необходимых профилактических, лечебных, реабилитационных и оздоровительных мероприятий для граждан, имеющих заболевания (состояния) или факторы риска их развития, а также для здоровых граждан;
- проведения краткого профилактического консультирования больных и здоровых граждан, а также проведения индивидуального углубленного профилактического консультирования и групповых методов профилактики (школ пациентов) для граждан с высоким и очень высоким суммарным сердечно-сосудистым риском;
- определения группы диспансерного наблюдения граждан, с выявленными заболеваниями (состояниями), а также здоровых граждан, имеющих высокий и очень высокий суммарный сердечно-сосудистый риск.
Основными особенностями нового Порядка диспансеризации являются:
- участковый принцип ее организации (правда следует иметь в виду, что в соответствии с Порядком выбора гражданином медицинской организации при оказании ему медицинской помощи в рамках программы государственных гарантий бесплатного оказания гражданам медицинской помощи, утвержденным приказом Минздрава России от 26 апреля 2012 г. N 406н, гражданин может проходить диспансеризацию в медицинской организации, выбранной им для получения первичной врачебной или доврачебной медико-санитарной помощи, что в определенной мере может нарушать стройную систему территориального принципа организации врачебных участков);
- возложение ответственности за организацию и проведение диспансеризации населения, находящегося на медицинском обслуживании в медицинской организации, на ее руководителя и на отделение (кабинет) медицинской профилактики (в том числе входящий в состав центра здоровья), а ответственности за организацию и проведение диспансеризации населения терапевтического, в том числе цехового, участка - на врача-терапевта участкового, врача-терапевта цехового врачебного участка, врача общей практики (семейного врача) (далее - участковый врач-терапевт);
- двухэтапный принцип проведения диспансеризации; первый этап диспансеризации (скрининг) проводится с целью выявления у граждан признаков хронических неинфекционных заболеваний, факторов риска их развития, потребления наркотических средств и психотропных веществ без назначения врача, а также определения медицинских показаний к выполнению дополнительных обследований и осмотров врачами-специалистами для уточнения диагноза на втором этапе диспансеризации; первый этап заканчивается приемом (осмотром) врача-терапевта, включающим определение группы состояния здоровья, группы диспансерного наблюдения и проведение краткого профилактического консультирования; второй этап диспансеризации проводится с целью дополнительного обследования и уточнения диагноза заболевания (состояния), проведения углубленного профилактического консультирования и включает в себя проведение по определенным на первом этапе показаниям целого ряда инструментально-лабораторных методов исследования и осмотров специалистов;
- конкретизация понятия "факторы риска", к которым относятся повышенный уровень артериального давления, дислипидемия, гипергликемия, курение табака, пагубное потребление алкоголя, нерациональное питание, низкая физическая активность, избыточная масса тела и ожирение;
- дифференцированный набор инструментально-лабораторных методов исследования в целях повышения вероятности раннего выявления наиболее часто встречающихся для данного пола и возраста хронических неинфекционных заболеваний;
- уменьшения числа групп здоровья с шести до трех и новый принцип их определения, позволяющий четко обозначить порядок действий в отношении каждого гражданина; к первой группе относятся граждане с низким и средним сердечно-сосудистым риском, определенным по шкале SCORE (таким гражданам проводится краткое профилактическое консультирование, коррекция факторов риска врачом-терапевтом в отделении (кабинете) медицинской профилактики или центре здоровья); ко второй - с высоким и очень высоким риском (таким гражданам проводится коррекция факторов риска хронических неинфекционных заболеваний в отделении (кабинете) медицинской профилактики или центре здоровья, при наличии медицинских показаний врачом-терапевтом назначаются лекарственные препараты для коррекции факторов риска, и эти граждане подлежат диспансерному наблюдению в отделении (кабинете) медицинской профилактики); к третьей группе относятся граждане, имеющие доказанные заболевания (состояния), требующие установления диспансерного наблюдения или оказания специализированной, в том числе высокотехнологичной, медицинской помощи, а также граждане с подозрением на наличие заболевания (состояния), нуждающегося в дополнительном обследовании, при этом гражданам, имеющим факторы риска, проводится их коррекция в отделении (кабинете) медицинской профилактики или центре здоровья;
- обязательное проведение профилактического консультирования в целях коррекции факторов риска уже в процессе диспансеризации.
Настоящие методические рекомендации подготовлены в целях оказания практической помощи как ответственным лицам - организаторам проведения диспансеризации населения, так и врачебному и среднему медицинскому персоналу, непосредственно участвующему в этом процессе. В процессе накопления опыта по диспансеризации населения и проведения профилактических осмотров предполагается совершенствование их нормативно-правовой базы и соответствующее обновление настоящих методических рекомендаций.
Методические рекомендации изложены по принципу комментариев, методических приемов и практических примеров реализации отдельных, требующих пояснений, пунктов нормативно-правовых документов Минздрава России "Порядок проведения диспансеризации определенных групп взрослого населения" (далее - Порядок диспансеризации), утвержденного приказом Министерства здравоохранения Российской Федерации от 03.12.2012 N 1006н, и "Порядок проведения профилактического медицинского осмотра" (далее - Порядок профилактического осмотра), утвержденного приказом Министерства здравоохранения Российской Федерации от 06.12.2012 N 1011н, а также приказ Министерства здравоохранения Российской Федерации от 18 июня 2013 г. N 382н "О формах медицинской документации и статистической отчетности, используемых при проведении диспансеризации определенных групп взрослого населения и профилактических медицинских осмотров".
Организация проведения диспансеризации
Пункт 3 Порядка диспансеризации.
3. Диспансеризация взрослого населения проводится путем углубленного обследования состояния здоровья граждан в целях:
1) раннего выявления хронических неинфекционных заболеваний (состояний), являющихся основной причиной инвалидности и преждевременной смертности населения Российской Федерации (далее - хронические неинфекционные заболевания), основных факторов риска их развития (повышенный уровень артериального давления, дислипидемия, повышенный уровень глюкозы в крови, курение табака, пагубное потребление алкоголя, нерациональное питание, низкая физическая активность, избыточная масса тела или ожирение), а также потребления наркотических средств и психотропных веществ без назначения врача;
К хроническим неинфекционным заболеваниям, являющимся основной причиной инвалидности и преждевременной смертности населения Российской Федерации, относятся болезни системы кровообращения (в первую очередь ишемическая болезнь сердца и цереброваскулярные заболевания), злокачественные новообразования, сахарный диабет, хронические болезни легких (прежде всего хроническая обструктивная болезнь легких), глаукома. Указанные болезни обуславливают 80% всей инвалидности и смертности населения нашей страны. Чрезвычайно важно, что все эти болезни имеют общую структуру факторов риска их развития, причем все они поддаются коррекции.
Концепция факторов риска стала научной основой профилактики - неопровержимо доказано, что распространенность факторов риска развития основных неинфекционных заболеваний среди населения непосредственно связана с уровнем смертности от них. При этом опыт большого числа стран мира показал, что воздействия в течение 10 лет, направленные на снижение распространенности указанных факторов риска, обуславливают снижение смертности в среднем на 59%.
Основные факторы риска хронических неинфекционных заболеваний и критерии для их выделения (диагностики) представлены в первом разделе Приложения N 1 к методическим рекомендациям, а также в Приложении N 2 к Порядку диспансеризации.
Пункт 8 Порядка диспансеризации.
8. Диспансеризация проводится при наличии информированного добровольного согласия гражданина или его законного представителя (в отношении лица, признанного в установленном законом порядке недееспособным, если такое лицо по своему состоянию не способно дать согласие на медицинское вмешательство), данного по форме и в порядке, которые утверждены Министерством здравоохранения Российской Федерации.
Гражданин вправе отказаться от проведения диспансеризации в целом либо от отдельных видов медицинских вмешательств, входящих в объем диспансеризации, в порядке и по форме, которые утверждены Министерством здравоохранения Российской Федерации.
Порядок и формы дачи информированного добровольного согласия на медицинское вмешательство и отказа от определенных видов медицинских вмешательств утверждены приказом Минздрава России от 20 декабря 2012 г. N 1177н и представлены в Приложении N 2 к методическим рекомендациям.
Необходимо обратить внимание, что Перечень определенных видов медицинских вмешательств, на которые граждане дают информированное добровольное согласие при выборе врача и медицинской организации для получения первичной медико-санитарной помощи, утвержденный приказом Министерства здравоохранения и социального развития Российской Федерации от 23 апреля 2012 г. N 390н (зарегистрирован Министерством юстиции Российской Федерации 5 мая 2012 г., регистрационный N 24082), не содержит эзофагогастродуоденоскопии, колоноскопии и ректороманоскопии, входящих в объем 2-го этапа диспансеризации. По этой причине у лиц, которым по результатам 1-го этапа диспансеризации показано проведение данных исследований (медицинских вмешательств), необходимо отдельно брать добровольное информированное согласие или отказ от их проведения.
Пункт 9 Порядка диспансеризации.
9. Руководитель медицинской организации и медицинские работники отделения (кабинета) медицинской профилактики (в том числе входящего в состав центра здоровья) являются ответственными за организацию и проведение диспансеризации населения, находящегося на медицинском обслуживании в медицинской организации...
Задачей руководителя медицинской организации является определение круга ответственных лиц и подразделений, участвующих в проведении диспансеризации населения, постановка перед ними задач и принципиальной схемы взаимодействия для достижения целей диспансеризации.
Для медицинских работников отделения медицинской профилактики основной задачей в плане организации диспансеризации является практическое обеспечение согласованной работы и взаимодействия подразделений, участвующих в диспансеризации, учет проведения обследований и прохождения гражданами этапов диспансеризации, еженедельное информирование руководителя медицинской организации о ходе проведения диспансеризации.
Пункт 10 Порядка диспансеризации.
10. Основными задачами врача-терапевта при проведении диспансеризации являются:
1) составление списков граждан, подлежащих диспансеризации в текущем календарном году, и плана проведения диспансеризации на текущий календарный год с учетом возрастной категории граждан;
Форма составления списков граждан, подлежащих диспансеризации в текущем календарном году, и форма плана проведения диспансеризации на текущий календарный год с учетом возрастной категории граждан строго не регламентированы и могут иметь свои отличия в каждой медицинской организации, проводящей диспансеризацию. Пример формы поименного и повозрастного списка граждан терапевтического, в том числе цехового, участка (участка врача общей практики (семейного врача)) представлен в Приложении N 3, а пример формы календарного плана-графика прохождения диспансеризации - в Приложении N 4 к методическим рекомендациям.
2) активное привлечение населения участка к прохождению диспансеризации, информирование о ее целях и задачах, объеме проводимого обследования и графике работы подразделений медицинской организации, участвующих в проведении диспансеризации, необходимых подготовительных мероприятиях, а также повышение мотивации граждан к прохождению диспансеризации, в том числе путем проведения разъяснительных бесед на уровне семьи, организованного коллектива;
Пример краткой информации для граждан о диспансеризации и порядке ее прохождения представлен в Приложении N 5 к методическим рекомендациям. В каждой медицинской организации она может быть адаптирована к местным условиям.
3) проведение медицинского осмотра гражданина по итогам первого и второго этапов диспансеризации, установление диагноза заболевания (состояния), определение группы состояния здоровья, группы диспансерного наблюдения (с учетом заключений врачей-специалистов), назначение необходимого лечения, при наличии медицинских показаний направление на дополнительные диагностические исследования, не входящие в объем диспансеризации, для получения специализированной, в том числе высокотехнологичной, медицинской помощи, на санаторно-курортное лечение.
Критерии для определения группы состояния здоровья гражданина представлены в пункте 17 Порядка диспансеризации. Все граждане по результатам диспансеризации разделяются на три большие группы: относительно здоровые (I группа состояния здоровья), лица с высоким и очень высоким суммарным риском развития сердечно-сосудистых заболеваний (II группа) и больные (III группа). Граждане II группы состояния здоровья подлежат наиболее активному профилактическому вмешательству в рамках диспансеризации (углубленное и групповое профилактическое консультирование), так как многочисленными исследованиями доказано, что такие мероприятия приводят к достоверному снижению не только уровня риска, но и смертности от сердечно-сосудистых заболеваний, обуславливающих 55 - 57% всей смертности населения страны. Не менее важной целью диспансеризации является выявление и коррекция факторов риска у лиц, уже имеющих хронические неинфекционные заболевания, так как достоверно показано, что лечение этих заболеваний без коррекции факторов риска имеет значительно меньшую эффективность и сопряжено с достоверно большей частотой возникновения фатальных осложнений.
4) проведение краткого профилактического консультирования, направление граждан с выявленными факторами риска развития хронических неинфекционных заболеваний в отделение (кабинет) медицинской профилактики или центр здоровья для оказания медицинской помощи по коррекции указанных факторов риска;
Важной особенностью Порядка диспансеризации является не только раннее выявление хронических неинфекционных заболеваний и факторов риска их развития, но и проведение всем гражданам, имеющим указанные факторы риска, краткого профилактического консультирования (методика проведения которого представлена в разделе 4 Приложения N 1 к методическим рекомендациям).
Пункт 11 Порядка диспансеризации.
11. Основными задачами отделения (кабинета) медицинской профилактики медицинской организации, в том числе находящегося в составе центра здоровья, при проведении диспансеризации являются:
2) инструктаж граждан, прибывших на диспансеризацию, о порядке ее прохождения, объеме и последовательности проведения обследования;
Инструктаж граждан проводится с использованием Маршрутной карты диспансеризации (профилактического медицинского осмотра) (далее - Маршрутная карта Д(ПО), утвержденной приказом Министерства здравоохранения Российской Федерации от 18 июня 2013 г. N 382н. Пациентам объясняется, какие исследования они должны пройти, в каких кабинетах, в какое время и с какой последовательностью <1>, а также заполняется паспортная часть учетной формы N 131/у "Карта учета диспансеризации (профилактических медицинских осмотров)" (далее - Карта учета Д(ПО) и учетной формы N 125/у-ПЗ "Паспорт здоровья" (далее - Паспорт здоровья), утвержденные приказом Минздрава России от 18 июня 2013 г. N 382н. Пояснения к заполнению указанных учетных форм представлены в Приложении N 6 к методическим рекомендациям.
--------------------------------
<1> В программу (объем) профилактического медицинского осмотра согласно приказу Министерства здравоохранения Российской Федерации от 6 декабря 2012 г. N 1011н "Об утверждении Порядка проведения профилактического медицинского осмотра" входит медицинская услуга по определению суммарного сердечно-сосудистого риска и краткого профилактического консультирования. В официальном тексте приказа в учетной форме N 131/у-МК "Маршрутная карта диспансеризации (профилактического медицинского осмотра)" они пропущены и их необходимо добавить.
3) выполнение доврачебных медицинских исследований первого этапа диспансеризации (опрос (анкетирование) на выявление хронических неинфекционных заболеваний, факторов риска их развития, потребления наркотических средств и психотропных веществ без назначения врача, антропометрия, измерение артериального давления, определение общего холестерина и глюкозы крови экспресс-методом, измерение внутриглазного давления бесконтактным методом);
Форма анкеты (опроса) на выявление хронических неинфекционных заболеваний, факторов риска их развития и потребления наркотических средств и психотропных веществ без назначения врача, а также Правила вынесения заключения по результатам опроса (анкетирования) представлены в Приложении N 7 к методическим рекомендациям.
Результаты выполнения доврачебных медицинских исследований первого этапа диспансеризации вносятся в соответствующие разделы Карты учета Д(ПО) и Паспорта здоровья" пациента, а также в Маршрутную карту Д(ПО) лиц, у которых не выявлено показаний для прохождения 2-го этапа диспансеризации или которые проходят профилактический медицинский осмотр.
6) учет граждан, прошедших каждый этап диспансеризации;
Учет граждан, прошедших каждый этап диспансеризации, проводится на основе анализа Карт учета Д(ПО) с ежемесячным внесением его результатов в отчетную форму N 131/о "Сведения о диспансеризации определенных групп взрослого населения", утвержденную приказом Минздрава России от 18 июня 2013 г. N 382н (Пояснения к заполнению отчетной формы N 131/о представлены в Приложении N 8 к методическим рекомендациям.
7) индивидуальное углубленное профилактическое консультирование или групповое профилактическое консультирование (школа пациента) по направлению врача-терапевта для граждан, отнесенных ко II и III группам состояния здоровья, в рамках второго этапа диспансеризации;
Методика проведения индивидуального углубленного профилактического консультирования, методические принципы проведения группового профилактического консультирования (школ пациента) и перечень их тематик представлены в разделе 5 и в разделе 6 Приложения N 1 к методическим рекомендациям.
8) разъяснение гражданину с высоким риском развития угрожающего жизни заболевания (состояния) или его осложнения, а также лицам, совместно с ним проживающим, правил действий при их развитии, включая своевременный вызов бригады скорой медицинской помощи;
Памятка больным ишемической болезнью сердца, артериальной гипертонией, цереброваскулярными заболеваниями и другими поражениями сосудов атеросклеротической природы, сахарным диабетом второго типа, а также пациентам с высоким суммарным сердечно-сосудистым риском и их близким о порядке неотложных действий при внезапной остановке сердца у человека в их присутствии, при сердечном приступе, остром нарушении мозгового кровообращения, гипертоническом кризе и острой сердечной недостаточности представлена в Приложении N 9 к методическим рекомендациям.
Пункт 12.1 Порядка диспансеризации.
12.1. Первый этап диспансеризации (скрининг) проводится с целью выявления у граждан признаков хронических неинфекционных заболеваний, факторов риска их развития, потребления наркотических средств и психотропных веществ без назначения врача, а также определения медицинских показаний к выполнению дополнительных обследований и осмотров врачами-специалистами для уточнения диагноза заболевания (состояния) на втором этапе диспансеризации и включает в себя:
6) определение суммарного сердечно-сосудистого риска (для граждан в возрасте до 65 лет);
Методика определения суммарного сердечно-сосудистого риска представлена в Приложении N 10 к методическим рекомендациям.
8) осмотр фельдшера (акушерки), включая взятие мазка с шейки матки на цитологическое исследование (для женщин);
Рекомендуется применение метода окраски мазка по Папаниколау, как получивший международное признание метод скрининг-выявления рака шейки матки (мазок, окрашенный по методу Папаниколау с применением жидкостной технологии, позволяет повысить качество цитологического мазка). Перед исследованием исключаются половые контакты в течение 2-х суток, отменяются любые вагинальные препараты, тампоны и спринцевания, забор мазков не проводится во время менструации, при проведении того или иного лечения инфекционно-воспалительных заболеваний органов малого таза.
9) флюорографию легких <1>;
--------------------------------
<1> Флюорография легких не проводится, если гражданину в течение предшествующего года проводилась флюорография легких, рентгенография (рентгеноскопия) или компьютерная томография органов грудной клетки.
Порядок и сроки проведения профилактических медицинских осмотров населения в целях выявления туберкулеза, утвержденные Постановлением Правительства Российской Федерации от 25 декабря 2001 г. N 892 "О реализации Федерального закона "О предупреждении распространения туберкулеза в Российской Федерации", регламентирующие частоту проведения флюорографии легких различным группам населения, представлены в Приложении N 11 к методическим рекомендациям.
15) исследование кала на скрытую кровь (для граждан в возрасте 45 лет и старше);
Рекомендуется использовать высокочувствительный иммунохимический метод анализа кала на скрытую кровь, не требующий каких-либо ограничений питания перед проведением анализа. Исследование кала на скрытую кровь иммунохимическим методом не следует проводить в течение четырнадцати дней после медицинских процедур или исследований желудочно-кишечного тракта, в процессе которых использовался медицинский инструмент, стул должен быть естественным, без применения слабительных и клизм. Подготовка пациента к анализу кала с использованием других методик представлена в Приложении N 5 к методическим рекомендациям.
17) ультразвуковое исследование органов брюшной полости (для граждан в возрасте 39 лет и старше с периодичностью 1 раз в 6 лет);
При проведении данного исследования необходимо учитывать, что основной целью его при диспансеризации населения является выявление сонографических признаков онкологических заболеваний органов брюшной полости и забрюшинного пространства, а также аневризмы брюшного отдела аорты у лиц старшего возраста.
18) измерение внутриглазного давления (для граждан в возрасте 39 лет и старше);
По возможности необходимо использовать транспальпебральный или бесконтактный метод измерения внутриглазного давления.
20) прием (осмотр) врача-терапевта, включающий определение группы состояния здоровья, группы диспансерного наблюдения (с учетом заключения врача-невролога), проведение краткого профилактического консультирования.
Прием (осмотр) врача-терапевта должен иметь преимущественную направленность на выявление хронических неинфекционных заболеваний и в обязательном порядке включать осмотр кожных покровов и слизистых на предмет раннего выявления предраковых заболеваний кожи (кожный рог, бородавчатый предрак, ограниченный предраковый гиперкератоз, абразивный преканкрозный хейлит Манганотти, пигментная ксеродерма, актинический кератоз, пигментные невусы, лейкоплакии и др.). Методика проведения врачебного осмотра с целью выявления онкологических заболеваний подробно представлена в Рекомендациях по профилактике хронических неинфекционных заболеваний, подготовленных рабочей группой авторов: С.А. Бойцов (председатель) А.Г. Чучалин (председатель) Арутюнов Г.П., Биличенко Т.Н., Бубнова М.Г., Ипатов П.В., Калинина А.М., Каприн А.Д., Марцевич С.Ю., Оганов Р.Г., Погосова Н.В., Старинский В.В., Стаховская Л.В., Ткачева О.Н., Чиссов В.И., Шальнова С.А., Шестакова М.В. (М.: (C)Национальный фонд поддержки профилактической медицины ПРОФМЕДФОРУМ. - 2013 - 136 с.), доступных на сайте ГНИЦПМ http://www.gnicpm.ru/.
Пункт 12.2 Порядка диспансеризации.
12.2. Второй этап диспансеризации проводится с целью дополнительного обследования и уточнения диагноза заболевания (состояния), проведения углубленного профилактического консультирования и включает в себя:
1) дуплексное сканирование брахицефальных артерий (в случае наличия указания или подозрения на ранее перенесенное острое нарушение мозгового кровообращения по результатам анкетирования, по назначению врача-невролога, а также для мужчин в возрасте 45 лет и старше и женщин в возрасте старше 55 лет при наличии комбинации трех факторов риска развития хронических неинфекционных заболеваний: повышенный уровень артериального давления, дислипидемия, избыточная масса тела или ожирение);
При выявлении у лиц, указанных в п. 12.2.1), стеноза внутренней сонной артерии от 70 до 99% по европейской методике оценки стеноза и от 50 до 99% по североамериканской методике (см. рисунок) показана плановая консультация сосудистого хирурга (вне рамок диспансеризации). При стенозе от 40 до 70% по европейской методике оценки стеноза и от 25 до 50% по североамериканской методике показано дуплексное сканирование сонной артерии 2 раза в год в рамках диспансерного наблюдения пациента. Всем пациентам с выявленным стенозом брахицефальных артерий показано наблюдение врача-терапевта участкового/врача общей практики (семейного врача), назначение липидкоррегирующей и антиагрегантной терапии, контроль и коррекция факторов риска.
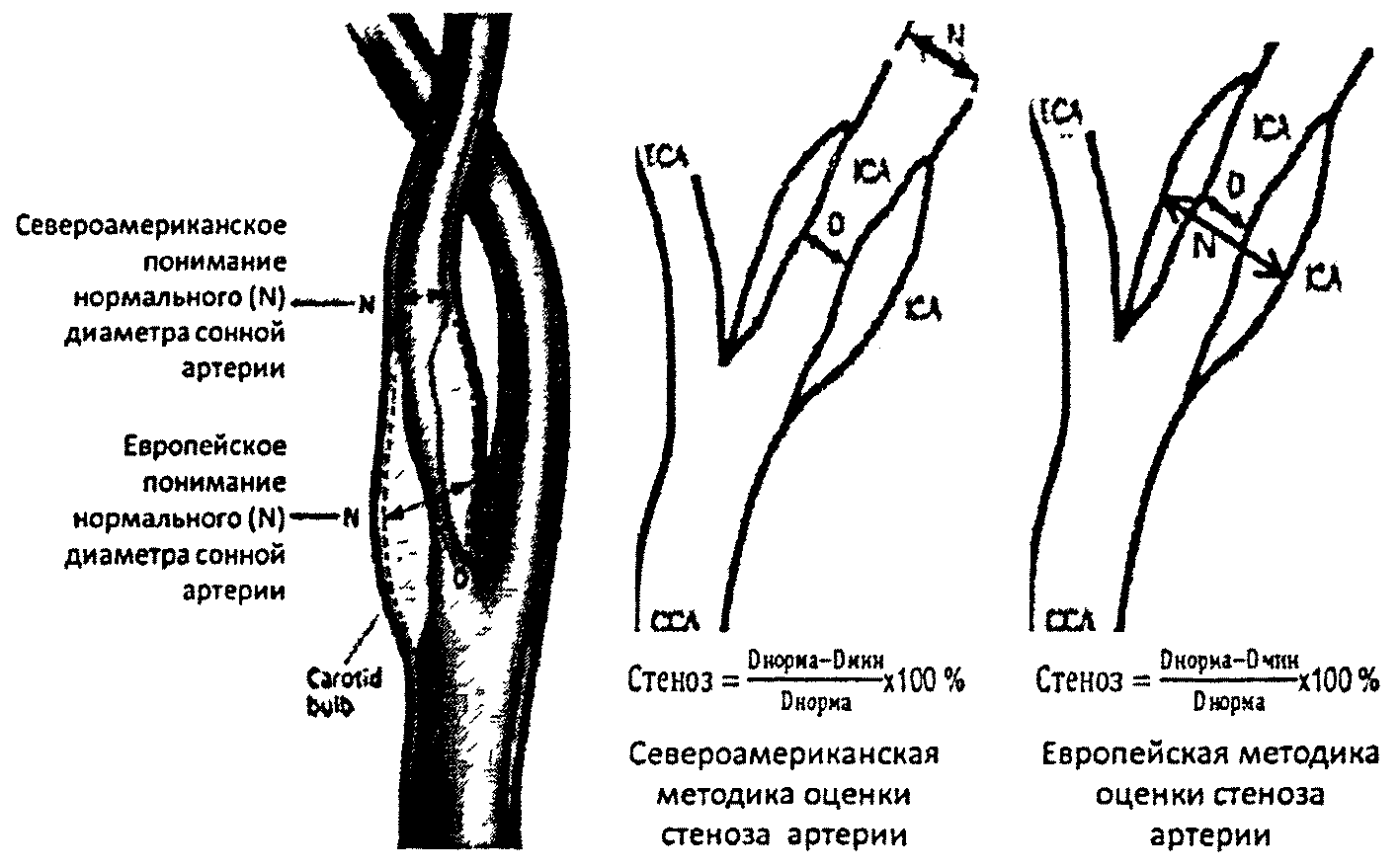
Рис. Североамериканская и Европейская методики оценки
стеноза сонной артерии
3) осмотр (консультация) врача-невролога (в случае указания или подозрения на ранее перенесенное острое нарушение мозгового кровообращения по результатам анкетирования у граждан, не находящихся под диспансерным наблюдением по данному поводу, а также для граждан, не прошедших осмотр врача-невролога на первом этапе диспансеризации);
Направлению к врачу-неврологу подлежат только те граждане, у которых впервые выявлено подозрение или указание по результатам анкетирования на ранее перенесенное острое нарушение мозгового кровообращения и которые не прошли осмотр (консультацию) врача-невролога на 1-м этапе диспансеризации (на 1-м этапе безотносительно перечисленных показаний диспансеризации осмотр врача-невролога проходят лица в возрасте 51, 57, 63, 69, 75, 81, 87, 93, 99 лет).
4) осмотр (консультация) врача-хирурга или врача-уролога (для мужчин в возрасте старше 50 лет при впервые выявленном повышении уровня простатспецифического антигена в крови и (или) выявлении по результатам анкетирования жалоб, свидетельствующих о возможных заболеваниях предстательной железы);
Осмотр (консультация) врача-хирурга или врача-уролога при выявлении подозрения на патологию предстательной железы включает расширенный опрос и осмотр пациента с проведением пальцевого ректального обследования. В случае подозрения на злокачественную опухоль предстательной железы пациент направляется на повторное исследование простатспецифического антигена в крови (не ранее чем через 2 недели после пальцевого ректального исследования) и трансуретральное ультразвуковое исследование (вне рамок диспансеризации). С результатами исследований пациент направляется на осмотр (консультацию) врача-уролога, посещение которого должно состояться не позже 2-х месяцев с даты прохождения диспансеризации.
При выявлении подозрения на злокачественную опухоль прямой кишки по результатам пальцевого ректального обследования пациент направляется на ректороманоскопию, которая проводится в рамках второго этапа диспансеризации.
При выявлении другой патологии врач-хирург (врач-уролог) направляет пациента на необходимое обследование и лечение вне рамок диспансеризации.
Пункт 18 Порядка диспансеризации.
18. Основными критериями эффективности диспансеризации взрослого населения являются:
1) охват диспансеризацией населения, находящегося на медицинском обслуживании в медицинской организации;
Показатель охвата диспансеризацией населения врачебного (фельдшерского) участка можно определить посредством анализа заполненного Календарного плана-графика прохождения диспансеризации, представленного в Приложении N 4 к методическим рекомендациям. При суммировании данных по всем врачебным (фельдшерским) участкам можно получить показатель охвата диспансеризацией всего населения, находящегося на медицинском обслуживании в медицинской организации. Пример Календарного плана-графика прохождения диспансеризации населением, находящимся на медицинском обслуживании в медицинской организации, представлен в Приложении N 12 к методическим рекомендациям.
3) уменьшение числа граждан с первично выявленными заболеваниями на поздних стадиях их развития;
Для реализации этого требования Порядка диспансеризации рекомендуется в таблицах по пункту 26.2 учетной формы N 131/у (Карта учета диспансеризации (профилактических медицинских осмотров)) в столбце 4 (заголовок "Выявлено заболевание") и в столбце 5 (заголовок "Выявлено подозрение на наличие заболевания") в каждой строке кроме "Да/Нет" отмечать: "Да (поздняя стадия)" в случаях, когда заболевание (подозрение на заболевание) выявлено на поздних стадиях его развития.
Пункт 19 Порядка диспансеризации.
19. В медицинской организации ведется учет граждан, прошедших каждый этап диспансеризации, с регистрацией осмотров врачами-специалистами, исследований и иных медицинских мероприятий, выполненных в рамках проведения диспансеризации, и осмотров, исследований, мероприятий, выполненных ранее вне рамок диспансеризации (в течение 12 месяцев, предшествующих месяцу проведения диспансеризации) и учитываемых при диспансеризации, а также отказов граждан от прохождения отдельных осмотров.
Для реализации этого требования Порядка диспансеризации рекомендуется в таблицах по пунктам 23 и 24 учетной формы N 131/у (Карта учета диспансеризации (профилактических медицинских осмотров)) в столбце 3 (заголовок "Пройдено") в каждой строке кроме "Да/Нет" отмечать:
1) "Да (Перезачет)" - в случаях перезачета данного медицинского вмешательства, выполненного пациенту ранее, но не позднее чем годичной давности. В этих случаях после слова "Перезачет" указывается дата проведенного перезачитываемого медицинского вмешетельства;
2) "Нет (не положено)" - в случаях когда пациенту по его возрасту не положено прохождение данного исследования (вмешательства) по программе диспансеризации (профилактического медицинского осмотра);
3) "Нет (не показано)" - в случаях когда у пациента не выявлено показаний к проведению данного исследования (вмешательства);
4) "Нет (отказ)" - в случаях документально оформленного отказа пациента от проведения данного медицинского вмешательства;
5) "Нет (не явка)" - в случаях когда пациент не явился для проведения медицинского вмешательства в назначенный период (не менее 1 года от начала прохождения пациентом диспансеризации).
Пункт 20 Порядка диспансеризации.
20. Первый этап диспансеризации считается законченным в случае выполнения не менее 85% от объема обследования, установленного для данного возраста и пола гражданина (с учетом осмотров врачами-специалистами и исследований, выполненных ранее вне рамок диспансеризации (в течение 12 месяцев, предшествующих месяцу проведения диспансеризации), и отказов гражданина от прохождения отдельных осмотров и исследований)...
Объем диспансеризации и число медицинских мероприятий, составляющее 100% и 85% от объема обследования, установленного для данного возраста и пола гражданина при прохождении диспансеризации, представлены в Приложении N 13 к методическим рекомендациям.
Организация проведения профилактического
медицинского осмотра
Опыт всеобщей диспансеризации 80-х годов прошлого столетия показал, что при ежегодном проведении она является слишком большой нагрузкой для системы здравоохранения. Однако очевидно, что чем больше интервал времени между медицинскими осмотрами на предмет раннего выявления хронических неинфекционных заболеваний, тем больше вероятность пропустить начало их развития, поскольку для большинства из них типично скрытное течение на начальных стадиях. В связи с этим согласно статье 46 Федерального закона от 21 ноября 2011 года N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации" предусмотрено проведение профилактических медицинских осмотров в целях раннего (своевременного) выявления патологических состояний, заболеваний и факторов риска их развития, потребления наркотических средств и психотропных веществ без назначения врача, а также в целях формирования групп состояния здоровья и выработки рекомендаций для пациентов. Профилактический медицинский осмотр в отличие от диспансеризации включает меньший объем обследования, проводится за один этап, одним врачом-терапевтом участковым в любом возрастном периоде взрослого человека по его желанию, но не чаще чем 1 раз в 2 года (в год проведения диспансеризации профилактический медицинский осмотр не проводится).
Основные цели профилактического медицинского осмотра:
1. Раннее выявление хронических неинфекционных заболеваний, являющихся основной причиной инвалидности и преждевременной смертности населения Российской Федерации, к которым относятся:
- болезни системы кровообращения и в первую очередь ишемическая болезнь сердца и цереброваскулярные заболевания;
- злокачественные новообразования;
- сахарный диабет;
- хронические болезни легких.
2. Выявление и коррекцию основных факторов риска развития указанных заболеваний, к которым относятся:
- повышенный уровень артериального давления;
- повышенный уровень холестерина в крови;
- повышенный уровень глюкозы в крови;
- курение табака;
- пагубное потребление алкоголя;
- нерациональное питание;
- низкая физическая активность;
- избыточная масса тела или ожирение.
3. Выявление потребления наркотических средств и психотропных веществ без назначения врача.
В спектр скрининговых исследований Профилактического медицинского осмотра включаются преимущественно те исследования из состава проводимых в период Диспансеризации, которые имеют диагностическую и прогностическую значимость при проведении исследований чаще, чем 1 раз в 3 года, т.е. чаще, чем проводится диспансеризация, это анкетирование, измерение артериального давления, флюорография, маммография, исследование кала на скрытую кровь, определение глюкозы крови, определение суммарного сердечно-сосудистого риска. Кроме того, в отличие от Диспансеризации при профилактическом медицинском осмотре все выявленные показания к дополнительным исследованиям и осмотрам специалистами проводятся вне рамок Профилактического медицинского осмотра (пациенты проходят необходимое дополнительное обследование и осмотры врачей-специалистов по обращению на основании результата Профилактического осмотра и направления участкового врача).
Методические рекомендации по организации проведения профилактических медицинских осмотров изложены по принципу комментариев к отдельным пунктам официально изданного нормативно-правового документа "Порядок проведения профилактического медицинского осмотра" (далее - Порядок профилактического осмотра), утвержденного приказом Министерства здравоохранения Российской Федерации от 06.12.2012 N 1011н (официальный текст пунктов Порядка профилактического осмотра выделен курсивом).
Пункт 3 Порядка профилактического осмотра.
3. Профилактический медицинский осмотр проводится 1 раз в 2 года.
В год прохождения диспансеризации профилактический медицинский осмотр не проводится.
Работники, занятые на работах с вредными и (или) опасными производственными факторами, и работники, занятые на отдельных видах работ, которые в соответствии с законодательством Российской Федерации проходят обязательные периодические медицинские осмотры, профилактическому медицинскому осмотру не подлежат.
Перечни вредных и (или) опасных производственных факторов и работ, при выполнении которых проводятся предварительные и периодические медицинские осмотры (обследования), и Порядок проведения предварительных и периодических медицинских осмотров (обследований) работников, занятых на тяжелых работах и на работах с вредными и (или) опасными условиями труда, представлены в приложениях к приказу Министерства здравоохранения и социального развития Российской Федерации от 12 апреля 2011 года N 302н.
Пункт 8 Порядка профилактического осмотра.
8. Основными задачами врача-терапевта при проведении профилактических медицинских осмотров являются:
1) привлечение населения участка к прохождению профилактического медицинского осмотра, информирование о его целях и задачах, объеме проводимого обследования и графике работы подразделений медицинской организации, участвующих в проведении профилактических медицинских осмотров, необходимых подготовительных мероприятиях, а также повышение мотивации граждан к прохождению профилактического медицинского осмотра, в том числе путем проведения разъяснительных бесед на уровне семьи, организованного коллектива;
Пример краткой информации для граждан о профилактическом медицинском осмотре и порядке его прохождения представлен в Приложении N 14 методических рекомендаций. В каждой медицинской организации она может быть расширена и адаптирована к местным условиям.
Пункт 10 Порядка профилактического осмотра.
10. Профилактический медицинский осмотр включает в себя:
1) опрос (анкетирование) в целях выявления хронических неинфекционных заболеваний, факторов риска их развития, потребления наркотических средств и психотропных веществ без назначения врача.
Форма анкеты (опроса) на выявление хронических неинфекционных заболеваний, факторов риска их развития и потребления наркотических средств и психотропных веществ без назначения врача, а также Правила вынесения заключения по результатам опроса (анкетирования) представлены в Приложении N 7 к методическим рекомендациям.
7) флюорографию легких <1>;
--------------------------------
<1> Флюорография легких не проводится, если гражданину в течение предшествующего календарного года либо года проведения профилактического медицинского осмотра проводилась флюорография, рентгенография (рентгеноскопия) или компьютерная томография органов грудной клетки.
Группы населения, подлежащие флюорографическому обследованию чаще, чем 1 раз в 2 года, представлены в Приложении N 11 к методическим рекомендациям.
Пункт 17 Порядка профилактического осмотра.
17. Профилактический медицинский осмотр считается законченным в случае выполнения не менее 85% от объема обследования, установленного для данного возраста и пола гражданина (с учетом исследований, выполненных ранее вне рамок профилактического медицинского осмотра (в течение 12 месяцев, предшествующих месяцу проведения профилактического медицинского осмотра) и отказов гражданина от прохождения отдельных исследований).
Объем профилактического медицинского осмотра и число медицинских мероприятий, составляющее 100% и 85% от объема обследования, установленного для данного возраста мужчин и женщин при прохождении профилактического медицинского осмотра, представлены в Приложении N 15 к методическим рекомендациям.
ПРИЛОЖЕНИЯ
К МЕТОДИЧЕСКИМ РЕКОМЕНДАЦИЯМ ПО ОРГАНИЗАЦИИ ПРОВЕДЕНИЯ
ДИСПАНСЕРИЗАЦИИ И ПРОФИЛАКТИЧЕСКИХ МЕДИЦИНСКИХ ОСМОТРОВ
ВЗРОСЛОГО НАСЕЛЕНИЯ
Приложение N 1
ПРОФИЛАКТИЧЕСКОЕ КОНСУЛЬТИРОВАНИЕ
ПО ФАКТОРАМ РИСКА В РАМКАХ ДИСПАНСЕРИЗАЦИИ
ВЗРОСЛОГО НАСЕЛЕНИЯ
Методические материалы для участковых врачей, врачей
общей практики (семейных врачей), врачей (фельдшеров)
отделения (кабинета) медицинской профилактики
В приложении представлены применяемые в рамках диспансеризации и профилактического медицинского осмотра:
1) критерии факторов риска хронических неинфекционных заболеваний (ХНИЗ), в первую очередь сердечно-сосудистых заболеваний (ССЗ);
2) целевые уровни факторов риска, способствующие снижению риска ХНИЗ и ССЗ;
3) общие принципы и виды профилактического консультирования;
4) содержание и алгоритм краткого профилактического консультирования по факторам риска;
5) содержание и алгоритм углубленного профилактического консультирования по факторам риска;
6) методические принципы группового профилактического консультирования (школ пациента).
1. Критерии факторов риска
Критерии факторов риска ХНИЗ/ССЗ в ходе диспансеризации и профилактических осмотров оцениваются согласно приказу Минздрава РФ от 03.12.2012 N 1006н (приложение N 2):
Повышенный уровень артериального давления - систолическое артериальное давление равно или выше 140 мм рт. ст., диастолическое артериальное давление равно или выше 90 мм рт. ст. либо проведение гипотензивной терапии.
Дислипидемия - отклонение от нормы одного или более показателей липидного обмена (общий холестерин более 5 ммоль/л; холестерин липопротеидов высокой плотности у женщин менее 1,2 ммоль/л, у мужчин менее 1,0 ммоль/л; холестерин липопротеидов низкой плотности более 3 ммоль/л; триглицериды более 1,7 ммоль/л) или проведение гиполипидемической терапии.
Повышенный уровень глюкозы в крови - уровень глюкозы плазмы натощак более 6,1 ммоль/л или проведение гипогликемической терапии.
Курение табака - ежедневное выкуривание одной сигареты и более.
Нерациональное питание - избыточное потребление пищи, жиров, углеводов, потребление поваренной соли более 5 граммов в сутки (досаливание приготовленной пищи, частое употребление соленостей, консервов, колбасных изделий), недостаточное потребление фруктов и овощей (менее 400 граммов или менее 4 - 6 порций в сутки).
Избыточная масса тела - индекс массы тела 25 - 29,9 кг/кв. м, ожирение - индекс массы тела более 30 кг/кв. м.
Низкая физическая активность - ходьба в умеренном или быстром темпе менее 30 минут в день.
Риск пагубного потребления алкоголя и риск потребления наркотических средств и психотропных веществ без назначения врача определяется с помощью опроса (анкетирования), критерии оценки которого приведены в приложении 7.
Суммарный сердечно-сосудистый риск устанавливается при отсутствии у гражданина выявленных заболеваний, связанных с атеросклерозом, по шкале, приведенной в приложении 10.
Примечание. Для оценки суммарного риска учитывается фактический уровень артериального давления и общего холестерина, определенные при обследовании. Наличие гипотензивной, гиполипидемической, гипогликемической терапии принимается во внимание при определении факторов риска и требует контроля.
2. Целевые уровни факторов риска
Иметь уровень АД не выше 140/90 мм рт. ст. (при высоком и очень высоком риске желательно иметь АД не выше 130/80 мм рт. ст. и не ниже 110/70 мм рт. ст., при условии хорошей переносимости снижения АД);
Не курить и избегать пребывания в помещениях с табачным дымом (пассивное курение);
Контролировать уровень холестерина (не выше 5 ммоль/л), особенно уровень ХС ЛНП: при низком сердечно-сосудистом риске ХС ЛНП должен быть не выше 3 ммоль/л, при высоком риске - не выше 2,5 ммоль/л; при очень высоком риске - не выше 1,8 ммоль/л или, если не удается достичь целевого уровня, необходимо снижение ХС ЛНП на ![]() 50% от исходного;
50% от исходного;
Ограничивать чрезмерное употребление алкогольных напитков (не превышать опасные дозы - для мужчин 30 мл, для женщин 20 мл в пересчете на чистый этанол);
Не иметь избыточной массы тела (оптимальный индекс массы тела 25 кг/м2), особенно абдоминального ожирения (оптимальная окружность талии для женщин не более 80 см, для мужчин не более 94 см);
Не иметь сахарного диабета или повышения содержания глюкозы в крови;
Регулярно проходить диспансерные осмотры и выполнять врачебные назначения.
3. Общие принципы профилактического консультирования
В медицинской профилактике НИЗ одним из ключевых методов является профилактическое консультирование.
Профилактическое консультирование - это процесс информирования и обучения пациента для повышения его приверженности к выполнению врачебных назначений и формированию поведенческих навыков, способствующих снижению риска заболевания (при отсутствии заболеваний) и осложнений заболеваний (при их наличии). Эти особенности принципиально отличают процесс профилактического консультирования от методов санитарного просвещения. Профилактическое консультирование должно носить адресный характер. Вот почему именно врачи-терапевты участковые, врачи общей практики (семейные врачи) (далее - участковый врач), знающие особенности образа жизни своих пациентов, их семейные отношения, бытовые проблемы, могут быть наиболее успешными в достижении целей профилактического консультирования.
Достижению цели профилактического консультирования способствует принцип единства трех составляющих, являющихся обязательными при углубленном и групповом консультировании:
- информирование пациента об имеющихся у него факторах риска ХНИЗ, методах их самоконтроля, необходимости выполнения рекомендации по оздоровлению поведенческих привычек, влияющих на риск заболевания, и других врачебных назначений;
- мотивирование пациента и побуждение к принятию с его стороны активных действий по отказу от вредных привычек, оздоровлению образа жизни и соблюдению других врачебных рекомендаций;
- обучение пациента практическим навыкам с использованием преимущественно недирективных советов (рекомендаций) и активных форм их обсуждения с пациентом, что важно при обучении взрослых.
По результатам профилактического консультирования желательно, чтобы каждый пациент получил памятку по здоровому образу жизни или по коррекции выявленного у него фактора риска.
3.1. Взаимоотношения "врач-пациент" в ходе профилактического консультирования
В профилактическом консультировании особенно важное значение имеют взаимоотношения, складывающиеся между врачом и пациентом. Роль самого человека (пациента) не может отграничиваться только простым подчинением врачебным предписаниям, он должен стать активным, ответственным участником профилактического процесса.
Факторы риска поведенческого характера (вредные привычки - курение, чрезмерное употребление алкоголя, нерациональное питание, гиподинамия и пр.) обычный человек, как правило, воспринимает как жизненные удовольствия: хорошо и вкусно поесть (избыточная масса тела/ожирение), возможность непринужденного общения (курение, алкоголь), отдохнуть (многочасовое сидение у телевизора), снятие стресса (алкоголь, обильная еда, курение) и т.д. Именно по этой причине традиционно даваемые советы по отказу от вредных привычек чаще всего не приводят к их выполнению, т.к. направлены на "лишение удовольствия".
Пациент должен понимать и принимать меру ответственности за собственное здоровье, понимать, что его здоровье во многом находится в "его руках". Только в этом случае он начнет внимательно слушать врача и действовать совместно с врачом, выполняя предписанные им рекомендации и назначения. Формирование партнерства между врачом и пациентом для предупреждения заболеваний требует со стороны врача определенных знаний и навыков.
В зависимости от ситуации и обсуждаемой с пациентом проблемы консультирование в широком смысле может быть директивным (давать готовые императивные советы, рекомендации) и недирективным, когда советы и рекомендации даются в форме взаимного обсуждения и выбора, что и является основой эффективного профилактического консультирования, позволяющего не только дать пациенту доходчивое, понятное объяснение, но и влияющего на отношение пациента и мотивацию к оздоровлению поведенческих привычек и стереотипов.
Необходимо учитывать, что понимание и принятие совета у пациента происходит как на рациональном (осознанном), так и иррациональном (неосознанном) уровнях, и какой компонент в конечном итоге окажется весомее, нередко очень трудно предугадать. Важно помнить, что пациент воспринимает не только то, что мы говорим, но и то, как мы говорим. Специальные исследования показывают, что, слушая собеседника, мы вольно или невольно (осознанно или неосознанно) вначале реагируем на то, кто говорит, как говорит и только затем на то, что говорит. Важно помнить, что если врач (фельдшер) сказал пациенту (дал совет, рекомендацию), то это еще не означает, что пациент все услышал; если даже он услышал, нет уверенности, что он все правильно понял; но даже если пациент все понял правильно, нет уверенности, что он принял понятое в качестве побудительного мотива для оздоровления своих привычек и выполнения рекомендаций, и даже если пациент все правильно понял, обещал выполнить рекомендацию, нет уверенности в том, что он станет ежедневно следовать совету.
В процессе профилактического консультирования следует избегать наиболее частой ошибки - информационной перегруженности, использования специальных медицинских терминов, что, как правило, сопровождается непониманием и негативным отношением пациента. Советы следует давать в четкой форме и обязательно интересоваться, как пациент понял тот или иной совет, особенно при обучении конкретным действиям (обратная связь).
3.2. Варианты профилактического консультирования
По форме проведения выделяют следующие варианты профилактического консультирования:
А) Краткое профилактическое консультирование
Краткое профилактическое консультирование проводится как обязательный компонент диспансеризации и профилактического медицинского осмотра участковым врачом, а также в ходе повседневного приема пациентов врачом (фельдшером) любой специальности при наличии медицинских показаний.
Краткое профилактическое консультирование ограничено по времени (не более 10 мин.), поэтому проведение его рекомендуется по структурированной схеме (алгоритму).
Б) Углубленное профилактическое консультирование
Углубленное профилактическое консультирование как обязательный компонент диспансеризации проводится лицам II и III группы здоровья по направлению участкового врача в кабинете медицинской профилактики специально обученным медицинским персоналом (врач, фельдшер), также имеет свой алгоритм, более расширенный, чем при кратком консультировании. Углубленное профилактическое консультирование по времени более продолжительно, чем краткое (до 45 минут), возможно повторное консультирование для контроля и поддержания выполнения врачебных советов.
В) Групповое профилактическое консультирование (школа пациента)
Групповое профилактическое консультирование (школа пациента) - это специальная организационная форма консультирования группы пациентов (цикл обучающих групповых занятий), выполняемая по определенным принципам, при соблюдении которых вероятность достижения стойкого позитивного эффекта повышается, что неоднократно доказано при проспективных долгосрочных контролируемых наблюдениях.
Групповое профилактическое консультирование (школа пациента) как компонент второго этапа диспансеризации проводится в специально оборудованном кабинете (аудитории) врачом (фельдшером) отделения (кабинета) медицинской профилактики по направлению участкового врача для граждан, отнесенных ко II и III группам состояния здоровья. Групповое профилактическое консультирование включает несколько визитов (занятий) продолжительностью около 60 минут каждое, проводится обученным медицинским работником по специально разработанным и утвержденным программам обучения. Группы пациентов формируются по относительно однородным признакам (со сходным течением заболеваний и/или с факторами риска их развития).
4. Содержание и алгоритм краткого
профилактического консультирования
Краткое профилактическое консультирование проводится врачом-терапевтом участковым, врачом общей практики (семейным врачом), врачом-терапевтом участковым цехового врачебного участка (далее - участковый врач) и является обязательным компонентом диспансеризации или профилактический осмотр проводится по определенному алгоритму. В рамках краткого профилактического консультирования все пациенты должны получить общие рекомендации (основы здорового образа жизни) и, в зависимости от имеющихся факторов риска, краткие рекомендации по конкретным факторам риска.
4.1. Алгоритм краткого профилактического консультирования
(1) Информировать пациента как о выявленных заболеваниях, так и об имеющихся у него факторах риска, величине суммарного сердечно-сосудистого риска, уровнях артериального давления (АД), частоте сердечных сокращений, уровнях общего холестерина (при определении липидного спектра, о показателях липидных фракций), глюкозы крови, о результатах клинико-инструментальных исследований, установленной группе здоровья и, при показаниях, о необходимости и периодичности диспансерного наблюдения. Информировать о рекомендуемых для его возраста (пола) целевых уровнях факторов и показателей, к которым необходимо стремиться. Дать советы по основам самоконтроля артериального давления в домашних условиях (особенно важно при повышении артериального давления), основам и методам доврачебной самопомощи при острых состояниях, взаимопомощи. Информировать пациента о возможности получить в поликлинике углубленное профилактическое консультирование или посетить школу пациента (график работы кабинета медицинской профилактики, центра здоровья, порядок записи на прием желающих бросить курить, снизить избыточную массу тела и др.).
(2) Объяснить пациенту с факторами риска их негативное влияние на здоровье и необходимость снижения риска и поддержания здорового образа жизни, повышения ответственности за здоровье, важность постоянного контроля факторов риска (краткие советы см. ниже).
(3) Оценить отношение пациента к факторам риска, его желание и готовность к изменению (оздоровлению) образа жизни. Если пациент выражает желание к снижению факторов риска, рекомендовать ему обратиться в центр здоровья (пациентам 1-й и 2-й группы здоровья) или в отделение (кабинет) медицинской профилактики (пациентам 2-й и 3-й групп здоровья).
(4) Регистрировать в амбулаторных картах факторы риска, рекомендации, сроки повторных контрольных визитов при необходимости.
(5) Контролировать выполнение рекомендаций, одобрять позитивные изменения и соблюдение рекомендаций, повторять советы при последующих визитах.
4.2. Рекомендации по факторам риска при кратком профилактическом консультировании
При выявлении факторов риска пациент должен быть проинформирован о негативном их влиянии на здоровье и течение имеющихся заболеваний. Содержание краткого консультирования (частные рекомендации) определяется прежде всего имеющимися у конкретного пациента факторами риска, в связи с этим консультирование по содержанию формируется врачом индивидуально для каждого пациента, по продолжительности краткое консультирование проводится в течение 10 минут. Ниже приведено краткое содержание консультирования (в разделе углубленного профилактического консультирования содержание советов изложено более подробно).
Повышенное артериальное давление. Повышенное АД может быть проявлением самостоятельного заболевания и фактором риска ССЗ, обусловленных атеросклерозом. Даже при однократно обнаруженном повышении АД необходимо информировать пациента о необходимости контроля АД, и особенно, самоконтроля в домашних условиях. Рекомендовать приобрести домашний тонометр, периодически измерять АД вне зависимости от самочувствия и регистрировать результат. Обсудить с пациентом факторы риска, способствующие повышению АД, обратить внимание на наследственность, сопутствующие заболевания. Необходимо дать совет бросить курить, если пациент курит, снизить избыточную массу тела, ограничить потребление соли, исключить алкогольные напитки (ограничить потребление). Рекомендуется повторное измерение АД, соблюдение рекомендаций, а при необходимости, медикаментозное лечение.
Все пациенты с повышением АД должны быть обследованы в соответствии со стандартом для уточнения диагноза. При наличии показаний для диспансерного наблюдения пациента необходимо информировать об объеме и частоте его проведения в соответствии с утвержденным Минздравом России Порядком диспансерного наблюдения и мотивировать к его прохождению.
Нерациональное (нездоровое) питание. С этим фактором связаны такие биологические факторы риска, как избыточная масса тела (ожирение), повышенное АД, гиперхолестеринемия, дислипидемия, гипергликемия.
В рамках краткого консультирования пациенты с изолированным фактором риска "нерациональное питание" должны получить совет по здоровому питанию:
- сбалансированность пищевого рациона по энергопоступлениям и энерготратам для поддержания оптимального веса тела и по основным пищевым веществам (белки, жиры, углеводы, микроэлементы, витамины);
- ограничение потребления соли (не более 5 г в сутки - 1 чайная ложка без верха), "свободных" сахаров;
- ограничение животных жиров с частичной заменой на растительные жиры;
- потребление 2 - 3 раза в неделю жирной морской рыбы;
- потребление ежедневно 400 - 500 грамм фруктов и овощей (не считая картофеля);
- предпочтительное потребление цельнозерновых продуктов (хлеб, крупы).
Избыточная масса тела (ожирение). Информировать о целевых уровнях массы тела для снижения риска заболеваний. Рекомендовать снижение калорийности пищевого рациона и контроль массы тела в домашних условиях. Рекомендовать пациенту самостоятельно оценить свой повседневный режим питания и двигательной активности. Объяснить, что снижение избыточной массы тела требует волевых усилий самого пациента, объяснить опасность снижения массы тела путем применения различных "модных" диет, особенно голодания. Устные советы необходимо сопровождать письменными рекомендациями в виде памяток, кратких брошюр, листовок и, при необходимости, адресовать пациента к достоверным источникам информации в интернете. Пациенты с избыточной массой тела, выражающие желание снизить массу тела, должны быть направлены в кабинет (отделение) медицинской профилактики, при возможности проконсультированы врачом-диетологом. Пациенты с ожирением, особенно с выраженным ожирением, должны быть проконсультированы врачом-диетологом и, при необходимости, врачом-эндокринологом.
Гиперхолестеринемия (дислипидемия). Информировать о целевых уровнях общего ХС, липидных фракций. Калорийность пищи должна поддерживать оптимальную массу тела (для конкретного пациента). Ограничить потребление жира (включая растительные жиры), доля которого должна не превышать 30% от суточной калорийности (при значительной избыточной массе тела - до 20%). Рекомендуется уменьшать потребление продуктов, богатых насыщенными жирами и холестерином (жирное мясо, птица с кожей, цельные молочные продукты, шоколад, выпечка с содержанием жиров, желтки яиц и сами жиры - сало, масло сливочное, маргарины, кокосовое масло, пальмовое масло). Ограничить продукты, богатые холестерином (яичные желтки, субпродукты, мозги, печень, почки, сердце, сливочное масло, животные жиры, а также сыр, сметана, сосиски и колбасы высокой жирности).
Насыщенные (животные) жиры должны составлять не более половины суточной потребности - около 25 - 30 г/сут. Предпочтение необходимо отдавать продуктам, богатым полиненасыщенными и мононенасыщенными жирными кислотами, которые содержатся также в жирных сортах рыб. Рекомендуется потребление морской рыбы 2 - 3 раза в неделю по 100 - 150 г в виде различных блюд. Полезны растворимые пищевые волокна - пектины, которые связывают в кишечнике часть холестерина и выводят его из организма.
Гипергликемия. Информировать о целевых уровнях глюкозы крови натощак, после приема пищи. Рекомендуется ограничение простых углеводов и животных жиров, снизить избыточную массу тела, контролировать АД. При наличии в анамнезе повышений уровня глюкозы крови провести полное обследование пациента в соответствии со стандартами медицинской помощи, при показаниях направить пациента на консультацию к эндокринологу. Необходим контроль уровня глюкозы крови (рекомендовать контролировать уровень глюкозы в центре здоровья, кабинете медицинской профилактики или в домашних условиях - приобрести бытовой глюкометр).
Потребление табака/табакокурение. Информировать о риске заболеваний вследствие курения. Курение табака - один из наиболее опасных факторов риска сердечно-сосудистых, бронхо-легочных, онкологических и других хронических заболеваний. Пассивное курение так же вредно, как и активное.
Нет безопасных доз и безвредных форм потребления табака. Так называемые "легкие" и тонкие сигареты также вредны для здоровья.
Отказ от курения будет полезен для здоровья в любом возрасте, вне зависимости от "стажа" курения.
Если курящий выкуривает первую утреннюю сигарету в течение первых 30 минут после подъема, то необходимо его информировать о высоком риске у него никотиновой зависимости, что расценивается как заболевание и требует медицинской помощи, объяснить необходимость обратиться в кабинет по оказанию помощи в отказе от курения (кабинет медицинской профилактики).
При нежелании пациента бросить курить повторить совет, дать памятку и рекомендовать при появлении такого желания обратиться за медицинской помощью по отказу от курения.
Дать информацию о режиме работы кабинета медицинской профилактики или кабинета медицинской помощи по отказу от курения.
Низкая физическая активность. Информировать пациента о том, что физическая активность, минимально необходимая для поддержания здоровья - это ходьба в умеренном темпе не менее 30 минут в день большинство дней в неделю. Здоровым людям целесообразно рекомендовать занятие физической культурой и спортом.
Пациентам с сердечно-сосудистыми и цереброваскулярными заболеваниями атеросклеротического генеза, больным артериальной гипертонией, сахарным диабетом и хроническими заболеваниями почек, а также здоровым лицам с высоким и очень высоким суммарным сердечно-сосудистым риском и их близким необходимо знать правила неотложных действий и важность раннего вызова скорой помощи при внезапной сердечной смерти, сердечном приступе, гипертоническом кризе, острой сердечной недостаточности и остром нарушении мозгового кровообращения (памятка пациенту представлена в Приложении N 9 к методическим рекомендациям).
Подозрение на пагубное потребление алкоголя. Информировать пациента о том, что у него имеется подозрение и риск чрезмерного (пагубного) потребления алкоголя. Информировать о негативном влиянии алкоголя на здоровье, течение заболеваний и пр. (в зависимости от конкретной ситуации). При наличии возможности (времени) спросить пациента об его отношении к собственной привычке потребления алкогольных напитков и готовности снизить это потребление. Дать памятку. При подозрении на наличие зависимости посоветовать обратиться за помощью к наркологу.
Подозрения на пагубное потребление наркотиков и психотропных средств. Информировать пациента о выявленном факторе риска, оценить отношение пациента к потреблению наркотиков, стараться мотивировать к отказу, рекомендовать обратиться к наркологу, дать конкретную информацию о консультации врача-нарколога (кто, где, когда консультирует).
5. Содержание и алгоритм углубленного
профилактического консультирования
Цель углубленного профилактического консультирования при любом факторе риска или их сочетании - сформировать у пациента ответственное отношение к здоровью, способствовать формированию мотивации к оздоровлению поведенческих привычек, влияющих негативно на здоровье, на развитие биологических факторов риска, ухудшающих течение и прогноз заболеваний (при их наличии) и обучить пациента контролю факторов риска для снижения риска НИЗ.
В рамках диспансеризации углубленное профилактическое консультирование проводится в кабинете (отделении) медицинской профилактики и является для пациентов 2 и 3 групп здоровья обязательным компонентом диспансеризации.
5.1. Алгоритм углубленного профилактического консультирования
Углубленное профилактическое консультирование - это не просто совет и объяснение, это алгоритм последовательных действий врача, направленный на реализацию цели консультирования, чему способствует унификация технологии профилактического консультирования, которая может быть представлена в виде алгоритма последовательных действий, с условным названием "Десять действий":
(1) Спросить пациента о факторах риска (курение, употребление алкоголя, питание, физическая активность и др.) и информировать пациента о выявленных факторах риска. Оценить суммарный сердечно-сосудистый риск. Дать пациенту объяснение риска. В рамках диспансеризации и профилактического медицинского осмотра оценка факторов риска проводится по унифированной анкете (Приложение N 9 к методическим рекомендациям).
(2) Объяснить пациенту с факторами риска необходимость снижения риска и поддержания здорового образа жизни, повышения ответственности за здоровье, важность контроля факторов риска и снижения их повышенных уровней.
(3) Оценить отношение пациента к факторам риска, его желание и готовность к изменению (оздоровлению) образа жизни, оценить индивидуальные особенности (наследственность, привычки питания, физической активности, степень никотиновой зависимости у курящих и пр.). Если пациент мотивирован на снижение факторов риска, то необходимо рекомендовать ему обратиться в центр здоровья (пациентам 1-й и 3-й групп здоровья) или для снижения риска и динамического наблюдения в отделение (кабинет) медицинской профилактики (пациентам 2-й и 3-й групп здоровья).
(4) Обсудить с пациентом план действий и составить совместно с ним согласованный, конкретный и реалистичный план оздоровления, график повторных визитов и контроля факторов риска в соответствии с утвержденным Минздравом России Порядком диспансерного наблюдения.
(5) Уточнить, насколько пациент понял советы и рекомендации (активная беседа по принципу "обратной связи"). Желательно предоставить пациенту письменные рекомендации (памятки, листовки и пр.).
(6) Повторять рекомендации и акцентировать внимание пациента на важности снижения риска заболеваний при каждом посещении медицинского учреждения.
(7) Научить пациента конкретным умениям по самоконтролю и основам оздоровления поведенческих привычек, дать конкретные советы и рекомендации.
(8) Регистрировать в амбулаторных картах и учетных формах диспансеризации, паспорте здоровья факторы риска, рекомендации по снижению риска, сроки повторных контрольных визитов, а также, по возможности, соблюдение рекомендаций (приверженность) и полученный результат.
(9) Вносить необходимые изменения в тактику ведения пациента при каждом визите, повторять рекомендации и уточнять график повторных визитов. Одобрять позитивные изменения.
(10) Контролировать выполнение рекомендаций, соблюдение рекомендаций, преодоление барьеров, изменение поведенческих привычек, отношение к здоровью, результат.
Важным фактором эффективного профилактического консультирования является использование в ходе консультирования (беседы) приема "обратной связи", который представляет собой контроль процесса того, что услышано, как понято, как принимается, а также какова реакция пациента (согласия или несогласия) на врачебные рекомендации.
Эффективная передача в ходе консультирования информации, способствующей формированию осознанного восприятия и принятия пациентом врачебных рекомендаций, определяется такими факторами, как:
- четкое разъяснение пациенту цели рекомендации/совета;
- умение задавать вопросы и выслушать пациента с повторным объяснением сути совета (при необходимости);
- исключение двусмысленности, нечеткости и употребления сложных медицинских терминов или сложных объяснений;
- проявление внимания к чувствам других людей и понимания их проблем (эмпатии) и открытости (избегать стереотипов, осуждения и скорых суждений);
- конкретные адресные советы.
Углубленное профилактическое консультирование относится к индивидуальному консультированию, поэтому важен индивидуальный подход и, прежде всего, учет отношения пациента к изменению поведенческих стереотипов (привычек). Известно, что процесс изменения поведения любого человека не всегда поступательный. Особые сложности возникают, когда встает вопрос о необходимости изменить жизненные привычки и поведение, которые пациентом не ощущаются как дискомфорт или неудобство. Напротив, нередко вредные для здоровья привычки воспринимаются пациентом как удовольствие (покурить - расслабиться, пообщаться, поесть - снять стресс и пр.).
Согласно теории Prochaska J.O. формирования поведения человека <1> условно выделяют несколько стадий формирования мотивации и изменений поведения для установления новых привычек, которые могут иметь различную продолжительность (от минут-часов до нескольких лет), при этом возможен как поступательный, так и регрессионный переход. При углубленном профилактическом консультировании важно оценить с этой позиции каждого пациента.
--------------------------------
<1> Прохоров А.В., Велисер У.Ф., Прочаска Дж. О. Транстеоретическая модель изменения поведения и ее применение. Вопросы психологии. 1994. N 2. С. 113 - 122. Prochaska J.O., DiClemente C.C. Transtheoretical therapy: Toward a more integrative model of change // Psychotherapy. Theory, Research and Practice. 1982. N 19. P. 276 - 288.
Стадии формирования мотивации и изменений поведения:
Непонимание проблемы. Пациент не знает, почему именно ему надо изменить привычки, почему врач советует регулярно принимать медикаменты при хорошем самочувствии, и, особенно, если надо изменить такой привычный и удобный, с точки зрения пациента, образ жизни и привычки. При такой ситуации врач должен сконцентрироваться на информировании пациента, разъяснении проблемы без глубокой детализации конкретных советов (как и что делать).
Принятие решения. Пациент осознал, что его повседневные привычки наносят вред здоровью, но пациент испытывает колебания в принятии решения. В этой ситуации совет врача (фельдшера), подкрепленный конкретной помощью, будет более успешным. При консультировании важна не только беседа, но и одобрение, поддержка, а также предоставление конкретной помощи и обучение навыкам (как бросить курить, питаться и пр.).
Начало действий. Пациент решил изменить привычки, отказаться от нездорового образа жизни, регулярно принимать лекарства и пр. При консультировании уже не требуется объяснять и аргументировать, важна не столько информация, сколько психологическая поддержка, обсуждение положительных примеров из жизни ("все в наших руках" и пр.).
Срыв действий. Пациенту не удалось придерживаться длительное время новых более здоровых привычек и/или сохранить регулярность лечения (вновь начал курить и др.). Срыв возможен, но не обязателен при любых установках и любом отношении к проблеме. При консультировании требуются навыки, терпение и повторное, недирективное объяснение, поддержка пациента, так как этот этап (стадия) непрост для консультирования.
5.2. Рекомендации по факторам риска при углубленном профилактическом консультировании
Повышенное артериальное давление/артериальная гипертония.
Необходимо информировать пациента о необходимости контроля АД и поддержания его на нормальном уровне, способствовать формированию у пациента навыков:
- самоконтроля АД в домашних условиях (желательно, чтобы пациент имел домашний тонометр и был обучен правильно измерять и оценивать уровень АД, знал технику измерения, критерии);
- регулярного приема антигипертензивной терапии (если медикаменты назначены врачом) и недопустимости самолечения;
- освоения мер доврачебной помощи при резких подъемах АД (кризах), определения основных симптомов сердечного приступа и симптомов возможного острого состояния (нарушения мозгового кровообращения) для своевременного (раннего) вызова скорой медицинской помощи;
- соблюдения рационального и профилактического питания;
- оптимизации повседневной физической активности и самоконтроля адекватности индивидуальной нагрузки;
- самоконтроля массы тела и рекомендуемые для конкретного пациента нормы (желательно, чтобы пациент имел домашние весы);
- регулярного прохождения диспансеризации, профилактических медицинских осмотров, диспансерного наблюдения у врача и выполнения назначенных врачом исследований.
Каждый пациент с выявленным повышенным АД должен пройти полное диагностическое обследование в соответствии с принятым в субъекте Российской Федерации стандартом медицинской помощи при артериальной гипертонии (АГ), получить углубленное консультирование по медикаментозным и немедикаментозным мерам контроля АД с поддерживающим консультированием при очередных посещениях врача. Желательно, чтобы пациенты, находящиеся на медикаментозном лечении, вели дневник контроля АД, в который записывали уровни АД (желательно утром после ночного сна и вечером, в одно и то же время суток). При необходимости в дневнике можно регистрировать прием назначенных препаратов и самочувствие (жалобы), что поможет врачу оценить последующую тактику. Пациенты с повышениями АД должны измерять АД в регулярном режиме, вне зависимости от самочувствия, но не реже 1 раза в неделю.
К мерам, которые способствуют снижению АД и сердечно-сосудистого риска при АГ, согласно рекомендация Европейского общества кардиологов и относят следующие <1>:
--------------------------------
<1> Рациональная фармакотерапия в кардиологии, 2008, N 3, 111 - 128.
- прекращение курения (курение на только способствует прогрессированию АГ и развитию атеросклероза, но и снижает чувствительность к медикаментозной терапии; при желании пациента отказаться от курения необходимо оценить потребность в медицинской помощи и рекомендовать или самостоятельный отказ (дать памятку), или оказать медицинскую помощь по отказу от курения (никотинзаместительная терапия, диетотерапия и др.);
- снижение избыточной массы тела/ожирения (желательно, чтобы индекс массы тела был не более 25 кг/м2; при ожирении рекомендуется постепенное снижение на начальном этапе на 10% от исходной массы тела;
- ограничение потребления соли (до 5 г/сутки - 1 чайная ложка без верха; пациентам следует рекомендовать избегать подсаливания пищи, потребления соленых продуктов, уменьшать использование поваренной соли при приготовлении пищи);
- ограничение потребления алкоголя (при АГ рекомендуется полное исключение алкогольных напитков. Опасным уровнем считается потребление алкоголя (в пересчете на чистый этанол) более 20 - 30 г для мужчин и 10 - 20 г для женщин);
- увеличение потребления фруктов и овощей (не менее 400 - 500 граммов овощей или фруктов в день, за исключением картофеля) для обеспечения организма клетчаткой, витаминами, минералами, фитонцидами и сохранения кислотно-щелочного равновесия;
- снижение общего потребления жиров и насыщенных жиров. Рацион должен содержать достаточное количество растительных масел (20 - 30 г/сут.), обеспечивающих организм полиненасыщенными жирными кислотами. Потребление пищевого холестерина не должно превышать 300 мг в сутки (продукты, богатые холестерином: яичные желтки, мозги, печень, почки, сердце, сливочное масло, животные жиры, а также сыр, сметана, сосиски и колбасы с высоким содержанием жира);
- оптимизация физической активности (рекомендации даются индивидуально в зависимости от клинико-функционального состояния); при отсутствии противопоказаний физические аэробные повседневные нагрузки по 30 минут ходьбы в умеренном темпе в день способствуют снижению повышенного АД; интенсивные изометрические нагрузки, подъем тяжестей могут вызвать значительное повышение АД, поэтому их следует исключить. При АГ 3 степени уровень физической активности определяется индивидуально, исходя из комплексной оценки состояния пациента, наличия и степени выраженности осложнений и сопутствующих заболеваний;
- контроль и снижение психоэмоционального напряжения/стресса (при необходимости назначить консультацию психолога, дать рекомендации по самоконтролю стрессовых ситуаций). В качестве совета ниже приводятся "десять заповедей" преодоления эмоционального стресса - (1) "Стремитесь к поставленной цели и не вступайте в борьбу из-за безделиц" - совет Ганса Селье; (2) Поступайте по отношению к другим так, как хотели бы, чтобы они обращались с Вами; (3) Не старайтесь сделать все и сразу; (3) Не забывайте об отдыхе. Монотонная работа утомляет, смена занятий помогает сохранить силы и здоровье; (4) Цените радость подлинной простоты жизненного уклада, избегая всего показного и нарочитого. Этим Вы заслужите расположение и любовь окружающих. (5) Прежде чем что-то предпринять в конфликтной ситуации, взвесьте свои силы и целесообразность действий. (6) Старайтесь видеть светлые стороны событий и людей. "Бери пример с солнечных часов - веди счет лишь радостных дней" - народная мудрость. (7) Если необходимо предпринять удручающе неприятное для Вас дело (разговор), не откладывайте его на "потом". (8) Даже в случае неудачи в каком-либо деле (или разговоре) старайтесь увидеть свои "плюсы". Не сосредотачивайтесь в воспоминаниях на неудачах. Старайтесь увеличить успехи и веру в свои силы. (9) Ставьте реальные и важные цели в любом деле. (10) Научитесь разумно поощрять себя за достижение поставленной цели.
Избыточная масса тела (ожирение). Нерациональное питание.
Прежде всего, в ходе углубленного профилактического консультирования необходимо информировать пациента и способствовать формированию у него навыков:
- самоконтроля массы тела в домашних условиях, знать рекомендуемые для конкретного пациента нормы и методы оценки массы тела по индексу Кетле (индекс МТ), окружности талии (желательно, чтобы пациент имел домашние весы и был обучен правильно контролировать процесс снижения веса тела);
- рационального питания и особенностей питания при избыточной массе тела;
- оптимизации повседневной физической активности и самоконтроля адекватности индивидуальной нагрузки;
- регулярного прохождения диспансеризации, профилактических медицинских осмотров, диспансерного (динамического) наблюдения у врача и выполнения назначенных врачом исследований.
Пациента необходимо информировать о рекомендуемых нормативах массы тела, в частности по отношению к риску развития сердечно-сосудистых заболеваний.
Классификация массы тела по индексу Кетле (индексу МТ)
(индекс Кетле = отношение массы тела в кг к росту в м2)
Типы массы тела
Индекс Кетле, кг/м2
Риск сердечно-сосудистых заболеваний
Дефицит массы тела
> 18,5
Низкий
Нормальная масса тела
18,5 - 24,9
Обычный
Избыточная масса тела
25 - 29,9
Повышенный
Ожирение I степени
30,0 - 34,9
Высокий
Ожирение II степени
35,0 - 39,9
Очень высокий
Ожирение III степени
![]() 40
40
Чрезвычайно высокий
Цель - снижение индекса Кетле до 25 кг/м2, окружность талии для мужчин менее 94 см, для женщин - менее 80 см. Промежуточная цель при ожирении, особенно при значительной степени ожирения - индекс Кетле ниже 30 кг/м2 (или на 10% от исходного на начальном этапе), окружность талии для мужчин менее 102 см, для женщин - менее 88 см. При динамическом наблюдении (2 раза в год) снижение массы тела на 10% и более за 6 месяцев считается отличным результатом, 5% - 10% - хорошим, от стабилизации массы тела до 5% снижения - удовлетворительным.
Диетологическое консультирование занимает главное место в лечении ожирения. Только постепенное, длительное изменение характера питания, формирование более здоровых привычек, а не временное ограничение употребления определенных продуктов (особенно не рекомендуется голодание) может привести к успешному снижению веса. 6 принципов питания при избыточной массе тела:
(1) Контроль энергетического равновесия рациона питания: уменьшение энергопоступления и/или увеличение энерготрат. Уменьшать калорийность рациона рекомендуется за счет уменьшения содержания углеводов (особенно рафинированных - сахар, мука и изделия с их содержанием) и жиров при достаточном поступлении белков, как животного, так и растительного происхождения, витаминов, микроэлементов и пищевых волокон (до 30 - 40 г/сут.).
(2) Сбалансированность (полноценность) по нутриентному составу (белки, жиры, углеводы, витамины, макро- и микроэлементы): белок - 15 - 25% от общей калорийности (75 - 95 г), жир - до 20 - 30% от общей калорийности (60 - 80 г), углеводы - 45 - 60% от общей калорийности с ограничением и даже полным исключением простых сахаров (0 - 5%).
Белки. Из продуктов, богатых белками, предпочтительны нежирные сорта мяса, рыбы и сыра; белое мясо птицы; нежирные молочные продукты; бобовые, грибы. Полноценное белковое питание могут обеспечить 2-е порции (по 100 - 120 г в готовом виде) мяса, рыбы или птицы и 1 порция молочного блюда (100 г творога или 150 - 200 мл молочного напитка пониженной жирности без сахара) в день. Суточную потребность в растительных белках может обеспечить 100 г зернового хлеба и 100 - 200 г крахмалистого блюда (бобовые, картофель, каша или макаронные изделия).
Жиры. Уменьшение доли жиров животного происхождения - исключение из рациона жирных сортов свинины, баранины, птицы (гуси, утки), мясопродуктов (колбасы, паштеты), жирных молочных продуктов (сливки, сметана и пр.). Жирность куриного мяса можно уменьшить почти в 2 раза, сняв с нее кожу перед приготовлением. Предпочтение отдавать обезжиренным и низкожирным сортам молочных продуктов (молоко, кефир, йогурт, творог, сыр). Избыток жиров растительного происхождения не желателен - он влияет на энергоценность пищи (калорийность растительного масла несколько выше, чем сливочного). Растительные жиры входят в состав майонеза, чипсов, семечек, орехов, изделий из шоколада, многих кондитерских изделий и продуктов, приготовленных во фритюре, поэтому потребление этих продуктов следует ограничить или исключить.
Углеводы. Основу питания должны составлять трудноусвояемые углеводы (менее обработанные и нерафинированные крупы, овощи, бобовые, фрукты, ягоды, хлеб грубого помола и др.). Не рекомендуются (или исключаются) продукты, содержащие легкоусвояемые углеводы: сахар, варенье, кондитерские изделия, сладкие напитки и др. Следует ограничить (или исключить) газированные и сладкие напитки. Из источников углеводов предпочтение следует отдавать растительным продуктам - цельнозерновым, овощам, фруктам и ягодам, которые содержат в достаточном количестве пищевые волокна.
(3) Исключение потребления алкоголя, особенно при наличии артериальной гипертонии, других сердечно-сосудистых и цереброваскулярных болезней.
(4) Соблюдение водно-солевого режима. Рекомендуется ограничение поваренной соли до 5 г/сутки (1 чайная ложка без верха), исключив приправы, экстрактивные вещества.
(5) Технология приготовления пищи. Рекомендуется предпочтение отдавать отвариванию, припусканию, тушению в собственном соку, обжариванию в специальной посуде без добавления жиров, сахара, соли, приготовлению на пару, в духовке, в фольге или пергаменте, на гриле, без дополнительного использования жиров. Не следует злоупотреблять растительными маслами, майонезом при приготовлении салатов.
(6) Режим питания. Рекомендуется 3 основных приема пищи (завтрак, обед и ужин) и 1 - 2 перекуса в день. Ужин рекомендуется не позднее чем за 3 - 4 часа до сна. Оптимальный интервал между ужином и завтраком - 10 часов.
В программах снижения избыточного веса можно предусмотреть разгрузочные дни (1 - 2 раза в неделю). Желательно избегать в эти дни чрезмерных нагрузок, в том числе и психологического характера. В разгрузочный день пища распределяется равномерно в течение суток на 4 - 5 приемов.
Варианты разгрузочных дней:
Творожный
500 г 9% творога с двумя стаканами кефира на 5 приемов
Кефирный
1,5 литра кефира на 5 приемов в течение дня
Арбузный
1,5 кг арбуза без корки на 5 приемов в день
Яблочный
1,5 кг яблок (других ягод или фруктов) в 5 приемов
Калиевый
500 г кураги и чернослива (размоченной) на 5 приемов
Молочный
6 стаканов молока теплого на весь день
Рыбный
400 г отварной рыбы в течение дня на 4 приема с капустным листом
Мясной
400 г отварного нежирного мяса (говядина, телятина, курица) с салатным листом в 4 приема
В программах снижения избыточного веса обязательным компонентом должна быть достаточная физическая активность. Однако при чрезмерном избытке массы тела рекомендуется поэтапное включение в программу повышения двигательной активности после некоторого снижения массы тела диетическими мерами. При углубленном консультировании при диспансеризации пациент должен быть информирован об этой особенности. Простым, доступным и эффективным видом физической нагрузки является ходьба 30 - 40 мин. в день, 5 - 7 раз в неделю и главное - регулярно. Полезны занятия плаванием. При наличии заболеваний сердца, сахарного диабета, артериальной гипертензии, заболеваниях опорно-двигательного аппарата (суставы, позвоночник и др.) или других заболеваниях пациент должен быть обследован для определения индивидуального уровня физических нагрузок, зоны безопасного пульса для контроля физических нагрузок и пр. (ЭКГ-тестирование на фоне нагрузок - тредмил, велоэргометрия и др.).
Любые рекомендации по повышению интенсивности физической активности как в повседневном режиме, и, особенно, в режиме тренировок и оздоровительных занятий, требуют обязательного обследования лиц в возрасте 40 лет и старше (оптимально - с 35-летнего возраста) даже при отсутствии клинических признаков заболевания.
Гиперхолестеринемия. Дислипидемия. Нерациональное питание
В ходе углубленного профилактического консультирования необходимо:
- информировать пациента о его уровнях общего холестерина, других липидных показателях и целевых уровнях, что обосновывает необходимость контроля уровня холестерина крови (желательно при умеренно повышенном 2 раза в год, в разные сезоны года, при значительно повышенном в индивидуальном режиме с периодичностью, рекомендованной врачом);
- обучить пациента принципам рационального питания и дать информацию об особенностях питания при нарушениях липидного (жирового) обмена;
- дать рекомендации по оптимизации повседневной физической активности и самоконтроля адекватности нагрузки;
- обучить самоконтролю массы тела, ведению дневника;
- объяснить необходимость регулярного прохождения диспансеризации, профилактических медицинских осмотров, при необходимости (при показаниях) диспансерного наблюдения у врача и выполнения назначенных врачом исследований.
Желательно, чтобы пациенты с дислипидемией регистрировали уровни холестерина и других показателей в дневнике и Паспорте здоровья, что поможет врачу оценить последующую тактику при очередных диспансерных или профилактических осмотрах. Диетические рекомендации при дислипидемии:
- Калорийность пищи должна поддерживать оптимальный для конкретного больного вес тела.
- Количество потребляемого жира (включая растительные жиры) не должно превышать 30% от общей калорийности, причем на долю насыщенных (животных) жиров должно приходиться не более 10% от этого количества; ХС - 300 мг/сут. При высоком и очень высоком риске необходимо снижать долю общего жира до 20% от общей калорийности (7% насыщенных жиров) и ХС - до 200 мг/сут. Рекомендуется уменьшать потребление продуктов, богатых насыщенными жирами и холестерином (жирное мясо, птица с кожей, цельные молочные продукты, шоколад, выпечка с содержанием жиров, желтки яиц и сами жиры - сало, масло сливочное, маргарины, кокосовое масло, пальмовое масло). В мясе насыщенных жиров обычно меньше, чем во многих колбасных продуктах. Например, в нежирной говядине около 5 - 10% жира по сравнению с 23% жира в молочной колбасе, 20 - 30% жира в говяжьих сосисках и 40 - 50% жира в сырокопченых колбасах.
- Доля насыщенных (животных) жиров должна составлять не более половины от суточной потребности жиров (25 - 30 г/сут.). Остальная половина суточного жира должна быть представлена растительными маслами (оливковое, соевое, подсолнечное, льняное, кунжутное, кедровое) (25 - 30 г/сут.), содержащими полиненасыщенные и мононенасыщенные жирные кислоты, которые содержатся также в жирных сортах рыб (сельдь, сардины, макрель, лосось, тунец, скумбрия, палтус и др.) и орехах. Желательным считается регулярное потребление морской рыбы 2 - 3 раза в неделю по 100 - 150 г в виде различных блюд или рыбных консервов. Предпочтение следует отдавать рыбе северных морей, содержащей большое количество ![]() -3 ПНЖК, которые играют важную роль в профилактике атеросклероза и инфаркта миокарда.
-3 ПНЖК, которые играют важную роль в профилактике атеросклероза и инфаркта миокарда.
- Рекомендуется сократить потребление продуктов, богатых холестерином (яичные желтки, мозги, печень, почки, сердце, сливочное масло, животные жиры, а также сыр, сметана, сосиски и колбасы с высоким содержанием жира), не более 200 - 300 мг пищевого холестерина в сутки. Желтки яиц желательно ограничить до 2 - 4 шт. в неделю.
- Повысить потребление продуктов, богатых пищевыми волокнами (не менее 25 - 30 г). Например, потребление в день 1 яблока, 1 апельсина, 6 шт. чернослива и 1/2 чашки вареной фасоли обеспечивает 20 - 30 г пищевых волокон или 400 г овощей, 100 г готовой каши и 15 г орехов. Особенно полезны так называемые растворимые пищевые волокна - пектины, которые связывают в кишечнике часть холестерина и выводят его из организма.
- Поскольку за счет повседневного питания трудно восполнить потребности в витаминах, макро- и микроэлементах, желательно дополнять пищевые рационы препаратами поливитаминно-минеральных комплексов, но не в лечебных, а в физиологических дозах.
Употребление алкоголя следует ограничить, а при заболеваниях - исключить. При беременности, дислипидемиях в сочетании с АГ и клиническими проявлениями коронарного атеросклероза, аритмиями рекомендуется отказаться полностью от употребления алкогольных напитков. Одномоментное употребление больших доз алкоголя за счет любых напитков является достоверным фактором риска внезапной коронарной смерти, инсультов любого типа, особенно при сочетании ИБС с АГ. Следует отказаться от употребления алкоголя и при повышенном содержании в крови триглицеридов, патологии поджелудочной железы и печени.
Физическая активность - прежде всего рекомендуется ходьба 30 - 40 мин. в день, 5 - 7 раз в неделю и, главное, чтобы такая физическая активность стала постоянной, жизненной привычкой, а не эпизодическим занятием. Если имеются заболевания сердца, АГ, болезни суставов или другие сопутствующие заболевания, пациент должен быть обследован и определен его индивидуальный уровень физических нагрузок, желательно с тестированием (тредмил, велоэргометрия и др.). Любые рекомендации по повышению интенсивности нагрузки как в повседневном режиме, и, особенно, в режиме тренировок и оздоровительных занятий, требуют обязательного обследования лиц в возрасте 40 лет и старше (оптимально - с 35-летнего возраста) даже при отсутствии клинических признаков заболевания.
Нагрузка считается оптимальной, когда она проходит в аэробном режиме. Оптимальный режим аэробной нагрузки контролируется ЧСС, составляющий 60 - 75% от максимальной, и рассчитывается по формуле: "ЧСС = (220 - возраст человека) x (0,6 - 0,75)". Так, например, человеку в возрасте 50 лет (без клинических проявлений ИБС и без АГ) оптимальный тренирующий режим может быть обеспечен при нагрузке с ЧСС от 102 до 134 ударов в минуту. При наличии ССЗ уровень допустимой нагрузки определяется врачом индивидуально.
Гипергликемия
В данном разделе приводятся базовые рекомендации пациенту с неподтвержденным диагнозом сахарного диабета, но имеющего склонность в гипергликемии, в частности выявленной при диспансеризации или профилактическом медицинском осмотре. Больные сахарным диабетом должны быть направлены к эндокринологу, пройти индивидуальное углубленное консультирование или школу здоровья при сахарном диабете и получить назначения. При установленном сахарном диабете больной должен находиться под диспансерным наблюдением врача-эндокринолога и участкового врача.
В ходе углубленного профилактического консультирования в рамках диспансеризации и профилактических медицинских осмотров необходимо:
- оценить совокупность имеющихся у пациента факторов риска и сопутствующие заболевания;
- уточнить анамнез - были ли в прошлом эпизоды повышения уровня глюкозы крови;
- аргументированно информировать пациента о негативном влиянии на его здоровье повышенного уровня глюкозы крови и о необходимости пройти все назначенные исследования для уточнения диагноза, исключения сахарного диабета.
Классификация уровней глюкозы в крови при нарушениях
ее метаболизма (диагностические критерии) <1>
--------------------------------
<1> Сахарный диабет. Диагностика, лечение, профилактика. Под редакцией И.И. Дедова, М.В. Шестаковой. Монография, 801 стр. Москва, 2011 г.
Нарушения метаболизма глюкозы
Концентрация глюкозы, ммоль/л (мг/дл)
Цельная кровь
Плазма
венозная
капиллярная
Сахарный диабет
натощак
![]() 6,1 (
6,1 (![]() 110)
110)
![]() 6,1 (
6,1 (![]() 110)
110)
![]() 7,0 (
7,0 (![]() 126)
126)
Через 2 ч после нагрузки глюкозой или оба показателя
![]() 10 (
10 (![]() 180)
180)
![]() 11,1 (
11,1 (![]() 200)
200)
![]() 11,1 (
11,1 (![]() 200)
200)
Нарушенная толерантность к глюкозе
натощак
< 6,1 (< 110)
< 6,1 (< 110)
< 7,0 (< 126)
Через 2 ч после нагрузки глюкозой
![]() 6,7 (
6,7 (![]() 120)
120)
и < 10,0 (< 180)
![]() 7,8 (
7,8 (![]() 140)
140)
и < 11,1 (< 200)
![]() 7,8 (
7,8 (![]() 140)
140)
и < 11,1 (< 200)
Нарушенная гликемия натощак
натощак
![]() 5,6 (
5,6 (![]() 100)
100)
и < 6,1 (< 110)
![]() 5,6 (
5,6 (![]() 100)
100)
и < 6,1 (< 110)
![]() 6,1 (
6,1 (![]() 110)
110)
< 7,0 (< 126)
Через 2 ч (если определяется)
< 6,7 (< 120)
< 7,8 (< 140)
< 7,8 (< 140)
Цель рекомендаций - снижение уровня гликемии натощак (критерий 5 ммоль/л для капиллярной крови; 6,1 ммоль/л для плазмы венозной крови).
Прежде всего в ходе углубленного профилактического консультирования необходимо информировать пациента и способствовать формированию у него навыков:
- самоконтроля гликемии, рекомендовать обращаться в кабинет медицинской профилактики, в ряде случаев целесообразно рекомендовать, чтобы пациент имел домашний глюкометр и был обучен правильному измерению и оценке уровня глюкозы крови;
- рационального питания и особенностей питания при периодически повышенном уровне глюкозы крови;
- оптимизации повседневной физической активности и самоконтроля адекватности индивидуальной нагрузки;
- самоконтроля массы тела и знать рекомендуемые для конкретного пациента нормы (желательно, чтобы пациент имел домашние весы);
- регулярного прохождения диспансеризации, профилактических медицинских осмотров, контроль уровня АД, липидов крови, при показаниях необходимо диспансерное наблюдение у врача и выполнения назначенных врачом исследований.
Рекомендации по питанию не носят эпизодического характера, а должны стать для пациента новым образом жизни и питания, пожизненно, что требует специального объяснения.
- Ограничить простые сахара до 10 - 25 г и менее (3 - 4 кусков) в течение дня. Сахар можно заменить сухофруктами.
- Белый хлеб лучше заменить - на серый или черный, с отрубями, еще лучше на цельнозерновой (200 - 300 г).
- Фрукты нужно выбирать не очень сладкие, нужно учесть, что много сахара в винограде, арбузе, бананах.
- Добавлять меньше сахара в компоты и морсы или готовить без сахара.
- Для заготовок лучше фрукты и ягоды замораживать, сушить, но не консервировать с сахаром в виде джема, варенья, повидла.
- Резко ограничить кондитерские изделия (пироги, сдоба, пирожные, печенье, сладкие пшеничные крекеры), мороженое, сладости.
- Исключить потребление сладких напитков, особенно газированных: лимонад, пепси, кока-кола.
- Контролировать регулярно вес и уровень сахара в крови.
Прежде всего рекомендуется ограничение простых углеводов и животных жиров. Желательно учитывать гликемический индекс (ГИ) продуктов (см. таблицу). Ограничивать нужно продукты с ГИ 55 и более: сахар, мед, картофель, пшеничные хлопья, манная каша, хлеб белый, рис, макароны высших сортов, кукуруза, банан, сухофрукты, свекла. Рекомендуются продукты с индексом до 55 единиц: цельнозерновой хлеб, хлеб с отрубями, несладкие фрукты, ягоды, лиственные овощи, грибы, бобовые, орехи, низкожировые молочные продукты. Мясо предпочтительно нежирных сортов, а рыба - жирных.
Гликемический индекс некоторых продуктов питания
Высокий ГИ
Низкий ГИ
Глюкоза
100
Фасоль консервированная
52
Воздушный рис
94
Ячменные хлопья
50
Мед
88
Манго, киви
50
Картофель печеный
85
Хлеб из муки грубого помола с отрубями
50
Кукурузные хлопья
80
Грейпфрутовый сок
49
Карамель
80
Рис отварной
47
Картофель фри
75
Хлеб с отрубями
47
Хлебцы пшеничные
75
Горошек зеленый
47
Пшеничные хлопья
73
Виноград
46
Арбуз
71
Пиво, квас
45
Овсяные хлопья
70
Абрикосы
44
Хлеб белый
70
Персики
44
Пшеничная мука (в/сорт)
70
Консервированный горошек
43
Белый рис
70
Дыня
43
Просо
70
Спагетти белые
42
Кукуруза
70
Апельсины, мандарины
42
Картофельное пюре
70
Финики (сушеные)
40
Изюм
67
Овсяные хлопья
40
Сухофрукты
67
Гречневая каша
40
Пепси, кола и др. напитки
67
Земляника, клубника, крыжовник
40
Манная каша
66
Фруктовые соки
40 - 45
Свекла
65
Хлеб ячменный
38
Хлеб ржаной
63
Хлеб из цельной муки
35
Овсянка
61
Яблоки, груши
35 - 40
Гамбургер
61
Горох сухой
35
Макароны
60
Йогурт нежирный фруктовый
33
Рисовая вермишель
58
Сливы
33
Бананы
57
Молоко обезжиренное
32
Картофель вареный
56
Фасоль
30
Манго
56
Молоко цельное
28
Попкорн
55
Ягоды
25 - 30
Рис коричневый
55
Чечевица
27
Овсяное печенье
55
Шоколад черный (60% какао)
25
Овсяные отруби
55
Вишня, брусника
22
Гречка
55
Орехи разные
15 - 25
Кефир
15
Потребление табака (курение)
Углубленное профилактическое консультирование для преодоления потребления табака включает:
- оценку степени никотиновой зависимости и готовности пациента отказаться от курения;
- назначение дифференцированного лечения табакокурения в зависимости от степени никотиновой зависимости и степени готовности отказаться от курения;
- динамическое наблюдение.
Оценка степени никотиновой зависимости проводится по тесту Фагестрема:
Вопрос
Ответ
Баллы
1. Как скоро после того, как Вы проснулись, Вы выкуриваете 1 сигарету?
В течение первых 5 м
3
В течение 6 - 30 мин.
2
30 мин. - 60 мин.
1
Более чем 60 мин.
0
2. Сложно ли для Вас воздержаться от курения в местах, где курение запрещено?
Да
1
Нет
0
3. От какой сигареты Вы не можете легко отказаться?
Первая утром
1
Все остальные
0
4. Сколько сигарет Вы выкуриваете в день?
10 или меньше
0
11 - 12
1
21 - 30
2
31 и более
3
5. Вы курите более часто в первые часы утром после того, как проснетесь, чем в течение последующего дня?
Да
1
Нет
0
6. Курите ли Вы, если сильно больны и вынуждены находиться в кровати целый день?
Да
1
Нет
0
Степень никотиновой зависимости определяется по сумме баллов: 0 - 2 - очень слабая; 3 - 4 - слабая; 5 - средняя; 6 - 7 - высокая; 8 - 10 - очень высокая.
Оценка степени мотивации к отказу от курения может быть проведена с помощью двух нижеприведенных вопросов - по сумме баллов (> 6 - высокая мотивация к отказу от курения, пациенту можно предложить лечебную программу с целью полного отказа от курения; 4 - 6 баллов - слабая мотивация, пациенту можно предложить короткую лечебную программу с целью снижения курения и усиления мотивации; < 3 баллов - отсутствие мотивации, и пациенту можно предложить программу снижения интенсивности курения).
1) Бросили бы вы курить, если бы это было легко?
Определенно нет - 0
Вероятнее всего, нет - 1
Возможно, да - 2
Вероятнее всего, да - 3
Определенно, да - 4
2) Как сильно вы хотите бросить курить?
Не хочу вообще - 0
Слабое желание - 1
В средней степени - 2
Сильное желание - 3
Однозначно хочу бросить курить - 4
В ходе детального опроса (беседы) пациента и ответов на вопросы у пациента может формироваться осознанное отношение к негативным последствиям табакокурения, поэтому диагностические тесты кроме своего прямого назначения важны и для осмысления пациентами проблемы и повышения их мотивации к отказу от потребления табака.
Подходы к лечению табакокурения зависят от степени табачной зависимости и готовности к отказу от курения.
Углубленное профилактическое консультирование в ходе диспансеризации должно носить характер поведенческого, мотивационного консультирования, в связи с чем оно направлено как на информирование о вредном воздействии табачного дыма на организм, с учетом индивидуальных особенностей пациента, так и на оказание помощи в изменении установок по отношению к курению и помощь в преодолении сомнений и опасений возможных негативных последствий отказа от курения, таких как стресс, набор "лишнего веса", проявлений синдрома отмены. В ходе углубленного профилактического консультирования вместе с пациентом обсуждаются наиболее важные ситуации и проблемы, связанные с табакокурением:
Причины, по которым пациент должен отказаться от курения:
- Врач старается разобрать с пациентом причины курения и причины для отказа от курения, привязывая к состоянию его здоровья, наличию факторов риска или к другим факторам, важным лично для него, - наличие маленьких детей, изменения внешности, прошлые попытки бросить курить. При неудачных попытках бросить курить в прошлом с пациентом обсуждаются причины и ситуации, почему произошел срыв и закуривание вновь - эти препятствия должны быть учтены при консультировании и построении плана действий.
Последствия курения. Врач обсуждает с пациентом известные ему отрицательные последствия курения: затруднение дыхания, кашель, возникновение и/или обострение бронхиальной астмы и других хронических болезней легких, сердечно-сосудистые болезни (инфаркт, инсульт), онкологические болезни: рак легких, рак груди и других локализаций, риск неблагоприятного исхода беременности и риск для здоровья будущего ребенка у беременных женщин, проблемы с эректильной дисфункцией у мужчин, преждевременное старение кожи. Необходимо:
- уточнить, какие из этих факторов наиболее важны для пациента (при аргументировании необходимости отказа от курения учесть эти факторы);
- обратить внимание пациента на то, что потребление "легких сигарет" и других форм табака так же вредно для здоровья, как обычных сигарет, а курение "легких сигарет" намного, чем обычных, вреднее еще для окружающих людей;
- объяснить пагубные последствия "пассивного курения" - для самого пациента и для окружающих его людей: повышенный риск развития сердечно-сосудистых заболеваний, рака легкого и хронических респираторных заболеваний у лиц, подвергающихся воздействию окружающего табачного дыма;
- подчеркнуть особый вред "пассивного курения" для детей - повышенный риск внезапной внутриутробной и младенческой смерти, повышенный риск рождения детей с малым весом, а значит, подверженных развитию хронических респираторных и сердечно-сосудистых болезней в будущем, повышенный риск развития бронхиальной астмы, отитов, респираторных заболеваний у детей курящих родителей.
Преимущества отказа от курения. Врач вместе с пациентом обсуждает наиболее значимые для него преимущества отказа от потребления табака. В привязке к состоянию здоровья пациента, наследственности, семейных ситуаций и др. и с его личными мотивами разбирает с пациентом пользу отказа от курения, например:
- улучшение самочувствия и состояния здоровья;
- восстановление/улучшение функций сердечно-сосудистой и дыхательной системы;
- улучшение вкусовых и обонятельных ощущений;
- повышение выносливости и работоспособности;
- улучшение цвета лица и состояния кожи;
- снижение риска преждевременного старения;
- снижение риска развития хронических заболеваний;
- снижение риска развития эректильной дисфункции у мужчин;
- увеличение вероятности родить и вырастить здоровых детей.
Препятствия для отказа от курения. Врач спрашивает у пациента, что мешает ему отказаться от курения, обсуждает с ним все препятствия и пытается аргументированно опровергнуть его доводы, объясняет, что большинство трудностей на пути к отказу от курения связано с табачной зависимостью, которую можно преодолеть с помощью лечения. Чаще всего курящие высказывают в качестве аргументов против отказа от курения боязнь синдрома отмены, повышения стресса, увеличения массы тела (веса), ухудшения настроения, угнетения, подавленности и депрессии, нежелание утратить удовольствие от курения, боязнь неудачи.
Повторение. Мотивационное консультирование повторяется при каждой встрече с пациентом. При этом учитываются все предыдущие попытки пациента бросить курить (если таковые были), тщательно вместе с пациентом анализируются причины срыва, даются рекомендации на основании "анализа ошибок". Врач объясняет пациенту, что у многих курильщиков возможно несколько эпизодов срыва, прежде чем добиваются результата.
При углубленном профилактическом консультировании рекомендуется придерживаться некоторых приемов в ведении беседы с пациентом, которые помогают достижению цели консультирования. Такие приемы можно представить как совокупность пяти "О": Открытые вопросы, Одобрение, Осмысление услышанного, Обобщение и Отработка потенциала изменений <1>.
--------------------------------
<1> Sue Henry-Edwards, Rachel Humeniuk, Robert Ali, Maristela Monteiro and Vladimir Poznyak. Brief Intervention for Substance Use: A Manual for Use in Primary Care. (Draft Version 1.1 for Field Testing). Geneva, World Health Organization, 2003.
Открытые вопросы - задавать вопросы без предложения возможных вариантов ответов, вопросы, требующие обдуманных ответов и содействующих дальнейшей беседе с пациентом.
Примеры открытых вопросов:
- Что Вы видите хорошего (положительного) в потреблении табака? или
- Чем Вам нравится потребление табака?
- Что Вы видите плохого (отрицательного) в потреблении табака? или
- Есть что-нибудь, что Вам не нравится в потреблении табака?
- Что Вы знаете о воздействии табачного дыма?
- Почему Вы курите?
- Как Вы думаете, почему Ваши родные хотят, чтобы Вы бросили курить?
- Я вижу, Вас беспокоит тот факт, что Вы курите, расскажите, пожалуйста, что Вас конкретно волнует?
- Что бы Вы хотели предпринять?
Одобрение и поощрение высказываний и действий пациентов помогает создать атмосферу взаимопонимания и согласия с пациентом, помогает подбадривать его, повысить его уверенность в себе и в своих действиях.
Примеры одобрений и поощрений:
- Спасибо, что пришли
- Очень хорошо, что Вы согласились на беседу, даже если Вы не думаете пока отказаться от курения
- Вы абсолютно правы, что важнейшим отрицательным фактором курения является... (поддержать правильное высказывание пациента)
- Я уверен(а), что Вы сможете преодолеть трудности и отказаться от курения
- Не бойтесь выглядеть "слабым", табачную зависимость не всегда можно преодолеть без помощи врача и без лечения
- Как Вы хорошо придумали заменить "утреннее курение" пробежками!
- Я уверен(а), у Вас все получится!
- Хорошо, что у Вас положительный настрой - медицина располагает большим арсеналом методов лечения табачной зависимости, но они эффективны, когда человек сам помогает себе.
Осмысление услышанного. В ходе беседы стараться корректировать мнение и отношение пациента и давать объяснения с учетом индивидуальных характеристик и показателей здоровья, сопутствующих факторов риска пациента, данных анамнеза и результатов диспансеризации. Этот прием используется для того, чтобы выявить и показать пациенту его неуверенность, подтолкнуть его к более глубокому пониманию проблемы и убедить принять решение к отказу от курения.
Например:
- Вы, наверное, удивлены, что у Вас высокий риск развития сердечно-сосудистых/бронхолегочных/метаболических расстройств и что курением Вы только усугубляете этот риск,
- Вы, наверное, удивлены, узнав, что отказ от курения - самый действенный и экономичный способ снижения риска сердечно-сосудистых и других хронических болезней...
- Вы думаете, что Вам назначат лекарства и у Вас все отрегулируется, но Вы, наверное, не знаете, что эффективность лечения будет низкой, если Вы будете...
- Вы, должно быть, заинтересованы, чтобы Ваш ребенок родился и рос здоровым
- Я понимаю, Вам самому, наверное, приходило в голову расстаться с курением, но только решимости не хватало или уверенности в успехе
- Вам нравится курить, но курение портит Ваши отношения с Вашей семьей, кроме того, это немалые расходы...
- Вам нравится курить, и пока Вы молоды и у Вас нет жалоб, Вы отгоняете от себя мысль, что Вы тоже когда-нибудь можете заболеть впоследствии потребления табака...
Обобщение помогает врачу собрать воедино и подытожить все доводы, приведенные в ходе беседы с пациентом, и подготовить его к дальнейшим действиям по отказу от курения. Обобщение и повторение усиливает воздействие консультирования в целом. Врач избирательно обобщает итоги беседы, выбирая то, на что пациенту важно обратить внимание. Обобщение должно быть кратким. Например:
Итак: Вы курите, Вам нравится курить, и Вам не приятна мысль о том, чтобы бросить курить. Между тем, у Вас уже сейчас признаки ... и высокий риск развития ... заболеваний. К тому же у Вас растет маленький ребенок и Вам не безразлично Ваше здоровье и судьба Вашего ребенка. Вам неприятна мысль об отказе от курения потому, что Вы боитесь, что можете не справиться.
Осознание (выявление) потенциала для изменения поведения. На основе проведенной беседы в диалоге с курящим пациентом выявляется его потенциал к изменениям поведения в отношении курения и твердость мотивации пациента к отказу от курения (или отрицание желания отказа). Потенциал изменения курительного поведения определяется признанием пациентом вредных последствий своего поведения, признанием преимуществ изменения поведения, проявлением оптимистичного настроя в отношении изменения поведения и готовности к изменению поведения.
Некоторые советы, которые помогут курящему пациенту изменить курительное поведение:
- стараться думать только о "преимуществах" отказа от курения, которые у каждого человека могут быть индивидуальными в зависимости от обстоятельств;
- объявить о своем стремлении бросить курить и начале жизни без табака окружающим, желательно близким и авторитетным людям, чтобы предостеречь от отсрочки принятого решения;
- оценить ситуации, при которых наиболее часто пациент курит, возможно, "автоматически" (утром, после кофе, выход на улицу и пр.) и быть наиболее внимательным в этих ситуациях, убрать с видимых мест предметы, напоминающие о курении (прежнее удобное кресло переставить на другое место, убрать пепельницу и пр.);
- избегать прокуренных помещений и ситуаций, провоцирующих к закуриванию;
- заменить перекуры низкокалорийными фруктами, овощами или жевательной резинкой, не содержащей сахара;
- поощрять себя при устойчивости к соблазнам закурить (выбор поощрения за самим пациентом);
- не бояться обратиться за помощью при сильной тяге к курению (кабинет/отделение медицинской профилактики).
При высокой степени готовности к отказу от курения, особенно при наличии высокой степени никотиновой зависимости, поведенческое консультирование следует сочетать с медикаментозной или немедикаментозной терапией для снижения табачной зависимости. Рекомендовать пациенту повторное посещение кабинета (отделения) медицинской профилактики, назначить лечение в соответствии со стандартом и рекомендовать динамическое наблюдение. Контроль и наблюдение необходимы для профилактики возврата к курению, опасность которого особенно велика в течение первых 6 месяцев. При отсутствии должной поддержки до 75 - 80% лиц возвращаются к курению.
Пациент должен быть информирован о возможных реакциях и симптомах, которые могут возникнуть при отказе от курения: сильное желание закурить, возбудимость, беспокойство, нарушение концентрации внимания, раздражительность, ухудшение настроения, чувство гнева, депрессия, сонливость, головная боль, головокружение, бессонница, тремор, потливость, увеличение веса, усиления кашля, затруднение отхождения мокроты, чувство заложенности в груди, боли в мышцах и др. В этих ситуациях рекомендовать пациенту обратиться к врачу.
Для облегчения симптомов отмены рекомендуется:
- увеличение потребления продуктов, богатых витаминами - C (шиповник, черная смородина, зеленый лук, капуста, лимоны и др.), витамина B1 (хлеб грубого помола, крупы), витамина B12 (зеленый горошек, апельсины, дыни), витамина PP (фасоль, крупы, дрожжи, капуста, молочные продукты, картофель), витамина A (овощи, особенно морковь), витамина E (хлеб грубого помола, растительное масло, зеленые овощи, зародыши пшеницы);
- в качестве источника углеводов предпочтительнее употребление меда, чем чистого сахара;
- никотиновую зависимость, сопровождающуюся, как правило, "закислением" внутренней среды организма, уменьшает щелочное питье (несладкие минеральные воды, соки, овощные отвары);
- назначение отхаркивающих средств, щелочное питье для облегчения отделения мокроты;
- избегать провоцирующих курение ситуаций, пребывание в помещении, где курят;
- психологическая, социальная поддержка окружающих, одобрительное отношение к некурению способствуют закреплению отказа от курения;
- физическая активность - упражнения, бег, ходьба на лыжах, плавание на свежем воздухе или в физкультурных залах. Расширение физической активности можно рекомендовать как здоровую альтернативу курению;
- динамическое наблюдение курящих лиц с высоким суммарным сердечно-сосудистым риском без наличия заболеваний проводится в кабинете/отделении медицинской профилактики, при наличии заболеваний - участковым врачом в соответствии с утвержденным Минздравом России Порядком диспансерного наблюдения.
Подозрение на пагубное потребление алкоголя
В ходе углубленного профилактического консультирования пациента с выявленным пагубным потреблением алкоголя рекомендуется:
- информировать пациента о том, что у него имеется подозрение и риск чрезмерного (пагубного) потребления алкоголя;
- объяснить негативное влияние алкоголя на здоровье, течение заболеваний и пр. (в зависимости от конкретной ситуации);
- спросить пациента об его отношении к собственной привычке потребления алкогольных напитков и готовности снизить это потребление;
- совместно с пациентом проанализировать ситуации, провоцирующие чрезмерное потребление алкоголя;
- рекомендовать снизить потребление (отказаться полностью в ряде ситуаций);
- дать памятку, посоветовать обратиться за помощью к наркологу при подозрении на наличие зависимости.
Если пациент не готов к изменениям - повторить рекомендации и аргументировать необходимость снижения потребления алкоголя с учетом состояния здоровья данного пациента, сопутствующих заболеваний, факторов риска, наследственности, семейных отношений, профессиональных факторов и др. Дать пациенту памятку и объяснить, что если пациент при самоанализе решит ограничить потребление алкоголя и не сможет этого сделать самостоятельно, рекомендовать обратиться в кабинет (отделение) медицинской профилактики или к врачу-наркологу.
Если пациент согласен и готов к изменению алкогольного поведения, составить совместный практический и реалистичный план действий, самостоятельных шагов пациента к снижению потребления алкоголя или отказу от алкогольных напитков, дать памятку и назначить дату повторного визита. Если пациент считает, что не сможет самостоятельно изменить потребление алкоголя, направить к врачу-наркологу.
Подозрения на пагубное потребление наркотиков и психотропных средств
В ходе углубленного профилактического консультирования пациента с выявленным пагубным потреблением наркотиков и психотропных средств рекомендуется:
- информировать пациента о том, что у него имеется подозрение на зависимость от потребления наркотиков и психотропных средств;
- объяснить негативное влияние немедицинского потребления наркотиков и психотропных средств на здоровье, течение заболеваний и пр. (в зависимости от конкретной ситуации);
- спросить пациента об его отношении к собственной привычке потребления наркотиков и психотропных средств и готовности снизить это потребление;
- совместно с пациентом проанализировать ситуации, провоцирующие потребление наркотиков и психотропных средств;
- рекомендовать отказаться полностью от потребления наркотиков и психотропных средств;
- дать памятку, посоветовать обратиться за помощью к наркологу при подозрении на наличие зависимости.
Если пациент не готов к изменениям - повторить рекомендации и аргументировать необходимость снижения потребления наркотиков и психотропных средств с учетом состояния здоровья данного пациента, сопутствующих заболеваний, факторов риска, наследственности, семейных отношений, профессиональных факторов и др. Дать пациенту памятку и рекомендовать обратиться к врачу-наркологу.
Если пациент согласен и готов к изменению поведения, дать памятку и объяснить, когда, где и как он может обратиться к врачу-наркологу.
6. Методические принципы группового профилактического
консультирования (школ пациента)
Школа пациента - является организационной формой профилактического группового консультирования (гигиенического обучения и воспитания) <1>. Цель школ пациентов:
--------------------------------
<1> Укрепление здоровья и профилактика заболеваний. Основные термины и понятия // Под ред. Вялкова А.И., Оганова Р.Г. - М., ГЕОТАР-Медиа, 2000. - 21 с.
- повышение информированности пациентов о заболевании и факторах риска развития заболеваний и осложнений;
- повышение ответственности пациента за сохранение здоровья;
- формирование рационального и активного отношения пациента к здоровью, мотивации к оздоровлению, приверженности к лечению;
- формирование умений и навыков по самоконтролю и самопомощи в неотложных ситуациях;
- формирование у пациентов навыков и умений по снижению неблагоприятного влияния на здоровье поведенческих, управляемых факторов риска.
При групповом методе консультирования (школе пациента) процесс профилактического консультирования облегчается и повышается его эффективность, пациенты не только получают важные знания, но и необходимую им социальную поддержку.
Преимущества группового профилактического консультирования. Обучение в группе усиливает действенность обучения - создается атмосфера коллектива, нивелируется чувство одиночества, улучшается эмоциональный контакт. Эффективность повышается за счет обмена опытом между пациентами, примеров из их жизни и пр. Необходимо помнить, что групповое обучение более эффективно, если подкрепляется индивидуальным консультированием. В ряде ситуаций желательно, чтобы обучение проводилось на уровне семьи, в частности когда консультирование затрагивает вопросы питания, физической активности, поведенческих привычек, которые, как известно, нередко носят семейный характер. Школа пациентов как форма группового консультирования позволяет в полной мере обеспечить эффективную реализацию основ углубленного профилактического консультирования - при групповом обсуждении создаются условия для более эффективного применения основных принципов и приемов обучения взрослого человека с учетом психологии изменения поведения и поведенческих привычек.
История создания школ пациентов с различными заболеваниями хронического течения насчитывает в нашей стране более 15 лет. Накоплен богатый опыт проведения группового обучения пациентов при различных заболеваниях: сахарном диабете, артериальной гипертонии, бронхиальной астме, ишемической болезни сердца и других болезнях, убедительно доказана клиническая, социальная и экономическая эффективность данного метода профилактического консультирования.
Основные принципы проведения школ пациентов:
(1) формирование "тематической" целевой группы пациентов с относительно сходными характеристиками: например, больные с неосложненным течением артериальной гипертонии, ишемической болезни сердца; больные ишемической болезнью сердца, перенесшие инфаркт миокарда, острый коронарный синдром, интервенционное вмешательство и др.; пациенты с высоким риском сердечно-сосудистых заболеваний без клинических симптомов болезни и т.п. Такое формирование групп создает атмосферу социальной поддержки, что немаловажно для эффективного консультирования и получения долгосрочного устойчивого результата.
(2) для избранной целевой группы проводится цикл занятий по заранее составленному плану и по согласованному графику; одно из основных требований - посещение всего цикла занятий;
(3) численность целевой группы пациентов должна быть не более 10 - 12 человек; необходим контроль, чтобы пациенты посетили все (или большинство) из запланированных занятий;
(4) организация группового консультирования должна проводиться в специально оборудованном помещении (стол, стулья, демонстрационный материал, раздаточный материал, блокноты и пр.).
Необходимо избегать наиболее частой ошибки при организации школы. Школа пациентов, к сожалению, нередко подменивается "лекторием", когда темы объявляются заранее в определенные дни и часы и на эти лекции приходят пациенты с самыми разными заболеваниями. Такая форма работы, хотя и весьма трудоемкая для медицинских специалистов, практически неэффективна, т.к. нарушаются главные принципы группового консультирования.
Школы пациентов в рамках диспансеризации, профилактических медицинских осмотров проводятся медицинскими работниками кабинетов (отделений) медицинской профилактики (врач, фельдшер медицинской профилактики). Для проведения школ необходимы обученный персонал и обеспечение условий для эффективного группового консультирования.
При необходимости для проведения отдельных занятий могут привлекаться профильные специалисты (при наличии их в учреждении - психологи и др.). Пациенты направляются в школу пациента участковым врачом. Желательно, чтобы врач (фельдшер) кабинета (отделения) медицинской профилактики предварительно ознакомился с данными амбулаторной карты пациентов.
Программа обучения строится из цикла структурированных занятий продолжительностью около 60 минут каждое. Всего в цикле оптимально 2 - 3 занятия в зависимости от целевой группы.
Каждое занятие включает информационный материал и активные формы обучения, направленные на развитие умений и практических навыков у пациентов. Все занятия должны быть заранее хронометрированы, иметь четкие инструкции по ведению.
Информационная часть занятий проводится в течение каждого занятия дробно, по блокам не более 10 - 15 минут, чтобы избежать лекционной формы работы с пациентами. Содержание обучения изложено в специальной методической литературе и частично в базовом информационном материале по углубленному профилактическому консультированию.
Активная часть занятий содержит активную работу с пациентами, которая может проводиться в разных формах и простых действиях:
- вопросы-ответы;
- заполнение вопросников, имеющих отношение к теме занятия, и обсуждение их результатов - по ходу обсуждения могут даваться целевые советы, что имеет более высокую эффективную и результативность, чем безадресные советы;
- проведение расчетов и оценок, например, расчет индекса массы тела, суточной калорийности и пр.;
- обучение практическим навыкам - измерения артериального давления, подсчета пульса и др.;
- знакомство со справочными таблицами и построение рациона и пр.
Программа обучения пациентов в школе здоровья может быть разработана на основе материалов, изложенных в разделе по углубленному профилактическому консультированию.
Вся наглядная информация, используемая в школе, должна быть: красочной, демонстративной, запоминающейся, понятной, заинтересовывающей, доступной.
Рекомендуемая тематика группового профилактического консультирования (школ пациентов) в рамках диспансеризации:
- школа по коррекции основных факторов риска хронических НИЗ/ССЗ, выявляемых в ходе диспансеризации и профилактических осмотров;
- школа по снижению избыточной массы тела, оптимизации физической активности и рациональному питанию;
- школа для пациентов с повышенным артериальным давлением.
Заключение
В заключение следует подчеркнуть, что среди многих проблем профилактики неинфекционных заболеваний, находящихся в компетенции и зоне ответственности системы здравоохранения, межличностные отношения врача и пациента вне зависимости от имеющихся проблем со здоровьем выступают как ключевые, так как могут явиться основным движущим началом реальных и успешных превентивных мер при условии базирования на концептуальных принципах эффективного профилактического консультирования. В то же время, если эти принципы не учитываются, трудно ожидать партнерских согласованных действий врача и пациента в оздоровлении поведенческих привычек, лежащих в основе многих факторов риска неинфекционных заболеваний.
Рекомендуемая литература
1. Рекомендации Европейского общества кардиологов и Европейского общества атеросклероза по лечению дислипидемий. Рациональная Фармакотерапия в Кардиологии 2012; 8(1) Приложение.
2. Школа Здоровья: артериальная гипертония. Руководство для врачей/под ред. Р.Г. Оганова. - М.: - Гэотар-Медия, 2008. - 192 с.
3. Школа Здоровья: факторы риска сердечно-сосудистых заболеваний. Руководство для врачей/под ред. Р.Г. Оганова. - М.: - Гэотар-Медия, 2009. - 160 с.
4. Школа Здоровья: избыточная масса тела и ожирение. Руководство для врачей/под ред. Р.Г. Оганова. - М.: - Гэотар-Медия, 2010. - 112 с.
5. Профилактическое консультирование пациентов с избыточной массой тела и ожирением. // Пособие для врачей. ISBN 978-5-98586-017-7, М. - 2010. - 118 с.
6. Национальные рекомендации по кардиоваскулярной профилактике. Кардиоваскулярная терапия и профилактика, 2011; 10(6). Приложение 2.
7. Оказание медицинской помощи по снижению избыточной массы тела. Методические рекомендации. Организация-разработчик ФГБУ "ГНИЦ профилактической медицины Минздрава России. Москва, 2012. - 53 с.
8. Оказание медицинской помощи по снижению, профилактике и отказу от курения. Методические рекомендации. Организация-разработчик ФГБУ "ГНИЦ профилактической медицины Минздрава России. Москва, 2012. - 42 с.
9. Физическая активность. Методические рекомендации. Организация-разработчик ФГБУ "ГНИЦ профилактической медицины Минздрава России. Москва, 2012. - 33 с.
10. Плавинский С.Л., Кузнецова О.Ю., Баринова А.Н. и соавт. Скрининг и краткосрочное вмешательство, направленные на снижение опасного и вредного потребления алкоголя. // С.-Пб. Ин-т общественного здравоохранения. - 2011. - 154 с.
Приложение N 3
Поименный и повозрастной список
граждан терапевтического, в том числе цехового, участка
(участка врача общей практики (семейного врача))
N ____ по состоянию на 1 января 201_ года
Фамилия, имя, отчество
Адрес места фактического проживания
Электронный адрес
Телефоны: домашний, мобильный, служебный
Дата информирования о порядке проведения диспансеризации
Согласованный с гражданином срок прохождения диспансеризации
Список лиц, которым в 201_ году исполняется 21 год
Список лиц, которым в 201_ году исполняется 24 года
Список лиц, которым в 201_ году исполняется 27 лет
Список лиц, которым в 201_ году исполняется 30 лет
Список лиц, которым в 201_ году исполняется 33 года
Список лиц, которым в 201_ году исполняется 36 лет
Список лиц, которым в 201_ году исполняется 39 лет
Список лиц, которым в 201_ году исполняется 42 года
Список лиц, которым в 201_ году исполняется 99 лет
Приложение N 4
Календарный план-график
прохождения диспансеризации гражданами терапевтического,
в том числе цехового, участка (участка врача общей практики
(семейного врача)) N ___ в 201_ году
Месяц, рабочие дни
ФИО гражданина
пол
возраст
Отметка о прохождении диспансеризации
1-го этапа
2-го этапа
Январь
__
января
Иванов И.И.
м
27
Петрова П.И.
ж
39
Сидоров В.Е.
м
69
__
января
Кузнецова М.П.
ж
21
Степанова О.Ф.
ж
72
Дацук М.П.
м
36
Ульянова Е.П.
ж
87
Маринин В.С.
м
45
__
января
Соловьева И.И.
ж
42
Трепольский Б.М.
м
75
__
января
__
января
__
января
Приложение N 5
ДИСПАНСЕРИЗАЦИЯ
ВЗРОСЛОГО НАСЕЛЕНИЯ (КРАТКАЯ ИНФОРМАЦИЯ ДЛЯ ГРАЖДАН
О ДИСПАНСЕРИЗАЦИИ И ПОРЯДКЕ ЕЕ ПРОХОЖДЕНИЯ)
Основные цели диспансеризации
Раннее выявление хронических неинфекционных заболеваний, являющихся основной причиной инвалидности и преждевременной смертности населения Российской Федерации (далее - хронические неинфекционные заболевания), к которым относятся:
- болезни системы кровообращения и в первую очередь ишемическая болезнь сердца и цереброваскулярные заболевания;
- злокачественные новообразования;
- сахарный диабет;
- хронические болезни легких.
Указанные болезни обуславливают более 75% всей смертности населения нашей страны.
Кроме того, диспансеризация направлена на выявление и коррекцию основных факторов риска развития указанных заболеваний, к которым относятся:
- повышенный уровень артериального давления;
- повышенный уровень холестерина в крови;
- повышенный уровень глюкозы в крови;
- курение табака;
- пагубное потребление алкоголя;
- нерациональное питание;
- низкая физическая активность;
- избыточная масса тела или ожирение.
Важной особенностью диспансеризации является не только раннее выявление хронических неинфекционных заболеваний и факторов риска их развития, но и проведение всем гражданам, имеющим указанные факторы риска, краткого профилактического консультирования, а также для лиц с высоким и очень высоким суммарным сердечно-сосудистым риском индивидуального углубленного и группового (школа пациента) профилактического консультирования.
Такие активные профилактические вмешательства позволяют достаточно быстро и в значительной степени снизить вероятность развития у каждого конкретного человека опасных хронических неинфекционных заболеваний, а у лиц, уже страдающих такими заболеваниями, значительно уменьшить тяжесть течения заболевания и частоту развития осложнений.
Где и когда можно пройти диспансеризацию
Граждане проходят диспансеризацию в медицинской организации по месту жительства, работы, учебы или выбору гражданина, в которой они получают первичную медико-санитарную помощь (в поликлинике, в центре (отделении) общей врачебной практики (семейной медицины), во врачебной амбулатории, медсанчасти и др.).
Ваш участковый врач (фельдшер) или участковая медицинская сестра или сотрудник регистратуры подробно расскажут Вам, где, когда и как можно пройти диспансеризацию, согласуют с Вами ориентировочную дату (период) прохождения диспансеризации.
Сколько времени занимает прохождение диспансеризации
Прохождение обследования первого этапа диспансеризации, как правило, требует два визита. Первый визит занимает ориентировочно от 3 до 6 часов (объем обследования значительно меняется в зависимости от Вашего возраста). Второй визит проводится обычно через 1 - 6 дней (зависит от длительности времени, необходимого для получения результатов исследований) к участковому врачу для заключительного осмотра и подведения итогов диспансеризации.
Если по результатам первого этапа диспансеризации у Вас выявлено подозрение на наличие хронического неинфекционного заболевания или высокий и очень высокий суммарный сердечно-сосудистый риск, участковый врач сообщает Вам об этом и направляет на второй этап диспансеризации, длительность прохождения которого зависит от объема необходимого Вам дополнительного обследования.
Как пройти диспансеризацию работающему человеку
Согласно статье 24 Федерального закона от 21 ноября 2011 г. N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации" работодатели обязаны обеспечивать условия для прохождения работниками медицинских осмотров и диспансеризации, а также беспрепятственно отпускать работников для их прохождения.
Какая подготовка нужна для прохождения диспансеризации:
- Для прохождения первого этапа диспансеризации желательно прийти в медицинскую организацию (поликлинику) утром, на голодный желудок, до выполнения каких-либо физических нагрузок, в том числе и утренней физической зарядки.
- Взять с собой утреннюю порцию мочи в объеме 100 - 150 мл. Перед сбором мочи обязательно следует сделать тщательный туалет половых органов. Для сбора мочи и кала предпочтительно использовать промышленно произведенные специальные контейнеры (небольшие емкости) для биопроб, которые можно приобрести в аптеке. Для анализа мочи нужно собрать среднюю порцию мочи (начать мочеиспускание, а затем через 2 - 3 секунды подставить контейнер для сбора анализа). Учитывая тот факт, что некоторые продукты (свекла, морковь) способны окрашивать мочу, их не следует употреблять в течение суток до забора материала. Также гражданам, которые принимают мочегонные препараты, по возможности следует прекратить их прием, поскольку эти препараты изменяют удельный вес, кислотность и количество выделяемой мочи. Относительным ограничением является менструальный период у женщин. Желательно, чтобы проба мочи была сдана в лабораторию в течение 1,5 часов после ее сбора. Транспортировка мочи должна производиться только при плюсовой температуре, в противном случае выпадающие в осадок соли могут быть интерпретированы как проявление почечной патологии либо совершенно затруднят процесс исследования. В таком случае анализ придется повторить.
- Лицам в возрасте 45 лет и старше для исследования кала на скрытую кровь необходимо во избежание ложноположительных результатов в течение 3 суток перед диспансеризацией не есть мясную пищу, а также других продуктов, в состав которых входит значительное количество железа (яблоки, зеленый лук, сладкий болгарский перец, белая фасоль, шпинат), а также овощи, содержащие много таких ферментов, как каталаза и пероксидаза (огурцы, хрен, цветная капуста), исключить прием железосодержащих лекарственных препаратов, в том числе гематогена, отменить прием аскорбиновой кислоты, ацетилсалициловой кислоты (аспирина) и других нестероидных противовоспалительных средств (таких как вольтарен, диклофенак и т.д.), отказаться от использования любых слабительных средств и клизм. При проведении анализа кала иммунохимическим методом ограничений в приеме пищи не требуется (уточните применяемый метод исследования у своего участкового врача, медсестры или в кабинете медицинской профилактики). Избегайте чрезмерного разжижения образца каловых масс водой из чаши туалета. Это может быть причиной неправильного результата.
- На емкости с мочой и калом необходимо разместить наклейку со своей фамилией и инициалами.
- Женщинам необходимо помнить, что забор мазков с шейки матки не проводится во время менструации, при проведении того или иного лечения инфекционно-воспалительных заболеваний органов малого таза, что для снижения вероятности получения ложных результатов анализа мазка необходимо исключить половые контакты в течение 2-х суток перед диспансеризацией, отменить любые вагинальные препараты, спермициды, тампоны и спринцевания.
- Мужчинам в возрасте старше 50 лет необходимо помнить, что лучше воздержаться от прохождения диспансеризации в течение 7 - 10 дней после любых воздействий на предстательную железу механического характера (ректальный осмотр, массаж простаты, клизмы, езда на лошади или велосипеде, половой акт, лечение ректальными свечами и др.), так как они могут исказить результат исследования простатспецифического антигена в крови (онкомаркер рака предстательной железы).
- Если Вы в текущем или предшествующем году проходили медицинские исследования, возьмите документы, подтверждающие это, и покажите их медицинским работникам перед началом прохождения диспансеризации.
- Объем подготовки для прохождения второго этапа диспансеризации Вам объяснит участковый врач (фельдшер).
Какой документ получает гражданин по результатам прохождения диспансеризации
Каждому гражданину, прошедшему диспансеризацию, выдается Паспорт здоровья, в который вносятся основные выводы (заключения, рекомендации) по результатам проведенного обследования.
Регулярное прохождение диспансеризации позволит
Вам в значительной степени уменьшить вероятность развития
наиболее опасных заболеваний, являющихся основной причиной
инвалидности и смертности населения нашей страны,
или выявить их на ранней стадии развития, когда
их лечение наиболее эффективно
Приложение N 6
Пояснения
по заполнению Карты учета диспансеризации
(профилактических медицинских осмотров)
(учетная форма N 131/у)
Пункты 1 - 10 заполняются на основе паспортных данных, медицинской карты и непосредственной беседы с пациентом.
Пункт 11. Датой начала первого этапа диспансеризации считается дата проведения первого исследования, входящего в программу первого этапа диспансеризации в соответствии с пунктом 12.1 Порядка проведения диспансеризации определенных групп взрослого населения, утвержденного приказом Министерства здравоохранения Российской Федерации от 3 декабря 2012 г. N 1006н.
Пункт 12. Датой окончания первого этапа диспансеризации считается дата проведения последнего исследования, входящего в программу первого этапа диспансеризации в соответствии с пунктом 12.1 Порядка проведения диспансеризации определенных групп взрослого населения, выполненного не позднее 1 года от даты начала первого этапа диспансеризации.
Пункт 13. Датой начала второго этапа диспансеризации считается дата проведения первого исследования, входящего в программу второго этапа диспансеризации в соответствии с пунктом 12.2 Порядка проведения диспансеризации определенных групп взрослого населения, утвержденного приказом Министерства здравоохранения Российской Федерации от 3 декабря 2012 г. N 1006н.
Пункт 14. Датой окончания второго этапа диспансеризации считается дата проведения последнего исследования, входящего в программу второго этапа диспансеризации, рекомендованного пациенту по результатам первого этапа диспансеризации и выполненного не позднее 1 года от даты начала первого этапа диспансеризации.
Пункт 15. Датой начала профилактического медицинского осмотра считается дата проведения первого исследования, входящего в программу профилактического медицинского осмотра в соответствии с пунктом 10 Порядка проведения профилактического медицинского осмотра, утвержденного приказом Министерства здравоохранения Российской Федерации от 6 декабря 2012 г. N 1011н.
Пункт 16. Датой окончания профилактического медицинского осмотра считается дата проведения последнего исследования, входящего в программу первого этапа диспансеризации в соответствии с пунктом 10 Порядка проведения профилактического медицинского осмотра, выполненного не позднее 1 года от даты начала профилактического медицинского осмотра.
Пункт 17. Группа состояния здоровья: определяется в соответствии с пунктом 17 Порядка проведения диспансеризации определенных групп взрослого населения, утвержденного приказом Министерства здравоохранения Российской Федерации от 3 декабря 2012 г. N 1006н.
Пункты 18 - 23 заполняются по результатам диспансеризации или профилактического медицинского осмотра.
Пункт 24. Осмотры (консультации) врачей-специалистов (фельдшера или акушерки), профилактическое консультирование:
выявленные фельдшером и/или медицинской сестрой отделения (кабинета) медицинской профилактики заболевания (подозрение на наличие заболевания) в период прохождения пациентом опроса (анкетирования), антропометрии, расчета индекса массы тела, измерения артериального давления, определения уровня общего холестерина и глюкозы в крови, определения суммарного сердечно-сосудистого риска, измерения внутриглазного давления регистрируются отдельно в соответствующих пунктах и строках настоящей учетной формы;
строка 02, 03, 05 - 10, 12 заполняется по результатам осмотра (консультации) врача (фельдшера, акушерки);
столбец 4 строки 04 и строки 11 заполняются только в том случае, если при их проведении действительно выявлено заболевание (подозрение на наличие заболевания), так как исходно данные вмешательства не предусматривают выявление заболеваний;
Пункт 25. Лабораторные и инструментальные исследования, профилактическое консультирование:
строка 01 заполняется по результатам анализа и заключения по заполненной пациентом анкете, форма которой представлена в Приложении N 7 к методическим рекомендациям;
столбец 4, строки 02 заполняется при наличии у пациента индекса массы тела, равном или более 30 кг/м2, окружности талии 102 см и более у мужчин и 88 см и более у женщин, а также при наличии у пациента индекса массы тела менее 18,5 кг/м2;
столбец 4, строки 03 заполняется при наличии у пациента АД 140/90 мм рт. ст. и выше;
столбец 4, строки 04 заполняется при наличии у пациента уровня общего холестерина более 5 ммоль/л;
столбец 4, строки 05 заполняется при наличии у пациента уровня глюкозы плазмы натощак более 6,1 ммоль/л;
столбец 4, строки 06 заполняется при наличии у пациента высокого и очень высокого суммарного сердечно-сосудистого риска;
столбец 4, строки 07 - 23 заполняется при наличии отклонений от установленной нормы и/или по заключению специалиста.
В столбце 3 (заголовок "Пройдено") каждой строки данных таблиц (по пунктам 23 и 24) целесообразно кроме "Да/Нет" отмечать:
1) "Да (Перезачет)" - в случаях перезачета данного медицинского вмешательства, выполненного пациенту ранее, но не позднее чем годичной давности. В этих случаях после слова "Перезачет" указывается дата проведенного перезачитываемого медицинского вмешательства;
2) Нет (не положено) - в случаях когда пациенту по его возрасту не положено прохождение данного исследования (вмешательства) по программе диспансеризации (профилактического медицинского осмотра);
3) Нет (не показано) - в случаях когда у пациента не выявлено показаний к проведению данного исследования (вмешательства);
4) Нет (отказ) - в случаях документально оформленного отказа пациента от проведения данного медицинского вмешательства;
5) Нет (не явка) - в случаях когда пациент не явился для проведения медицинского вмешательства в назначенный период (не менее 1 года от начала прохождения пациентом диспансеризации).
Данные дополнения (отметки) позволят полностью выполнить требование пункта 19 Порядка диспансеризации, быстро и качественно подводить итоги диспансеризации по показателю % выполненного и % не выполненного объема диспансеризации, связанного с оплатой услуг по проведению диспансеризации.
Пункт 25. "Осмотры (консультации), лабораторные и инструментальные исследования второго этапа диспансеризации, показания к которым были выявлены по результатам первого этапа" заполняется в соответствии с требованиями пункта 12.2 Порядка диспансеризации.
Пункт 26 рекомендуется дополнить информацией о проценте выполнения объема обследования 1-го этапа диспансеризации (профилактического медицинского осмотра) и 2-го этапа диспансеризации и представить этот пункт в следующем виде: "26. Результаты диспансеризации (профилактического медицинского осмотра) Объем обследования 1-го этапа диспансеризации (профилактического медицинского осмотра) составляет _____%, Объем обследования 2-го этапа диспансеризации составляет _____%. (ненужное зачеркнуть)".
Пункт 27.1. "Выявленные факторы риска развития хронических неинфекционных заболеваний, являющихся основной причиной инвалидности и преждевременной смертности населения Российской Федерации" заполняется преимущественно по результатам выполнения доврачебных медицинских исследований первого этапа диспансеризации (опрос (анкетирование) на выявление хронических неинфекционных заболеваний, факторов риска их развития, потребления наркотических средств и психотропных веществ без назначения врача, антропометрия, измерение артериального давления, определение общего холестерина и глюкозы крови экспресс-методом, измерение внутриглазного давления бесконтактным методом), а также других исследований и осмотров пациента специалистами с использованием критериев для выделения (диагностики) факторов риска. В указанных приложениях отсутствуют критерии для выявления высокого уровня стресса. Для экспресс-диагностики стресса может быть рекомендован опросный метод Европейского кардиологического общества совместно с Европейской ассоциацией кардиоваскулярной профилактики и реабилитации по ответам на следующие вопросы:
Методика балльной оценки уровня тревоги и депрессии пациента (HADS - Госпитальная Шкала Тревоги и Депрессии) представлена в приложении N 4 к Рекомендациям по Профилактике хронических неинфекционных заболеваний. (С.А. Бойцов, А.Г. Чучалин, Арутюнов Г.П., Биличенко Т.Н., Бубнова М.Г., Ипатов П.В., Калинина А.М., Каприн А.Д., Марцевич С.Ю., Оганов Р.Г., Погосова Н.В., Старинский В.В., Стаховская Л.В., Ткачева О.Н., Чиссов В.И., Шальнова С.А., Шестакова М.В. М.: (C)Национальный фонд поддержки профилактической медицины ПРОФМЕДФОРУМ. - 2013 - 136 с. http://www.gnicpm.ru/).
Пункт 26.2. Выявленные заболевания (подозрение на наличие заболевания).
Заболевание считается выявленным при наличии у пациента патогномоничных признаков данного заболевания (верифицирован возбудитель инфекционного заболевания, морфологически (гистологически, цитоскопически) определен тип опухоли, рентгенологически и/или эндоскопически выявлена язва желудка и др.), которые в большинстве случаев не будут выявлены в рамках диспансеризации, то есть число выявленных подозрений на заболевания может значительно превышать число выявленных заболеваний. Заболевание, подозрение на наличие которого возникло в процессе прохождения диспансеризации (профилактического медицинского осмотра), но окончательно установлено при проведении дополнительных исследований, осуществленных вне рамок диспансеризации, не учитывается как заболевание, выявленное в период прохождения диспансеризации (профилактического медицинского осмотра). В данной таблице пункта 26.2 указываются выявленные заболевания с использованием только методов и средств, входящих в программу (объем) диспансеризации, представленный в Приложении N 1 к Порядку диспансеризации, утвержденному приказом Минздрава России от 3 декабря 2012 г. N 1006н. Частота подтверждения выявленных во время диспансеризации (профилактического осмотра) подозрений на заболевания подлежит отдельному анализу по результатам лечебно-диагностической работы медицинской организации за год.
Для реализации требования пункта 18 Порядка диспансеризации по контролю числа граждан с первично выявленными заболеваниями на поздних стадиях их развития рекомендуется в таблицах по пункту 26.2 в столбце 4 (заголовок "Выявлено заболевание") и в столбце 5 (заголовок "Выявлено подозрение на наличие заболевания") в каждой строке кроме "Да/Нет" отмечать: "Да (поздняя стадия)" в случаях, когда заболевание (подозрение на заболевание) выявлено на поздних стадиях его развития.
Пояснения по заполнению учетной формы N 125/у-ПЗ
"Паспорт здоровья"
Пункты Паспорта здоровья гражданина, требующие пояснения:
Пункт 2, при заполнении указывается только буквенное обозначение пола гражданина "М" - мужской, "Ж" - женский (цифры 1 и 2 в данном пункте не указываются).
Пункт 11, заголовок первого столбца таблицы "Факторы риска развития заболеваний развития хронических неинфекционных заболеваний" необходимо заменить со следующей формулировкой "Факторы риска развития хронических неинфекционных заболеваний"
в ячейках таблицы, содержащих "Да/Нет", необходимо вместо "Да" указывать "Есть";
критерии для выделения у пациентов высокого уровня стресса в Приложении N 2 "Диагностические критерии факторов риска развития хронических неинфекционных заболеваний" к Порядку диспансеризации отсутствуют. Для выявления у пациентов стресса высокого уровня стресса рекомендуется применение Госпитальной шкалы тревоги и депрессии (см. пояснения по заполнению Карты учета диспансеризации (профилактических медицинских осмотров - Приложение N 6 к методическим рекомендациям).
Приложение N 7
АНКЕТА
НА ВЫЯВЛЕНИЕ ХРОНИЧЕСКИХ НЕИНФЕКЦИОННЫХ ЗАБОЛЕВАНИЙ,
ФАКТОРОВ РИСКА ИХ РАЗВИТИЯ И ПОТРЕБЛЕНИЯ НАРКОТИЧЕСКИХ
СРЕДСТВ И ПСИХОТРОПНЫХ ВЕЩЕСТВ БЕЗ НАЗНАЧЕНИЯ ВРАЧА
И ПРАВИЛА ВЫНЕСЕНИЯ ЗАКЛЮЧЕНИЯ ПО РЕЗУЛЬТАТАМ ОПРОСА
(АНКЕТИРОВАНИЯ) ГРАЖДАН ПРИ ПРОХОЖДЕНИИ ДИСПАНСЕРИЗАЦИИ
И ПРОФИЛАКТИЧЕСКОГО МЕДИЦИНСКОГО ОСМОТРА
Форма анкеты
на выявление хронических неинфекционных заболеваний,
факторов риска их развития, туберкулеза и потребления
наркотических средств и психотропных веществ
без назначения врача
Форма 1
Правила вынесения заключения по результатам
опроса (анкетирования)
Форма 2
Номера вопросов. Выявляемое заболевание, фактор риска, показание к обследованию
Заключение по ответам на вопросы (вносится в учетную форму "Маршрутная карта и основные результаты диспансеризации/профилактического осмотра")
1 - 9
Заболевания в личном анамнезе
Ответ "НЕТ" - Заболеваний не выявлено.
Ответ "ДА" - Заболевание выявлено (при отсутствии сомнений в объективности ответа). Указать наименование заболеваний с ответом "Да".
При наличии сомнений в объективности ответа проводятся мероприятия по уточнению диагноза
10 - 12
Заболевания в семейном анамнезе
Ответ "НЕТ" - Анамнез не отягощен
Ответ "ДА" - Анамнез отягощен по (указать заболевание с ответом "Да")
Ответ "НЕ ЗНАЮ" - Анамнез не известен по (указать заболевание с ответом "Не знаю")
13 - 14
Выявление стенокардии
Ответ "НЕТ" на оба вопроса: стенокардия при опросе не выявлена.
Ответ "ДА" на один вопрос: диагноз стенокардии требует уточнения.
Ответ "ДА" на оба вопроса: наличие стенокардии вероятно.
Снятие боли нитроглицерином подтверждает диагноз стенокардии
15 - 18
Выявление острых нарушений мозгового кровообращения (ОНМК)
Ответ "НЕТ" на все вопросы: ОНМК при опросе не выявлено.
Ответ "ДА" на все вопросы: наличие ОНМК высоко вероятно (консультация невролога, дуплексное сканирование брахицефальных артерий).
Ответ "ДА" на 1, 2 или 3 вопроса: диагноз ОНМК вероятен и требует уточнения (консультация невролога, дуплексное сканирование брахицефальных артерий)
19 - 20
Выявление подозрения на туберкулез, хроническое заболевание или новообразование легких
Ответ "НЕТ" на оба вопроса: туберкулез, хроническое заболевание или новообразование легких при опросе не выявлены.
Ответ "ДА" на 1 или 2 вопроса: диагноз туберкулеза, ХОБЛ или новообразования легких требует уточнения
21, 22, 25
Выявление показаний к эзофагогастродуоденоскопии
Ответ "НЕТ" на все вопросы: эзофагогастродуоденоскопия не показана.
Ответ "ДА" на 1, 2 или 3 вопроса: эзофагогастродуоденоскопия показана
22 - 24
Выявление показаний к консультации хирурга/проктолога и колоноскопии/ ректороманоскопии
Ответ "НЕТ" на все вопросы: консультация хирурга/проктолога не показана.
Ответ "ДА" на любой вопрос - консультация хирурга/проктолога показана (колоноскопия/ректороманоскопия по рекомендации хирурга/проктолога)
26
Выявление табакокурения
Ответ "НЕТ" - не курит.
Ответ "ДА" - курит в настоящее время.
Показано профилактическое консультирование индивидуальное или групповое, отказ от курения
27 - 30
Выявление подозрения на пагубное потребление алкоголя
Ответ "НЕТ" на все вопросы: подозрение на пагубное потребление алкоголя не выявлено.
Ответ "ДА" на все вопросы: целесообразна консультация психиатра-нарколога (за пределами программы диспансеризации).
Ответ "ДА" на один из вопросов - выявлено подозрение на пагубное потребление алкоголя. Показано профилактическое консультирование
31
Выявление низкой физической активности
Ответ: "до 30 минут" - низкая физическая активность, показано профилактическое консультирование индивидуальное или групповое (школа здоровья).
Ответ: "30 минут и более" - достаточная физическая активность
32 - 35
Выявление нерационального питания
Ответ "НЕТ" на вопрос 32 или 33 и/или ответ "ДА" на вопрос 34 или 35 - заключение: У пациента нерациональное питание. Показано профилактическое консультирование индивидуальное или групповое (школа здоровья)
36 - 40
Выявление подозрения на пагубное потребление алкоголя, наркотиков и психотропных средств
Ответ "ДА" на два и более вопросов - подозрение на наличие зависимости, показана консультация психиатра-нарколога (за пределами программы диспансеризации)
41 - 43
Выявление подозрения на патологию предстательной железы
Ответ "НЕТ" на все вопросы - подозрения на патологию предстательной железы не выявлено.
Ответ "ДА" на любой вопрос - показана консультация врача-хирурга.
Ответ "ДА" на все вопросы - показан осмотр (консультация) врача-хирурга в ускоренном порядке (не позднее 2-х недель от момента анкетирования)
Приложение N 8
ПОЯСНЕНИЯ
К ПОРЯДКУ ЗАПОЛНЕНИЯ ОТЧЕТНОЙ ФОРМЫ N 131/О "СВЕДЕНИЯ
О ДИСПАНСЕРИЗАЦИИ ОПРЕДЕЛЕННЫХ ГРУПП ВЗРОСЛОГО НАСЕЛЕНИЯ"
В строке 0,4 Таблица 3000 "Сведения о втором этапе диспансеризации определенных групп взрослого населения" указывается осмотр (консультация) врача-хирурга (при отсутствии в данной медицинской организации врача-уролога) проводимого по поводу выявления урологической патологии у пациента, а в строке 05 указывается осмотр (консультация) врача-хирурга (при отсутствии в данной медицинской организации врача-колопроктолога), проводимого по поводу выявления патологии колоректальной области.
При заполнении таблицы 5000 (Сведения о выявленных заболеваниях) и таблицы 6000 (Сведения о выявленных подозрениях на наличие заболеваний) необходимо учитывать, что заболевание считается выявленным при наличии у пациента патогномоничных признаков данного заболевания (верифицирован возбудитель инфекционного заболевания, морфологически (гистологически, цитоскопически) определен тип опухоли, рентгенологически и/или эндоскопически выявлена язва желудка и др.), которые в большинстве случаев не будут выявлены в рамках диспансеризации, то есть число выявленных подозрений на заболевания может значительно превышать число выявленных заболеваний. Заболевание, подозрение на наличие которого возникло в процессе прохождения диспансеризации (профилактического медицинского осмотра), но окончательно установлено при проведении дополнительных исследований, осуществленных вне рамок диспансеризации, не учитывается как заболевание, выявленное в период прохождения диспансеризации (профилактического медицинского осмотра). В таблице 5000 указываются выявленные заболевания с использованием только методов и средств, входящих в программу (объем) диспансеризации, представленный в Приложении N 1 к Порядку диспансеризации, утвержденному приказом Минздрава России от 3 декабря 2012 г. N 1006н. Частота подтверждения выявленных во время диспансеризации (профилактического осмотра) подозрений на заболевания подлежит отдельному анализу по результатам лечебно-диагностической работы медицинской организации за год.
Приложение N 9
НЕОТЛОЖНЫЕ МЕРЫ
САМОПОМОЩИ И ВЗАИМОПОМОЩИ ПРИ РАЗВИТИИ ОСТРЫХ
ЖИЗНЕУГРОЖАЮЩИХ ЗАБОЛЕВАНИЙ (СОСТОЯНИЙ)
Памятка для пациента
В нашей стране до 80% смертей происходит вне медицинских организаций - дома, на работе, на даче, в общественных и других местах. Большая часть их происходит скоропостижно или по механизму внезапной смерти. Однако при владении несложными приемами оказания первой доврачебной помощи со стороны людей, окружающих человека, оказавшегося в таком критическом состоянии, а также знание каждого о мерах первой самопомощи может в большинстве случаев спасти жизнь больного. Помимо этого статистика показывает, что многие больные сами (или их родственники) поздно вызывают врача скорой медицинской помощи, что отдаляет и снижает вероятность спасения.
Настоящая памятка адресована практически всем людям, но особенно больным с сердечно-сосудистыми заболеваниями, с высоким и очень высоким риском их развития и осложнений и их родственникам и близким, так как известно, что нередко жизнеугрожающее осложнение, опасное фатальным исходом, может быть первым симптомом этих заболеваний.
Памятка направлена на предупреждение и снижение вероятности фатальных исходов при жизнеугрожающих состояниях, в ней описываются клинические симптомы, в отношении которых следует проявлять особую настороженность, приводятся рациональные приемы доврачебной помощи в период ожидания приезда врача скорой медицинской помощи.
I. ПЕРВАЯ ПОМОЩЬ ПРИ СЕРДЕЧНОМ ПРИСТУПЕ
характерные признаки (симптомы) сердечного приступа (инфаркта миокарда)
- внезапно (приступообразно) возникающие давящие, сжимающие, жгущие, ломящие боли в грудной клетке (за грудиной) продолжающиеся более 5 минут;
- аналогичные боли часто наблюдаются в области левого плеча (предплечья), левой лопатки, левой половины шеи и нижней челюсти, обоих плеч, обеих рук, нижней части грудины вместе с верхней частью живота;
- нехватка воздуха, одышка, резкая слабость, холодный пот, тошнота часто возникают вместе иногда следуют за или предшествуют дискомфорту/болям в грудной клетке;
- не редко указанные проявления болезни развиваются на фоне физической или психоэмоциональной нагрузки, но чаще с некоторым интервалом после них.
нехарактерные признаки, которые часто путают с сердечным приступом:
- колющие, режущие, пульсирующие, сверлящие, постоянные ноющие в течение многих часов и не меняющие своей интенсивности боли в области сердца или в конкретной четко очерченной области грудной клетки
Алгоритм неотложных действий:
Если у Вас или кого-либо внезапно появились вышеуказанные характерные признаки сердечного приступа даже при слабой или умеренной их интенсивности, которые держатся более 5 мин., - не задумывайтесь, сразу вызывайте бригаду скорой медицинской помощи. Не выжидайте более 10 минут - в такой ситуации это опасно для жизни.
Если у Вас появились симптомы сердечного приступа и нет возможности вызвать скорую помощь, то попросите кого-нибудь довезти Вас до больницы - это единственное правильное решение. Никогда не садитесь за руль сами, за исключением полного отсутствия другого выбора.
В наиболее оптимальном варианте при возникновении сердечного приступа необходимо следовать инструкции, полученной от лечащего врача, если такой инструкции нет, то необходимо действовать согласно следующему алгоритму:
- Вызвать бригаду скорой медицинской помощи.
- Сесть (лучше в кресло с подлокотниками) или лечь в постель с приподнятым изголовьем, принять 0,25 г ацетилсалициловой кислоты (аспирина) (таблетку разжевать, проглотить) и 0,5 мг нитроглицерина (таблетку/капсулу положить под язык, капсулу предварительно раскусить, не глотать); освободить шею и обеспечить поступление свежего воздуха (открыть форточки или окно).
- Если через 5 - 7 мин. после приема ацетилсалициловой кислоты (аспирина) и нитроглицерина боли сохраняются, необходимо второй раз принять нитроглицерин.
- Если через 10 мин. после приема второй дозы нитроглицерина боли сохраняются, необходимо в третий раз принять нитроглицерин.
- Если после первого или последующих приемов нитроглицерина появилась резкая слабость, потливость, одышка, необходимо лечь, поднять ноги (на валик и т.п.), выпить 1 стакан воды и далее, как и при сильной головной боли, нитроглицерин не принимать.
- Если больной ранее принимал лекарственные препараты, снижающие уровень холестерина в крови, из группы статинов (симвастатин, ловастатин флувастатин, правастатин, аторвастатин, розувоастатин) дайте больному его обычную дневную дозу и возьмите препарат с собой в больницу.
Внимание! Больному с сердечным приступом категорически запрещается вставать, ходить, курить и принимать пищу до особого разрешения врача;
нельзя принимать аспирин (ацетилсалициловую кислоту) при непереносимости его (аллергические реакции), а также при явном и обострении язвенной болезни желудка и двенадцатиперстной кишки;
нельзя принимать нитроглицерин при резкой слабости, потливости, а также при выраженной головной боли, головокружении, остром нарушении зрения, речи или координации движений.
II. ПЕРВАЯ ПОМОЩЬ ПРИ ОСТРОМ НАРУШЕНИИ МОЗГОВОГО КРОВООБРАЩЕНИЯ (ОНМК)
Основные признаки (симптомы) острого нарушения мозгового кровообращения:
- онемение, слабость "непослушность" или паралич (обездвиживание) руки, ноги, половины тела, перекашивание лица и/или слюнотечение на одной стороне;
- речевые нарушения (затруднения в подборе нужных слов, понимания речи и чтения, невнятная и нечеткая речь, до полной потери речи);
- нарушения или потеря зрения, "двоение" в глазах, затруднена фокусировка зрения;
- нарушение равновесия и координации движений (ощущения "покачивания, проваливания, вращения тела, головокружения", неустойчивая походка вплоть до падения);
- необычная сильная головная боль (нередко после стресса или физического напряжения);
- спутанность сознания или его утрата, неконтролируемые мочеиспускание или дефекация.
При внезапном появлении любого из этих признаков срочно вызывайте бригаду скорой медицинской помощи, даже если эти проявления болезни наблюдались всего несколько минут
Алгоритм неотложных действий
1. Срочно вызывайте бригаду скорой медицинской помощи, даже если эти проявления болезни наблюдались всего несколько минут
2. До прибытия бригады скорой медицинской помощи:
- Если больной без сознания, положите его на бок, удалите из полости рта съемные протезы (остатки пищи, рвотные массы), убедитесь, что больной дышит.
- Если пострадавший в сознании, помогите ему принять удобное сидячее или полусидячее положение в кресле или на кровати, подложив под спину подушки. Обеспечьте приток свежего воздуха. Расстегните воротник рубашки, ремень, пояс, снимите стесняющую одежду.
- Измерьте артериальное давление, если его верхний уровень превышает 220 мм рт. ст., дайте больному препарат, снижающий артериальное давление, который он принимал раньше.
- Измерьте температуру тела. Если t 38° или более, дайте больному 1 г парацетамола (2 таблетки по 0,5 г разжевать, проглотить) (при отсутствии парацетамола других жаропонижающих препаратов не давать!).
- Положите на лоб и голову лед, можно взять продукты из морозильника, уложенные в непромокаемые пакеты и обернутые полотенцем.
- Если больной ранее принимал лекарственные препараты, снижающие уровень холестерина в крови, из группы статинов (симвастатин, ловастатин флувастатин, правастатин, аторвастатин, розувастатин), дайте больному обычную дневную дозу.
- Если пострадавшему трудно глотать и у него капает слюна изо рта, наклоните его голову к более слабой стороне тела, промокайте стекающую слюну чистыми салфетками.
- Если пострадавший не может говорить или его речь невнятная, успокойте его и ободрите, заверив, что это состояние временное. Держите его за руку на непарализованной стороне, пресекайте попытки разговаривать и не задавайте вопросов, требующих ответа. Помните, что, хотя пострадавший и не может говорить, он осознает происходящее и слышит все, что говорят вокруг.
Помните!
- Что только вызванная в первые 10 мин. от начала сердечного приступа или ОНМК скорая медицинская помощь позволяет в полном объеме использовать современные высоко эффективные методы стационарного лечения и во много раз снизить смертность от этих заболеваний.
- Что ацетилсалициловая кислота (аспирин) и нитроглицерин, принятые в первые минуты, могут предотвратить развитие инфаркта миокарда и значительно уменьшают риск смерти от него.
- Что состояние алкогольного опьянения не является разумным основанием для задержки вызова бригады скорой помощи при развитии сердечного приступа и острого нарушения мозгового кровообращения - около 30% лиц, внезапно умерших на дому, находились в состоянии алкогольного опьянения.
- Что закрытый массаж сердца, проведенный в первые 60 - 120 секунд после внезапной остановки сердца позволяет вернуть к жизни до 50% больных.
III. ПЕРВАЯ ПОМОЩЬ ПРИ ГИПЕРТОНИЧЕСКОМ КРИЗЕ
Гипертонический криз (Гк) - это состояние, проявляющееся высоким артериальным давлением (систолическое "верхнее" АД, как правило, более 180 мм рт. ст.; диастолическое "нижнее" АД - более 120 мм рт. ст.) и следующими симптомами:
- головной болью, чаще в затылочной области, или тяжестью и шумом в голове;
- мельканием "мушек", пеленой или сеткой перед глазами;
- тошнотой, чувством разбитости, переутомления, внутреннего напряжения;
- одышкой, слабостью, постоянными монотонными ноющими болями/дискомфортом в области сердца;
- появлением или нарастанием пастозности/отечности кожи лица, рук, ног.
Мероприятия первой помощи
При появлении симптомов гипертонического криза необходимо:
- убрать яркий свет, обеспечить покой, доступ свежего воздуха (расстегнуть ворот рубашки, проветрить помещение и т.п.);
- измерить артериальное давление (методику измерения АД смотрите в конце данного раздела) и, если его "верхний" уровень выше или равен 160 мм рт. ст., необходимо принять гипотензивный препарат, ранее рекомендованный врачом. При отсутствии рекомендованного врачом гипотензивного препарата или при регистрации уровня АД выше 200 мм рт. ст. необходимо срочно вызвать скорую помощь.
- До прибытия скорой медицинской помощи необходимо, по возможности, сесть в кресло с подлокотниками и принять горячую ножную ванну (опустить ноги в емкость с горячей водой).
Внимание! Больному с гипертоническим кризом запрещаются любые резкие движения (резко вставать, садится, ложиться, наклоняться, тужиться) и любые физические нагрузки.
- Через 40 - 60 мин. после приема лекарства, рекомендованного врачом, необходимо повторно измерить АД и если его уровень не снизился на 20 - 30 мм рт. ст. от исходного и/или состояние не улучшилось - срочно вызывайте скорую помощь.
- При улучшении самочувствия и снижении АД необходимо отдохнуть (лечь в постель с приподнятым изголовьем) и после этого обратиться к участковому (семейному) врачу.
При беседе с врачом необходимо уточнить, какие препараты Вам необходимо принимать при развитии гипертонического криза, четко записать их наименования, дозировку и временную последовательность (алгоритм) их приема, а также уточнить у врача, при каких проявлениях болезни Вам необходимо срочно вызывать скорую медицинскую помощь.
Всем больным с гипертонической болезнью необходимо сформировать индивидуальную миниаптечку первой помощи при гипертоническом кризе и постоянно носить ее с собой, так как гипертонический криз может развиться в любое время и в любом месте.
Измерение артериального давления
Для диагностики гипертонического криза необходимо измерение артериального давления, которое производится ручным методом, с использованием стетоскопа (стетофонендоскопа) и специальной надувной манжетки, оснащенной насосом-грушей и сфигмаманометром (Рис. 1), а также автоматическим (полуавтоматическим) методом с использованием различных моделей тонометров, специально разработанных для этих целей (Рис. 2)

Точность измерения АД и, соответственно, гарантия правильной диагностики и степени выраженности гипертонического криза зависят от соблюдения правил по его измерению.
Измерение нужно проводить сидя (опираясь на спинку стула, с расслабленными и не скрещенными ногами, рука лежит на столе, на уровне сердца), в спокойной обстановке, после 5-минутного отдыха. Во время измерения не следует активно двигаться и разговаривать. Измерение АД в особых случаях можно проводить лежа или стоя.
Манжета накладывается на плечо, нижний край ее на 2 см выше локтевого сгиба. Размер манжеты должен соответствовать размеру руки: резиновая раздуваемая часть манжеты должна охватывать не менее 80% окружности плеча; для взрослых лиц применяется манжета шириной 12 - 13 см и длиной 30 - 35 см (средний размер); необходимо иметь в наличии большую и маленькую манжеты для полных и худых рук, соответственно.
Столбик ртути или стрелка сфигмоманометра перед началом измерения должны находиться на нулевой отметке и перед глазами исследователя. (Рис. 3)
Техника измерения АД:
- установить головку фонендоскопа в локтевую ямку над проходящей по ней плечевой артерии (Рис. 3);
- быстро накачать воздух в манжету до величины давления, на 20 - 30 мм рт. ст. превышающего обычный для данного человека уровень "верхнего" систолического АД (если измерение производится впервые, то уровень давления в манжете обычно поднимают до 160 мм рт. ст.). Если при этом уровне давления пульсация сосуда в локтевой ямке сохраняется, то давление в манжете продолжают повышать до уровня, на 20 мм рт. ст. превышающего уровень давления, при котором исчезла пульсация артерии в локтевой ямке);
Рис. 3. Иллюстрация правил измерения артериального давления
- открыть кран сброса воздуха из манжеты, расположенный рядом с грушей-насосом, и проводить снижение давления в манжете со скоростью примерно 2 - 3 мм рт. ст. в секунду;
- в процессе выпуска воздуха из манжеты одновременно контролируют два параметра:
1) уровень давления по шкале манометра и
2) появление звуков пульсации (называемых тонами Короткова) артерии в локтевой ямке. Уровень давления в момент появления тонов пульсации соответствует уровню
"верхнего" систолическою АД, а уровень давления в момент полного исчезновения тонов пульсации артерии - соответствует
"нижнему" диастолическому АД (у детей, подростков и молодых людей сразу после физической нагрузки, у беременных и при некоторых патологических состояниях у взрослых тоны пульсации артерии не исчезают, тогда следует определять "нижнее" диастолическое АД по моменту значительного ослабления тонов).
- если тоны пульсации артерии в локтевой ямке очень слабы, то следует поднять руку и выполнить несколько сжимающих движений кистью, затем измерение повторить, при этом не следует сильно сдавливать артерию мембраной фонендоскопа;
- при измерении АД самому себе головку фонендоскопа фиксируют над локтевой ямкой с помощью манжеты, как указано на рисунке 4.
Рис. 4. Иллюстрация методики измерения АД самому себе
Для достоверной оценки величины АД необходимо выполнить не менее двух измерений АД на каждой руке с интервалом не менее минуты (в паузах между измерениями необходимо полностью ослабить манжету); при выявлении разницы уровня давлений более 5 мм рт. ст. производят одно дополнительное измерение; за конечное (регистрируемое) значение принимается среднее из двух последних измерений.
IV. ПЕРВАЯ ПОМОЩЬ ПРИ ОСТРОЙ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ
Острая сердечная недостаточность (ОСН) - это тяжелое патологическое состояние, которое развивается у больных с различными заболеваниями сердца и гипертонической болезнью. Это одна из наиболее частых причин вызова скорой помощи и госпитализации больных, а также смертности населения нашей страны и всего мира.
Основными проявлениями (симптомами) острой сердечной недостаточности являются:
- тяжелое, частое (более 24 в мин.) шумное дыхание - одышка, иногда достигающая степени удушья, с преимущественным затруднением вдоха и явным усилением одышки и кашля в горизонтальном положении. Сидячее положение или лежачее положение с высоко поднятым изголовьем облегчает состояние больного;
- часто при дыхании становятся слышны влажные хлюпающие хрипы/звуки, прерываемые кашлем, в терминальной стадии дыхание приобретает характер клокочущего с появлением пены у рта больного;
- характерная сидячая поза больного, упирающегося прямыми руками в колени.
Острая сердечная недостаточность может развивается очень быстро и в течение 30 - 60 мин. привести к смерти больного. В большинстве случаев от первых клинических признаков до тяжелых проявлений ОСН проходит 6 - 12 и более часов, однако без медицинской помощи абсолютное большинство больных с ОСН погибает.
Мероприятия первой помощи
При появлении у больных гипертонической болезнью, или болезнью сердца (но не легких или бронхов), вышеуказанных симптомов ОСН необходимо:
- вызвать скорую медицинскую помощь
- придать больному сидячее положение, лучше в кресле с подлокотниками, на которые он может опираться и включать межреберные мышцы в акт дыхания
- обеспечить физический и психоэмоциональный покой и свежий воздух, путем проветривания помещения
- ноги опустить в большую емкость (таз, бак, ведро и др.) с горячей водой
- в крайне тяжелых случаях на ноги в области паха накладываются жгуты, передавливающие поверхностные вены, но не глубокие артерии, что уменьшает приток крови к сердцу и тем самым облегчает его работу
- При наличии опыта у больного или у лица, оказывающего первую помощь, по применению нитроглицерина его назначают в дозе 0,4 (0,5) мг (ингаляцию в полость рта производят под корень языка, таблетку/капсулу кладут под язык, капсулу необходимо предварительно раскусить, не глотать). При улучшении самочувствия больного после применения нитроглицерина его применяют повторно, через каждые 5 - 10 мин. до прибытия бригады скорой медицинской помощи. При отсутствии улучшения самочувствия больного после применения нитроглицерина его больше не применяют.
Внимание! Больному с ОСН категорически запрещается вставать, ходить, курить, пить воду и принимать жидкую пищу до особого разрешения врача; нельзя принимать нитроглицерин при артериальном давлении менее 100 мм рт. ст. при выраженной головной боли, головокружении, остром нарушении зрения, речи или координации движений.
Всем больным гипертонической болезнью или болезнью сердца с наличием одышки и отеков на ногах необходимо обсудить с лечащим врачом, какие препараты необходимо принимать при развитии ОСН, четко записать их наименования, дозировку и временную последовательность (алгоритм) их приема, а также уточнить у врача, при каких проявлениях болезни необходимо срочно вызывать скорую медицинскую помощь. Каждому такому больному необходимо сформировать индивидуальную аптечку первой помощи при ОСН и постоянно иметь ее при себе.
V. ВНЕЗАПНАЯ СМЕРТЬ
Чаще всего внезапная смерть происходит вследствие внезапного прекращения сердечной деятельности.
Основные признаки (симптомы) внезапной смерти:
- Внезапная потеря сознания, часто сопровождающаяся агональными движениями (стоящий или сидящий человек падает, нередко наблюдаются судорожное напряжение мышц, непроизвольное мочеиспускание и дефекация; лежащий человек иногда предпринимает судорожную попытку сесть или повернуться на бок)
- Внезапное полное прекращение дыхания, часто после короткого периода (5 - 10 секунд) агонального псевдодыхания: больной издает хрипящие и/или булькающие звуки, иногда похожие на судорожную попытку что-то сказать.
Последовательность неотложных действий.
- Если человек внезапно потерял сознание - сразу же вызывайте бригаду скорой медицинской помощи (при наличии рядом других людей - они вызывают скорую помощь). Далее встряхните пациента за плечо и громко спросите "Что с Вами?". При отсутствии ответа проводится активное похлопывание по щекам больного, при отсутствии какой-либо реакции сразу же приступайте к закрытому массажу сердца.
- Больного укладывают на жесткую ровную поверхность (пол, земля, ровная твердая площадка и тому подобные места, но не на диван, кровать, матрац и прочие мягкие поверхности), освобождают от одежды переднюю часть грудной клетки. Определяют местоположение рук на грудной клетке больного, как указано на рисунке. Одна ладонь устанавливается в указанное на рисунке место, а ладонь второй руки располагается сверху на первой в точном соответствии с изображением рук на рисунке.
- Прямыми руками (не согнутыми в локтях) производится энергичное ритмичное сдавливание грудной клетки пострадавшего на глубину 5 см с частотой 100 надавливаний на грудную клетку в минуту (методика закрытого массажа сердца схематично представлена на рисунке 5).
- При появлении признаков жизни (любые реакции, мимика, движения или звуки, издаваемые больным) массаж сердца необходимо прекратить. При исчезновении указанных признаков жизни массаж сердца необходимо возобновить. Остановки массажа сердца должны быть минимальными - не более 5 - 10 секунд. При возобновлении признаков жизни массаж сердца прекращается, больному обеспечивается тепло и покой. При отсутствии признаков жизни массаж сердца продолжается до прибытия бригады скорой медицинской помощи.
Если человек, оказывающий первую помощь, имеет специальную подготовку и опыт по проведению сердечно-легочной реанимации, он может параллельно с закрытым массажем сердца проводить и искусственную вентиляцию легких. При отсутствии специальной подготовки проводить больному искусственную вентиляцию легких и определение пульса на сонной артерии не следует, так как специальные научные исследования показали, что такие процедуры в неопытных руках ведут к недопустимой потере времени и резко уменьшают частоту оживления больных с внезапной остановкой сердца.
Рис. 5. Иллюстрация методики проведения закрытого массажа сердца
Приложение N 10
СУММАРНЫЙ СЕРДЕЧНО-СОСУДИСТЫЙ РИСК,
(ПРОГНОСТИЧЕСКОЕ ЗНАЧЕНИЕ И МЕТОДИКА ОПРЕДЕЛЕНИЯ)
Оценка абсолютного риска фатальных сердечно-сосудистых осложнений в предстоящие 10 лет жизни (суммарный сердечно-сосудистый риск) производится при помощи Европейской шкалы SCORE, предназначенной для стран очень высокого риска, к которым относится и Российская Федерация (рис. 1). К фатальным сердечно-сосудистым осложнениям (событиям) относятся: смерть от инфаркта миокарда, других форм ишемической болезни сердца (ИБС), от инсульта, в том числе скоропостижная смерть и смерть в пределах 24 часов после появления симптомов, смерть от других некоронарогенных сердечно-сосудистых заболеваний, за исключением определенно неатеросклеротических причин смерти.
Шкала SCORE не используется у пациентов с доказанными сердечно-сосудистыми заболеваниями атеросклеротического генеза (ИБС, цереброваскулярные болезни, аневризма аорты, атеросклероз периферических артерий), сахарным диабетом I и II типа с поражением органов-мишеней, хроническими болезнями почек, у лиц с очень высокими уровнями отдельных факторов риска, граждан в возрасте старше 65 лет (данные группы лиц имеют наивысшую степень суммарного 10-летнего сердечно-сосудистого риска) и граждан в возрасте до 40 лет, так как вне зависимости от наличия факторов риска (за исключением очень высоких уровней отдельных факторов) они имеют низкий абсолютный риск фатальных сердечно-сосудистых осложнений в предстоящие 10 лет жизни.
Методика определения суммарного сердечно-сосудистого риска по шкале SCORE
Выберите ту часть шкалы, которая соответствует полу, возрасту и статусу курения пациента. Далее внутри таблицы следует найти клетку, наиболее соответствующую индивидуальному уровню измеренного систолического артериального давления (АД мм рт. ст.) и общего холестерина (ммоль/л). Число, указанное в клетке, показывает 10-летний суммарный сердечно-сосудистый риск данного пациента. Например, если пациент 55 лет, курит в настоящее время, имеет систолическое АД 145 мм рт. ст. и уровень общего холестерина 6,8 ммоль/л, то его риск равен 9% (на рис. 1 цифра 9 размещена в окружности белого цвета).
Суммарный сердечно-сосудистый риск по шкале SCORE менее 1% считается низким.
Суммарный сердечно-сосудистый риск, находящийся в диапазоне от ![]() 1 до 5%, считается средним или умеренно повышенным.
1 до 5%, считается средним или умеренно повышенным.
Суммарный сердечно-сосудистый риск, находящийся в диапазоне от ![]() 5% до 10%, считается высоким.
5% до 10%, считается высоким.
Суммарный сердечно-сосудистый риск по шкале SCORE ![]() 10% считается очень высоким.
10% считается очень высоким.
Шкалу SCORE можно использовать и для ориентировочной оценки общего числа (фатальных + нефатальных) сердечно-сосудистых событий (осложнений) в предстоящие 10 лет жизни - оно будет примерно в три раза выше, чем число, полученное по шкале SCORE при оценке только фатальных сердечно-сосудистых событий (осложнений).
Для мотивирования лиц, имеющих факторы риска, к ведению здорового образа жизни может быть полезным сравнение рисков. Например, продемонстрировать 40-летнему курящему мужчине с уровнем артериального давления 180 мм рт. ст. и содержанием общего холестерина в крови 8 ммоль/л, что его суммарный сердечно-сосудистый риск смерти в ближайшие 10 лет жизни соответствует риску 65-летнего мужчины, не имеющего указанных факторов риска (см. рис. 1 "Сравнение рисков").
SCORE - Градация суммарного сердечно-сосудистого риска
Рисунок 1. Шкала SCORE: 10-летний абсолютный риск фатальных сердечно-сосудистых осложнений (суммарный сердечно-сосудистый риск) для граждан в возрасте от 40 до 65 лет (преобразование ммоль/л -> мг/дл: 8 = 310, 7 = 270, 6 = 230, 5 = 190, 4 = 155).
Для лиц молодого возраста (моложе 40 лет) определяется не абсолютный, а относительный суммарный сердечно-сосудистый риск с использованием шкалы, представленной на рисунке 2.
Человек в возрасте до 40 лет без факторов риска (некурящий, с нормальным уровнем артериального давления и содержанием общего холестерина в крови - левый нижний угол таблицы) имеет в 12 раз меньший относительный суммарный сердечно-сосудистый риск по сравнению с человеком, имеющим указанные факторы риска (правый верхний угол таблицы). Данная информация может быть полезной при профилактическом консультировании молодых людей с низким абсолютным, но высоким относительным суммарным сердечно-сосудистым риском, как мотивирующий фактор к ведению здорового образа жизни.
Некурящие
Курящие
АД сист., мм рт. ст.
80
$
$
$
x
x
x
x
x
" 0
" 2
60
#
$
$
$
$
$
x
x
x
x
40
v
#
#
#
$
$
$
$
x
x
20
v
v
v
#
#
#
#
$
$
$
Концентрация общего холестерина в крови, Ммоль/л
Рисунок 2. Относительный суммарный сердечно-сосудистый риск для лиц моложе 40 лет (преобразование ммоль/л -> мг/дл: 8 = 310, 7 = 270, 6 = 230, 5 = 190, 4 = 155).
Для мотивирования молодых людей можно также использовать методику сравнения рисков у лиц разного возраста (см. рис. 1 "Сравнение рисков"), которая позволяет проиллюстрировать высокую вероятность сокращения ожидаемой продолжительности жизни, если молодой человек с низким абсолютным и высоким относительным суммарным риском сердечно-сосудистых заболеваний не будет предпринимать превентивные меры по коррекции имеющихся факторов риска.
Суммарный сердечно-сосудистый риск может быть выше, чем определяется по шкале SCORE и шкале относительного риска (рис. 2) в следующих случаях:
- у людей с низкой физической активностью (сидячей работой) и центральным ожирением (избыточная масса тела в большей степени увеличивает риск у молодых людей, чем у пожилых пациентов);
- у социально обездоленных лиц;
- у лиц с сахарным диабетом: шкалу SCORE следует использовать только у пациентов с сахарным диабетом 1 типа без поражения органов-мишеней (риск возрастает с увеличением концентрации сахара в крови);
- у лиц с низким уровнем холестерина липопротеинов высокой плотности, с повышенным содержанием триглицеридов, фибриногена, аполипопротеина B (апоB) и липопротеина (a) [Lp(a)], особенно в сочетании с семейной гиперхолестеринемией;
- у лиц без клинических проявлений недостаточности мозгового кровообращения, но с доказанным атеросклеротическим поражением сонных артерий;
- у лиц с умеренной и тяжелой хронической болезнью почек [скорость клубочковой фильтрации (СКФ) < 60 mL/min/1,73 м2];
- у лиц с семейным анамнезом преждевременного (раннего) развития сердечно-сосудистых заболеваний у ближайших родственников.
Приложение N 12
Календарный план-график
прохождения диспансеризации населением, находящимся
на медицинском обслуживании в медицинской
организации в 201_ году
Месяц, рабочие дни
ФИО гражданина
пол
возраст
ФИО участкового врача
Дата прохождения диспансеризации
1-го этапа
2-го этапа
Январь
____ января
Иванов И.И.
м
27
М.И. Коломоец
Петрова П.И.
ж
39
М.И. Коломоец
Сидоров В.Е.
м
69
М.И. Коломоец
Кузнецова М.П.
ж
21
С.И. Дибров
Степанова О.Ф.
ж
72
С.И. Дибров
Дацук М.П.
м
36
С.И. Дибров
Ульянова Е.П.
ж
87
С.И. Дибров
Маринин В.С.
м
45
С.И. Дибров
Соловьева И.И.
ж
42
О.М. Ульянова
Трепольский Б.М.
м
75
О.М. Ульянова
____ января
Приложение N 13
ОБЪЕМ ДИСПАНСЕРИЗАЦИИ
И ЧИСЛО МЕДИЦИНСКИХ МЕРОПРИЯТИЙ, СОСТАВЛЯЮЩЕЕ
100% И 85% ОТ ОБЪЕМА ОБСЛЕДОВАНИЯ, УСТАНОВЛЕННОГО
ДЛЯ ДАННОГО ВОЗРАСТА И ПОЛА ГРАЖДАНИНА
ПРИ ПРОХОЖДЕНИИ ДИСПАНСЕРИЗАЦИИ
Раздел 1. Перечень медицинских мероприятий, проводимых в рамках диспансеризации у мужчин в определенные возрастные периоды. Число медицинских мероприятий, составляющее 100% и 85% (84%) от объема обследования, установленного для данного возраста мужчины
Медицинское мероприятие
Возраст (лет)
21
24
27
30
33
36
39
42
45
48
51
54
57
60
63
66
69
72
75
78
81
84
87
90
93
96
99
Первый этап диспансеризации
1. Опрос (анкетирование)
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
2. Измерение артериального давления
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
3. Антропометрия
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
4. Определение уровня общего холестерина в крови
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
5. Определение уровня глюкозы в крови
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
6. Определение суммарного сердечно-сосудистого риска
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
7. Измерение внутриглазного давления
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
8. Клинический анализ крови
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
9. Клинический анализ крови развернутый
+
+
+
+
+
+
+
+
+
+
+
10. Общий анализ мочи
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
11. Анализ крови биохимический общетерапевтический
+
+
+
+
+
+
+
+
+
+
+
12. Определение уровня простатспецифического антигена в крови
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
13. Исследование кала на скрытую кровь
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
14. Ультразвуковое исследование органов брюшной полости
+
+
+
+
+
+
+
+
+
+
+
15. Флюорография легких
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
16. Электрокардиография (в покое) <1>
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
17. Профилактический прием (осмотр, консультация) врача-невролога
+
+
+
+
+
+
+
+
+
18. Прием (осмотр) врача-терапевта
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
Всего (100%) мероприятий
10
10
10
10
10
11
12
12
13
13
15
14
15
14
15
13
14
13
14
13
14
13
14
13
14
13
14
Округленное число мероприятий, составляющее 85% от всего объема
9
9
9
9
9
10
11
11
11
11
13
12
13
12
13
11
12
11
12
11
12
11
12
11
12
11
12
--------------------------------
<1> Для мужчин в возрасте до 35 лет при первичном прохождении диспансеризации.
Раздел 2. Перечень медицинских мероприятий, проводимых в рамках диспансеризации у женщин в определенные возрастные периоды. Число медицинских мероприятий, составляющее 100% и 85% от объема обследования, установленного для данного возраста женщины
Медицинское мероприятие
Возраст (лет)
21
24
27
30
33
36
39
42
45
48
51
54
57
60
63
66
69
72
75
78
81
84
87
90
93
96
99
Первый этап диспансеризации
1. Опрос (анкетирование)
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
2. Измерение артериального давления
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
3. Антропометрия
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
4. Определение уровня общего холестерина в крови
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
5. Определение уровня глюкозы в крови
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
6. Определение суммарного сердечно-сосудистого риска
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
7. Измерение внутриглазного давления
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
8. Осмотр фельдшера (акушерки), включая взятие мазка с шейки матки на цитологическое исследование
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
9. Клинический анализ крови
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
10. Клинический анализ крови развернутый
+
+
+
+
+
+
+
+
+
+
+
11. Общий анализ мочи
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
12. Анализ крови биохимический общетерапевтический
+
+
+
+
+
+
+
+
+
+
+
13. Маммография
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
14. Исследование кала на скрытую кровь
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
15. Ультразвуковое исследование органов брюшной полости
+
+
+
+
+
+
+
+
+
+
+
16. Флюорография легких
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
17. Электрокардиография (в покое) <1>
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
18. Профилактический прием (осмотр, консультация) врача-невролога
+
+
+
+
+
+
+
+
+
19. Прием (осмотр) врача-терапевта
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
Всего (100%) мероприятий, число
11
11
11
11
11
11
13
13
15
15
16
15
16
15
16
14
15
14
15
14
15
14
15
14
15
14
15
Округленное число мероприятий, составляющее 85% от всего объема <2>
10
10
10
10
10
10
11
11
13
13
14
13
14
13
14
12
13
12
13
12
13
12
13
12
13
12
13
--------------------------------
<1> Для женщин в возрасте до 45 лет при первичном прохождении диспансеризации.
<2> При отказе гражданина от прохождения какого-либо исследования или при зачтении мероприятий, проведенных гражданином ранее вне рамок диспансеризации, они вычитаются из общего числа медицинских мероприятий, положенных к исполнению при диспансеризации, и от полученного числа рассчитывается число мероприятий, составляющее 85%.
Приложение N 14
ПРОФИЛАКТИЧЕСКИЙ МЕДИЦИНСКИЙ ОСМОТР
(КРАТКАЯ ИНФОРМАЦИЯ ДЛЯ ГРАЖДАН)
Основные цели профилактического медицинского осмотра
Раннее выявление хронических неинфекционных заболеваний, являющихся основной причиной инвалидности и преждевременной смертности населения Российской Федерации (далее - хронические неинфекционные заболевания), к которым относятся:
- болезни системы кровообращения и в первую очередь ишемическая болезнь сердца и цереброваскулярные заболевания;
- злокачественные новообразования;
- сахарный диабет;
- хронические болезни легких.
Указанные болезни обуславливают более 80% всей инвалидности и смертности населения нашей страны.
Кроме того, профилактический медицинский осмотр направлен на выявление и коррекцию основных факторов риска развития указанных заболеваний, к которым относятся:
- повышенный уровень артериального давления;
- повышенный уровень холестерина в крови;
- повышенный уровень глюкозы в крови;
- курение табака;
- пагубное потребление алкоголя;
- нерациональное питание;
- низкая физическая активность;
- избыточная масса тела или ожирение.
Где и когда можно пройти профилактический медицинский осмотр
Граждане проходят профилактический медицинский осмотр в медицинской организации по месту жительства, работы, учебы или выбору гражданина, в которой они получают первичную медико-санитарную помощь.
Ваш участковый врач (фельдшер) или участковая медицинская сестра или сотрудник регистратуры подробно расскажут Вам, где, когда и как можно пройти профилактический медицинский осмотр, согласуют с Вами ориентировочную дату (период) его прохождения.
Сколько времени занимает прохождение профилактического медицинского осмотра
Прохождение профилактического медицинского осмотра, как правило, требует два визита. Первый визит занимает ориентировочно 2 - 3 часа. Второй визит через 1 - 2 дня (зависит от длительности времени, необходимого для поступления к врачу результатов Ваших исследований) к участковому врачу по времени занимает около 1 часа.
Если по результатам профилактического медицинского осмотра у Вас выявлено подозрение на наличие хронического неинфекционного заболевания или высокий и очень высокий суммарный сердечно-сосудистый риск, участковый врач сообщает Вам об этом и направляет на дополнительное исследование или на углубленное профилактическое консультирование.
Как пройти профилактический медицинский осмотр работающему человеку
Согласно статье 24 Федерального закона от 21 ноября 2011 г. N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации" работодатели обязаны обеспечивать условия для прохождения работниками медицинских осмотров и диспансеризации, а также беспрепятственно отпускать работников для их прохождения.
Какая подготовка нужна для прохождения профилактического медицинского осмотра
- Для прохождения профилактического медицинского осмотра желательно прийти в медицинскую организацию (поликлинику) утром, на голодный желудок, до выполнения каких-либо физических нагрузок, в том числе и утренней физической зарядки.
- Лицам в возрасте 45 лет и старше для исследования кала на скрытую кровь необходимо во избежание ложноположительных результатов в течение 3 суток перед диспансеризацией не есть мясную пищу, а также других продуктов, в состав которых входит значительное количество железа (яблоки, зеленый лук, сладкий болгарский перец, белая фасоль, шпинат), а также овощи, содержащие много каталазы и пероксидазы (огурцы, хрен, цветная капуста), исключить прием железосодержащих лекарственных препаратов, в том числе гематогена, отменить прием аскорбиновой кислоты, ацетилсалициловой кислоты (аспирина) и других нестероидных противовоспалительных средств, отказаться от использования любых слабительных средств и клизм. При проведении анализа кала иммунохимическим методом ограничений в приеме пищи не требуется (уточните применяемый метод исследования у своего участкового врача или медсестры). Дефекация за несколько дней до сдачи анализа и в день анализа должна осуществляться только естественным путем. Избегайте попадания мочи и чрезмерного разжижения образца фекалий водой из чаши туалета. Это может быть причиной неправильного результата.
- Для сбора кала предпочтительно использовать промышленно произведенные специальные стерильные контейнеры (емкости) для биопроб, которые можно приобрести в аптеке. На емкость с калом необходимо прикрепить/приклеить этикетку со своей фамилией и инициалами.
- Если Вы в текущем или предшествующем году проходили медицинское обследование, возьмите документы, подтверждающие это, и покажите их медицинским работникам перед началом прохождения диспансеризации.
Какой документ получает гражданин по результатам прохождения профилактического медицинского осмотра
Информация о проведении профилактического медицинского осмотра и основные его результаты вносятся участковым врачом (фельдшером) в Паспорт здоровья, который выдается гражданину.
Регулярное прохождение диспансеризации и профилактических
медицинских осмотров позволит Вам в значительной степени
уменьшить вероятность развития наиболее опасных
заболеваний, являющихся основной причиной инвалидности
и смертности населения нашей страны, или выявить
их на ранней стадии развития, когда их лечение
наиболее эффективно
Приложение N 15
ОБЪЕМ ПРОФИЛАКТИЧЕСКОГО МЕДИЦИНСКОГО ОСМОТРА
И ЧИСЛО МЕДИЦИНСКИХ МЕРОПРИЯТИЙ, СОСТАВЛЯЮЩЕЕ 100% И 85%
ОТ ОБЪЕМА ОБСЛЕДОВАНИЯ, УСТАНОВЛЕННОГО ДЛЯ ДАННОГО ВОЗРАСТА
МУЖЧИН И ЖЕНЩИН ПРИ ПРОХОЖДЕНИИ ПРОФИЛАКТИЧЕСКОГО
МЕДИЦИНСКОГО ОСМОТРА
Медицинские мероприятия
Возраст (лет) граждан
18
19
20
22
23
25
26
28
29
31
32
34
35
37
38
40
41
43
44
46
47
49
50
52
53
55
56
58
59
61
62
64
65
67
68
70
71
73
74
76
77
79
80
82
83
85
86
88
89
91
92
Анкетирование
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
Измерение АД
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
Антропометрия
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
Общий холестерин
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
Глюкоза крови
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
Анализ крови
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
Анализ кала на скрытую кровь
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
Флюорография
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
Маммография (для женщин)
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
Определение сердечно-сосудистого риска
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
Осмотр врача-
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
Профилактическое консультирование краткое
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
+
Всего (100%)
для мужчин
9
9
9
9
9
9
9
9
9
9
9
9
9
9
9
10
10
10
10
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
85% от всего <*>
8
8
8
8
8
8
8
8
8
8
8
8
8
8
8
9
9
9
9
10
10
10
10
10
10
10
10
10
10
10
10
10
10
10
10
10
10
10
10
10
10
10
10
10
10
10
10
10
10
10
10
Всего (100%)
для женщин
9
9
9
9
9
9
9
9
9
9
9
9
9
9
9
10
10
10
10
12
12
12
12
12
12
12
12
12
12
12
12
12
12
12
12
12
12
12
12
11
11
11
11
11
11
11
11
11
11
11
11
85% от всего <*>
8
8
8
8
8
8
8
8
8
8
8
8
8
8
8
9
9
9
9
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
11
10
10
10
10
10
10
10
10
10
10
10
10
--------------------------------
<*> При отказе гражданина от прохождения какого-либо исследования или при зачтении мероприятий, проведенных гражданином ранее вне рамок диспансеризации, они вычитаются из общего числа медицинских мероприятий, положенных к исполнению при диспансеризации, и от полученного числа рассчитывается число мероприятий, составляющее 85%.
