"Клинические рекомендации "Острые миелоидные лейкозы"
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
ОСТРЫЕ МИЕЛОИДНЫЕ ЛЕЙКОЗЫ
МКБ 10: C92.0, C92.3, C92.5, C92.6, C92.7, C92.8, C92.9, C93.0, C94.0, C94.2
Год утверждения (частота пересмотра): 2020
ID: КР586
URL
Профессиональные ассоциации
- Национальное общество детских гематологов и онкологов
Одобрено Научно-практическим Советом Минздрава РФ
Ключевые слова
Список сокращений
алло-ТГСК - трансплантация аллогенных гемопоэтических стволовых клеток
алло-ТКМ - трансплантация аллогенного костного мозга
АЛТ - аланинаминотрансфераза
АСТ - аспартатаминотрансфераза
ауто-ТГСК - трансплантация аутологичных стволовых гемопоэтических клеток
ауто-ТКМ - трансплантация аутологичного костного мозга
БЛРС - бета-лактамазы расширенного спектра
ВДЦ - высокие дозы цитарабина
ВИЧ - вирус иммунодефицита человека
ВОЗ - Всемирная организация здравоохранения
ДНК - дезоксирибонуклеиновая кислота
ЖКТ - желудочно-кишечный тракт
ИА - инвазивный аспергиллез
ИФТ - иммунофенотипическое исследование
КМ - костный мозг
КИ - клинические исследования
КТ - компьютерная томография
ЛДГ - лактатдегидрогеназа
МДС - миелодиспластический синдром
МДЦ - малые дозы цитарабина
МОБ - минимальная остаточная болезнь
МП - меркаптопурин
МПЗ - миелопролиферативное заболевание
МС - миелоидная саркома
ОЛ - острый лейкоз
ОЛЛ - острый лимфобластный лейкоз
ОЛСФ - острый лейкоз смешанного фенотипа
ОМЛ - острый миелоидный лейкоз
ОПЛ - острый промиелоцитарный лейкоз
ПР - полная ремиссия
ПЦР - полимеразная цепная реакция
РКИ - рандомизированное клиническое исследование
РНК - рибонуклеиновая кислота
РТПХ - реакция "трансплантат против хозяина"
ТКМ - трансплантация костного мозга
УДД - уровень достоверности доказательств
УЗИ - ультразвуковое исследование
УУР - уровень убедительности рекомендаций
ХТ - химиотерапия
ЦМВ - цитомегаловирус
ЦНС - центральная нервная система
ЭКГ - электрокардиография
Эхо-КГ - эхо-электрокардиография
FAB классификация - французско-американско-британская классификация
FISH - флюоресцентная in situ гибридизация
NCCN - Национальная общественная противораковая сеть
** - жизненно необходимые и важнейшие лекарственные препараты
# - препарат, применяющийся не в соответствии с показаниями к применению и противопоказаниями, способами применения и дозами, содержащимися в инструкции по применению лекарственного препарата (офф-лейбл)
Термины и определения
Острые миелоидные лейкозы (ОМЛ) - клональные опухолевые заболевания кроветворной ткани, связанные с мутацией в клетке-предшественнице гемопоэза, следствием которой становится блок дифференцировки и бесконтрольная пролиферация незрелых миелоидных клеток [1, 2].
Оценка эффективности терапии:
Полной ремиссией ОМЛ принято называть состояние кроветворной ткани, при котором в пунктате костного мозга обнаруживается 5% и менее бластных клеток при нормальном соотношении всех ростков кроветворения, отсутствуют бластные клетки с палочками Ауэра и экстрамедуллярные очаги, при количестве нейтрофилов в периферической крови 31,0 x 109/л, при количестве тромбоцитов 3100 x 109/л, при отсутствии экстрамедуллярных очагов лейкемического роста. Указанные показатели должны сохраняться в стабильном состоянии в течение 1 месяца и более. Устанавливается при отсутствии данных о статусе МОБ. Оценивается после курса индукции.
Полная ремиссия (ПР) с отсутствием минимальной остаточной болезнью (МОБ) (МОБ-ПР) - полная ремиссия с отсутствием в пунктате костного мозга обнаруженного в дебюте ОМЛ генетического маркера (методом ПЦР) или клеток с аберрантным иммунофенотипом (методом проточной цитометрии).
Минимальная остаточная болезнь (МОБ) - это небольшая популяция опухолевых клеток, которая не может быть зафиксирована с помощью светового микроскопа, но обнаруживается более тонкими методами исследования, выявляющими 1 лейкемическую клетку на 104-6 исследуемых.
ПР с неполным восстановлением - полная ремиссия при сохраняющейся нейтропении (< 1 x 109/л) или тромбоцитопении (< 100 x 109/л).
Неудачи в лечении:
Резистентная форма - отсутствие полной ремиссии (смотри определение выше) после проведения блока индукции (AME/ADE/AIE).
При бластозе менее 15% и отсутствии однозначных признаков наличия лейкемических бластов (например, палочек Ауэра) необходимо подтверждение рефрактерности с помощью ИФТ или цитогенетических/молекулярных маркеров.
Рецидив - более 10% лейкемических бластов в костном мозге или любое экстрамедуллярное поражение не менее чем через 1 месяц после установления первой полной клинико-гематологической ремиссии. Учитывая возможность ложной диагностики рецидива на основании повышения содержания гематогонов, необходимо соотнесение бластоза, "титра" выявленного молекулярного маркера и иммунофенотипирования.
Молекулярный/иммунологический рецидив - выявление МОБ методом проточной цитометрии и/или ПЦР в последовательном двухкратном исследовании с интервалом не менее 2-х недель, при условии анализа аберрантного иммунофенотипа или выполнения молекулярного исследования до начала терапии.
Нейролейкоз - любое количество бластов в цитопрепарате, необъяснимое контаминацией ликвора периферической кровью; и/или симптомы поражения черепно-мозговых нервов или иная неврологическая симптоматика, связанная с хлоромным ростом. Интракраниальные и интраспинальные эпидуральные "хлоромы" при отсутствии лейкемических клеток в ликворе не считаются нейролейкозом. Градация статуса ЦНС поражения определяется протоколом терапии.
Индукция ремиссии - период начального лечения, целью которого является максимально быстрое и существенное сокращение опухолевой массы и достижение ПР, (обычно 1 - 2 курса). Именно в этот период на фоне применения цитостатических средств количество лейкемических клеток в костном мозге уменьшается примерно в 100 раз, т.е. в момент констатации ПР в костном мозге морфологически определяется менее 5% опухолевых клеток.
Консолидация ремиссии - вторым этапом терапии ОМЛ является закрепление достигнутого противоопухолевого эффекта (обычно 2 - 3 курса). В настоящее время в большинстве случаев консолидация является наиболее агрессивным и высокодозным этапом при лечении ОМЛ. Задачей этого периода является по возможности еще большее уменьшение числа остающихся после индукции лейкемических клеток.
Поддерживающее лечение - продолжение цитостатического воздействия в меньших дозах, чем в период индукции/консолидации ремиссии, или иного - таргетного - воздействия на возможно остающийся опухолевый клон.
Профилактика или, при необходимости, лечение нейролейкемии - этот этап распределяется на все периоды программного лечения - индукцию ремиссии, консолидацию и поддерживающее лечение.
Трансплантация костного мозга (ТКМ) - под этим термином объединены трансплантация гемопоэтических стволовых клеток костного мозга периферической крови и пуповинной (плацентарной) крови.
1. Краткая информация
1.1 Определение заболевания или состояния (группы заболеваний или состояний)
Острый миелоидный лейкоз - это клональное опухолевое заболевание кроветворной ткани, связанное с мутацией в клетке-предшественнице гемопоэза, следствием которой становится блок дифференцировки и бесконтрольная пролиферация незрелых миелоидных клеток [1]
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
ОМЛ является следствием повреждения - мутации - в генетическом материале клоногенной кроветворной клетки. В результате этого происходит нарушение контроля за клеточным циклом, изменение процесса транскрипции и продукции ряда ключевых белков. Вследствие бесконтрольной пролиферации в отсутствие дифференцировки происходит накопление патологических клеток. Тот факт, что патогенез острых лейкозов связан с генетическими поломками, довольно часто подтверждается обнаружением различных хромосомных аберраций (транслокаций, делеций, инверсий и т.д.). В большинстве случаев конкретная причина возникновения ОМЛ остается неизвестной. Однако существует несколько предрасполагающих факторов, которые значительно увеличивают риск развития этого заболевания. Четко доказанная взаимосвязь между ионизирующей радиацией при взрыве атомной бомбы, а также химио- и радиотерапией по поводу других опухолей с повышенным риском возникновения острых лейкозов заставила изучить другие возможные лейкемогенные факторы (низкие дозы радиации, химические вещества, курение, электромагнитные волны). Доказано, что между курением и риском развития острого лейкоза существует дозовая зависимость, которая особенно очевидна для лиц старше 60 лет. Ряд исследователей предполагает, что около 20% ОМЛ являются следствием курения. Бензол при длительном воздействие на организм человека дает лейкемогенный эффект, но при небольших концентрациях этого вещества, с которыми чаще всего сталкиваются люди на производстве, не доказана взаимосвязь с повышенным риском возникновения ОМЛ. При изучении постоянного воздействия малых доз радиации пока не получено доказательств в пользу увеличения частоты заболеваемости ОЛ. Впервые взаимосвязь между предшествующей ХТ, лучевым лечением каких-либо других опухолевых заболеваний и увеличенным риском развития ОМЛ была отмечена у пациентов, излеченных от лимфомы Ходжкина. Доказано, что не столько кумулятивная доза, сколько интенсивность дозового воздействия обусловливает повышение частоты заболеваемости ОМЛ. Риск развития вторичного ОМЛ наиболее высок в период от 2 до 9 лет после завершения предшествующей ХТ. В 85% случаев вторичные лейкозы возникают в сроки до 10 лет от окончания лечения [3, 4]. Этиология и специфические факторы, приводящие к развитию вторичных миелоидных опухолей, полностью не изучены. В патогенез вовлечены многие генетические пути и кооперативные мутации. "Вторичные" ОМЛ, ассоциированные с применением алкилирующих агентов, часто дебютируют с миелодиспластического синдрома (МДС) с моносомией или частичной делецией хромосом 5 и 7. Этот тип ОМЛ возникает относительно поздно, в среднем через 5 - 7 лет после лечения первичной опухоли.
Вероятность развития лейкозов увеличивается при следующих генетически обусловленных заболеваниях: врожденная агаммаглобулинемия, синдром Швахмана-Даймонда, атаксия-телеангиоэктазия, синдром Луи-Фраумени, нейрофиброматоз, анемия Даймонда - Блекфана, тяжелая врожденная нейтропения, анемия Фанкони, синдром Дауна, синдром Блума.
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Считается, что ОМЛ заболевает в среднем 3 - 5 человек на 100 тыс. населения в год. При этом заболеваемость резко возрастает в возрасте старше 60 лет и составляет 12 - 13 человек на 100 тыс. у людей в возрасте старше 80 лет. Медиана возраста этого заболевания составляет 65 лет. Эпидемиология ОМЛ среди детского населения в Российской Федерации изучена недостаточно. Острый миелоидный лейкоз встречается в 20% - от всех острых лейкозов у детей, составляет 6% от всех опухолей у детей. Новые случаи ОМЛ составляют 0,7 - 1,2/100.000 в год [1, 5].
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
C92.0 Острый миелоидный лейкоз
Исключение: обострение хронического миелоидного лейкоза (C92.1)
C92.3 Миелоидная саркома (хлорома, гранулоцитарная саркома)
C92.5 Острый миеломоноцитарный лейкоз
C92.6 Острый миелоидный лейкоз с 11q23-аномалией
C92.7 Другой миелоидный лейкоз
C92.8 Острая миелоидная лейкемия с мультилинейной дисплазией
C92.9 Миелоидный лейкоз неуточненный
C93.0 Острый моноцитарный лейкоз
C94.0 Острая эритремия и эритролейкоз
C94.2 Острый мегакариобластный лейкоз
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
Перечень вариантов ОМЛ и других опухолей с миелоидной дифференцировкой (ВОЗ, 2016) [6, 7]:
Классификация ВОЗ (2016) подразделяет все ОМЛ, основываясь на их цитогенетических и молекулярно-генетических особенностях, и именно эти особенности формируют клинико-патологические группы:
ОМЛ с устойчиво выявляемыми генетическими аномалиями
ОМЛ с t(8;21)(q22;q22); RUNX1-RUNX1T1
ОМЛ с inv(16)(p13.1q22) or t(16;16)(p13.1;q22); CBFB-MYH11
ОПЛ с t(15;17)(q22;q12); PML-RARA
ОМЛ с t(9;11)(p22;q23); MLLT3-MLL
ОМЛ с t(6;9)(p23;q34); DEK-NUP214
ОМЛ с inv(3)(q21q26.2) or t(3;3)(q21;q26.2); RPN1-EVI1
ОМЛ (мегакариобластный) с t(1;22)(p13;q13); RBM15-MKL1
ОМЛ с BCR/ABL1*
ОМЛ с генными мутациями*:
ОМЛ с мутированным геном NPM1*
ОМЛ с биаллельной мутацией гена CEBPA*
ОМЛ с мутированным геном RUNX1*
ОМЛ с изменениями, связанными с миелодисплазией
Миелоидные неоплазии, связанные с предшествующей ХТ
ОМЛ, по-другому не специфицированные (NOS)
Острый миелобластный лейкоз с минимальной дифференцировкой
Острый миелобластный лейкоз без созревания
Острый миелобластный лейкоз с созреванием
Острый миеломонобластный лейкоз
Острый монобластный/моноцитарный лейкоз
Острый эритромиелоз
Острый мегакариобластный лейкоз
Острый лейкоз из базофилов
Острый панмиелоз с миелофиброзом (син.: острый миелофиброз; острый миелосклероз)
Миелоидная саркома (син.: экстрамедуллярная миелоидная опухоль; гранулоцитарная саркома; хлорома)
Миелоидные опухоли, связанные с синдромом Дауна
Транзиторный аномальный миелопоэз (син.: транзиторное МПЗ)
Миелоидный лейкоз, связанный с синдромом Дауна
Опухоль из плазмацитоидных дендритных клеток
Острые лейкозы неопределенной линии дифференцировки
Острый недифференцированный лейкоз
Острый лейкоз смешанного фенотипа с t(9;22)(q34;q11.2); BCR-ABL1
Острый лейкоз смешанного фенотипа с t(v;11q23.3); реарранжировка гена KMT2A (ранее - MLL)
Острый лейкоз смешанного фенотипа, B/миелоидный, NOS
Острый лейкоз смешанного фенотипа, T/миелоидный, NOS
Острый лейкоз смешанного фенотипа NOS*
Острые лейкозы неопределенной линии дифференцировки NOS*
* новые группы, введенные в классификацию ВОЗ в 2016 г.
Подгруппа "ОМЛ с устойчиво выявляемыми хромосомными аномалиями" объединяет несколько вариантов ОМЛ:
"ОМЛ с t(8;21)(q22;q22); RUNX1-RUNX1T1"
"ОМЛ с inv(16)(p13.1q22) или t(16;16)(p13.1;q22); CBFB-MYH11" (при выявлении указанных хромосомных перестроек, несмотря на число бластных клеток в пунктате костного мозга, всегда устанавливают диагноз острого миелоидного лейкоза).
"ОПЛ с t(15;17)(q22;q12); PML-RARA"; транслокации RARA с другими партнерами выделяются в отдельные формы ОМЛ, например, ОМЛ с t(11;17)(q23;q12); ZBTB16-RARA; ОМЛ с t(11;17)(q13; q12); NUMA1-RARA; ОМЛ с t(5;17)(q35;q12); NPM1-RARA; ОМЛ с STAT5BRARA.
Ранее выделяемая категория "ОМЛ с аномалиями 11q23 (MLL)" была переведена в категорию "ОМЛ с t(9;11)(p22;q23); MLLT3-MLL"; другие транслокации, отличающиеся от тех, что включают MLLT3, должны быть отдельно указаны в диагнозе, например ОМЛ с t(6;11)(q27;q23); MLLT4-MLL; ОМЛ с t(11;19)(q23;p13.3); MLLMLLT1; ОМЛ с t(11;19)(q23;p13.1); MLL-ELL; ОМЛ с t(10;11)(p12;q23); MLLT10-MLL
Были выделены три новых подгруппы: "ОМЛ с t(6;9)(p23;q34); DEK-NUP214", "ОМЛ с inv(3)(q21q26.2) or t(3;3)(q21; q26.2); RPN1-EVI1" и "ОМЛ (мегакариобластный) с t(1;22)(p13;q13); RBM15-MKL1", редкий вариант ОЛ, наиболее часто диагностируемый у детей.
У пациентов ОМЛ с нормальным кариотипом были выделены две новые категории: "ОМЛ с мутированным геном NPM1 (нуклеофозмин (ядерный фосфопротеин B23, нуматрин))" и "ОМЛ с мутированным геном CEBPA (белок, связывающий энхансер CCAAT альфа (CCAAT/enhancer binding protein (C/EBP) alpha))". Накапливается все больше доказательств в пользу того, что эти мутации определяют нарушения дифференцировки гемопоэтических клеток, и относятся к так называемым мутациям 2-го класса.
Мутации в гене fms-связанной тирозинкиназы 3 (fms-related tyrosine kinase, FLT3) обнаруживают при многих вариантах ОМЛ, и их относят к мутациям 1-го класса, т.е. к тем, которые определяют преимущество опухолевых клеток в пролиферации и/или выживании. ОМЛ с мутациями FLT3 не выделяются в отдельную категорию, однако, необходимо определять эти мутации, так как они имеют прогностическую значимость. Рекомендуется не только определять наличие FLT3-ITD, но и определять, так называемое, аллельное соотношение, которое характеризует объем опухоли. Аллельное соотношение считается высоким при значениях, равных и более 0,5, и низким - при значениях менее 0,5. Прогностическую значимость имеют высокие значения.
Ранее выделяемая подгруппа "ОМЛ с мультилинейной дисплазией" в классификации ВОЗ (2016) определяется как "ОМЛ с изменениями, связанными с миелодисплазией". ОМЛ могут относиться к категории "ОМЛ с изменениями, связанными с миелодисплазией", если:
1) 320% бластных клеток в костном мозге или периферической крови
2) существует предшествующая история МДС или иного миелопролиферативного заболевания (МПЗ);
3) существуют цитогенетические аномалии, ассоциированные с миелодисплазией:
а - комплексный кариотип (3 хромосомных аномалии и более);
б - несбалансрованные перестройки: -7 или del(7q); -5 или del(5q); i(17q) или t(17p); -13 или del(13q); del(11q); del(12p) or t(12p); del(9q); idic(X)(q13);
в - сбалансированные перестройки (транслокации): t(11;16)(q23;p13.3); t(3;21)(q26.2;q22.1); t(1;3)(p36.3; q21.1); t(2;11)(p21;q23); t(5;12)(q33;p12); t(5;7)(q33;q11.2); t(5;17)(q33;p13); t(5;10)(q33;q21); t(3;5)(q25;q34).
4) мультилинейная дисплазия;
5) отсутствуют "устойчиво выявляемые хромосомные аномалии";
6) ранее не проводилась ХТ по поводу другого заболевания.
ОМЛ, как другие миелоидные опухоли, возникшие вследствие ранее проводимой ХТ по поводу других заболеваний, в отдельную форму ОМЛ не выделяются.
Прогностические факторы
У детей обусловлены биологическими характеристиками лейкемического клона
Факторы прогноза, связанные с заболеванием (ОМЛ)
Факторы, связанные с заболеванием и влияющие на результаты терапии, следует анализировать на всех этапах лечения. Это обусловлено тем, что лейкоз-ассоциированные факторы прогноза позволяют оценить объем опухолевой массы, чувствительность бластных клеток к цитостатическим препаратам, скорость элиминации лейкемических клеток и объем МОБ.
Прежде всего, необходимо учитывать такие вполне доступные клинико-гематологические параметры, ассоциированные с неблагоприятным течением ОМЛ, как лейкоцитоз выше 100 x 109/л, недостижение полной ремиссии после первого индукционного курса.
Одним из важнейших факторов прогноза, сопряженных с ОМЛ, является кариотип лейкемических клеток. Исследование кариотипа необходимо проводить в обязательном порядке всем пациентам с подозрением на ОМЛ. Данные цитогенетического исследования позволяют верифицировать ОМЛ в случаях, когда принципиальным является не количество бластных клеток (меньше или больше 20%), а обнаружение характерных хромосомных аберраций. Речь идет, в частности, о так называемом CBF (Core Binding Factor) ОМЛ, который объединяет случаи с транслокацией t(8;21) и инверсией inv(16), независимо от отсутствия или наличия дополнительных хромосомных аберраций.
Помимо этого, на основании изучения кариотипа, представляется возможным стратифицировать пациентов ОМЛ на 3 основные группы: благоприятного, промежуточного и неблагоприятного прогноза (см. Приложение Г2). Подразделение пациентов ОМЛ на эти группы целесообразно с точки зрения выбора тактики постремиссионной терапии: применение цитарабина в высоких дозах (ВДЦ), использование трансплантации аллогенных стволовых гемопоэтических клеток (алло-ТГСК). В последнее время ряд российских и американских экспертов пациентам с неблагоприятными аномалиями кариотипа вообще не рекомендуют стандартную химиотерапию вследствие ее низкой эффективности, а предлагают иные низкодозные и таргетные воздействия с первого курса индукции [8].
Следует отметить, что у половины пациентов ОМЛ определяется нормальный кариотип лейкемических клеток. Это может служить основанием в ряде случаев для проведения FISH-исследования или молекулярно-генетических исследований с целью поиска отдельных химерных генов или поломок кариотипа, ассоциированных с определенным клинико-гематологическим фенотипом ОМЛ и прогнозом: RUNX1-RUNX1T1 (t(8;21)), CBFB-MYH11 (inv16), PML-RARa (t(15;17)), MLLT3-MLL (t(9;11)), DEK-NUP214, моносомии 5, 7, инверсии 3 хромосомы и ряда других.
Вместе с тем, необходимым является и поиск у пациентов ОМЛ с нормальным кариотипом мутаций отдельных генов с установленным прогностическим потенциалом. Молекулярно-генетическая стратификация пациентов ОМЛ на группы риска представлена в Приложении Г2.
Факторы прогноза, связанные с неадекватной ХТ
В РФ, к сожалению, существует такой фактор неблагоприятного прогноза как неадекватное цитостатическое воздействие в период индукции/консолидации (уменьшение расчетных доз цитостатических препаратов и значительное удлинение интервалов между курсами), или неадекватная предлеченность. Еще в начале 1970-х годов, на первых этапах становления ХТ ОМЛ американскими исследователями было доказано, что эффективность программы "5 + 2" статистически значимо хуже, чем программы "7 + 3". Более 20 лет назад в Российских исследованиях было продемонстрировано, что уменьшение доз антрациклиновых антибиотиков и цитарабина в классической программе "7 + 3" приводит к существенному ухудшению показателей общей и безрецидивной выживаемости [3].
Без молекулярно-генетических исследований, выполненных в дебюте заболевания, современное лечение ОМЛ невозможно.
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
В основном клинические проявления связаны с замещением нормальной гемопоэтической ткани опухолевыми клетками (анемия, тромбоцитопения, гранулоцитопения), инфильтрацией ими различных органов и продукцией различных цитокинов [9]. Дебют ОМЛ может быть острым со значительным повышением температуры тела, резкой слабостью, интоксикацией, кровоточивостью, тяжелыми инфекциями. Однако нередко диагноз устанавливают случайно при профилактическом осмотре или в случае госпитализации по другой причине.
При объективном обследовании может не наблюдаться никаких симптомов. Но довольно часто выявляется увеличение периферических лимфатических узлов, печени, селезенки (что наиболее характерно для моно- и миеломонобластного лейкоза), гиперплазия десен (при миеломоно- и монобластных вариантах), инфильтрация кожи (при миеломоно- и монобластных вариантах), геморрагический синдром различной степени тяжести - от петехиальных высыпаний до тяжелых кровотечений, боли в костях, артралгии, неврологическая симптоматика (менингеальные знаки - головная боль, ригидность затылочных мышц, симптом Кернига, парез лицевого, глазодвигательного и других нервов, парезы нижних конечностей и т.д.). В анализах крови могут быть неспецифические изменения: трехростковая цитопения, или анемия, или только лейкопения или лейкоцитоз, или тромбоцитопения. Бластные клетки могут не определяться в анализе периферической крови и, наоборот, составлять 90 - 95% всех лейкоцитов. Количество лейкоцитов также варьирует от менее 1,0 до 200 - 300 x 109/л. Примерно в 15% случаев в дебюте заболевания определяется лейкоцитоз более 100 x 109/л.
Дифференциальная диагностика ОМЛ проста, поскольку, если есть его морфологическое подтверждение (бластные клетки в пунктате и/или в периферической крови), диагноз очевиден. Трудности возникают на первых этапах - при анализе мазков периферической крови, когда бластных клеток нет. Увеличение числа лейкоцитов со сдвигом формулы влево при различных инфекционных процессах, а также тромбоцитопения, анемия и геморрагический синдром при тяжелых инфекциях и сепсисе могут вызывать сомнения в диагнозе ОЛ, но в таких случаях никогда не обнаруживаются типичные бластные клетки. Нередко требуется дифференциальная диагностика с инфекционным мононуклеозом и некоторыми другими вирусными инфекциями, тем более что клиническая симптоматика (повышение температуры тела, боли в горле, увеличение лимфатических узлов, печени, селезенки) может напоминать таковую при ОЛ. Дифференциальный диагноз должен проводиться со следующими заболеваниями: другие острые лейкозы: острый лимфобластный лейкоз, острый бифенотипический лейкоз, миелодиспластический синдром, ювенильные миеломоноцитарный лейкоз, лейкемиодные реакции, апластическая анемия; злокачественные новообразования негематологической природы (нейробластома, рабдомиосаркома), особенно при наличии экстрамедуллярных поражений, с бластным кризом хронического миелолейкоза (присутствие филадельфийской хромосомы не всегда помогает, так как этот маркер может обнаруживаться и при впервые диагностированных острых лейкозах).
Особого внимания заслуживают внекостномозговые проявления ОЛ, особенно нейролейкемия, которая может определяться и в момент диагностики ОЛ. Возникновение нейролейкемии обусловлено метастазированием лейкозных клеток в паутинную и мягкую мозговые оболочки головного и спинного мозга. В ряде случаев наблюдается лейкозная инфильтрация периферических нервов с разнообразными двигательными и чувствительными нарушениями, или обнаруживается очаговое поражение вещества головного мозга. Нейролейкемия характеризуется менингеальным и гипертензивным синдромом: отмечается постоянная головная боль, возможна рвота, вялость, выявляется отек дисков зрительных нервов, может быть нистагм, косоглазие, другие признаки поражения черепно-мозговых нервов, выявляется ригидность затылочных мышц, симптом Кернига. При ОМЛ нейролейкемия довольно редка в дебюте болезни, тем не менее встречается при миеломоно- и монобластных вариантах, особенно при тех формах лейкозов, когда обнаруживают поломку 16 хромосомы - inv(16) (у 30% таких пациентов при отсутствии профилактики возникает нейролейкемия). При ОМЛ к экстрамедуллярным относят поражения кожи (лейкемиды - чаще всего это багрово-синюшные уплотнения, узелки в коже), сетчатки, десен, яичек, яичников. Описаны поражения лимфатических узлов, легких, кишечника, сердечной мышцы, мочеточников. При ОМЛ экстрамедуллярные поражения мягких тканей ранее называли "хлоромой". В настоящее время для обозначения поражения мягких тканей и органов используют термин миелоидная или гранулоцитарная саркома.
2. Диагностика
Многие рекомендованные методы диагностики заболевания и связанных с ним состояний имеют ограниченную доказательную базу в соответствии с шкалами оценки уровня достоверности доказательств (УДД) и уровня убедительности рекомендаций (УУР) по причине отсутствия посвященных им клинических исследований. Невзирая на это, они являются необходимыми элементами обследования пациента для установления диагноза и выбора тактики лечения, так как более эффективные и доказанные методы в настоящее время не разработаны.
Критерии установления диагноза/состояния: диагноз ОМЛ устанавливают на основании обнаружения в пунктате костного мозга или в периферической крови не менее 20% бластных клеток, либо независимо от процентного содержания бластных клеток при наличии патогномоничных для ОМЛ хромосомных аномалий: t(8;21) (q22; q22) AML/ETO, t(15;17) (q12; q11-12) PML/RAR-, inv(16) или t(16;16) (p12; q23) CBF/MYH11, t(1;22), палочек Ауэра.
Сводная таблица исследований, необходимых для диагностики и верификации диагноза ОМЛ, представлена в Приложении А3.1. На основании клинической картины, а также анализа результатов перечисленных исследований, пациентов стратифицируют на молекулярно-генетические, а также клинические группы прогноза (приложение Г2).
2.1 Жалобы и анамнез
Клинические проявления при ОМЛ обычно связаны с изменениями в гемограмме - цитопенией:
Нейтропения - бактериальные инфекции, проявляющиеся, как правило, лихорадкой;
Анемия - слабость, утомляемость. Общая слабость присутствует у большинства пациентов и может наблюдаться за несколько месяцев до установления диагноза;
Тромбоцитопения - геморрагический синдром в виде петехий, кровоточивости десен, рецидивирующих носовых кровотечений, мено- и метроррагии.
В некоторых случаях могут наблюдаться оссалгии, B-симптомы (лихорадка, снижение массы тела, выраженная потливость).
В ряде случаев у пациентов в течение нескольких месяцев до обращения может наблюдаться немотивированная слабость.
При остром миеломонобластном лейкозе и остром монобластном лейкозе характерна гиперплазия десен и пациенты могут первоначально обращаться к стоматологу.
- Рекомендуется всем пациентам при подозрении и при установленном ОМЛ: тщательный сбор анамнеза заболевания с уточнением терапии, которая проводилась в связи с этим заболеванием или по поводу других заболеваний ранее, семейного анамнеза, а также подробное описание жалоб пациента для верификации диагноза [1, 3, 10].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
2.2 Физикальное обследование
- Рекомендуется всем пациентам при подозрении и при установленном ОМЛ проводить физикальное обследование, включающее измерение роста и массы тела, температуры тела; оценку состояния кожных покровов, костно-суставной системы; выявление признаков геморрагического синдрома; наличие гепатоспленомегалии, лимфаденопатии; наличие признаков дисфункции сердца, легких, печени, органов эндокринной, нервной системы для верификации диагноза [11].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: при физикальном обследовании у части пациентов (в основном, с острым миеломонобластным лейкозом, острым монобластным лейкозом, бластным кризом хронического миелолейкоза) выявляют признаки "пролиферативного" синдрома - спленомегалия, увеличение лимфатических узлов, кожные лейкемиды. Лейкемиды выявляют в 13% случаев и имеют вид узлов с измененным цветом кожи над ними [12]. При миелоидной саркоме выявляют экстрамедуллярные опухолевые образования различной локализации [13]. В остальном проявления малоспецифичны и включают симптомы, связанные с анемией и тромбоцитопенией.
2.3 Лабораторные диагностические исследования
- Рекомендуется всем пациентам при подозрении, диагностике ОМЛ, а также в ходе терапии с частотой от ежедневного до ежемесячного, выполнение общего (клинического) анализа крови с дифференцированным подсчетом лейкоцитов (лейкоцитарной формулы) и исследованием уровня тромбоцитов в крови для определения дальнейшей тактики ведения пациента и верификации диагноза [14].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: как правило, в дебюте ОМЛ, выявляется нормохромная, нормоцитарная анемия различной степени тяжести. Количество ретикулоцитов в пределах нормы или снижено. Примерно у 75% пациентов имеется тромбоцитопения. Средний уровень лейкоцитов на этапе установления диагноза около 15 x 109/л. 20% пациентов имеют лейкоцитоз более 100 x 109/л.
Подсчет лейкоцитарной формулы необходимо выполнять не на автоматическом анализаторе. Рекомендовано исследовать как минимум 200 лейкоцитов в мазке периферической крови.
- Рекомендуется всем пациентам при подозрении и при установленном ОМЛ, а также в ходе терапии с частотой от 1 - 3 раз неделю до ежемесячного, выполнить анализ крови биохимический общетерапевтический (исследование уровня общего белка в крови, исследование уровня альбумина в крови и определение альбумин/глобулинового соотношения в крови, мочевина, креатинин, билирубин, АЛТ, АСТ, ЛДГ, магний, натрий, калий, общий кальций, глюкоза) для диагностики сопутствующей патологии (заболеваний) и определения тактики сопроводительной терапии [14].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется всем пациентам при подозрении и при установленном ОМЛ, а также в ходе терапии с частотой от 1 - 2 раз в неделю до ежемесячного выполнить коагулограмму (ориентировочное исследование системы гемостаза) (АЧТВ, протромбиновое время, протромбиновое время) для диагностики сопутствующей патологии и осложнений, а также определения тактики сопроводительной терапии [3, 14, 15].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется всем пациентам при подозрении и при установленном ОМЛ, а также в ходе терапии выполнить общий (клинический) анализ мочи с частотой от еженедельного до ежемесячного для диагностики сопутствующей патологии и определения тактики сопроводительной терапии [14, 16].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется всем пациентам при подозрении и при установленном ОМЛ, а также в ходе терапии с частотой 1 раз в 3 - 6 месяцев определение антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1 (Human immunodeficiency virus HIV 1) в крови, и при необходимости молекулярно-биологическое исследование крови на вирус иммунодефицита человека ВИЧ-1 (Human immunodeficiency virus HIV-1) для уточнения необходимости одновременного проведения противоопухолевой и антиретровирусной терапии [3, 14, 17].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется всем пациентам при подозрении и при установленном ОМЛ, а также в ходе терапии с частотой 1 раз в 3 - 6 месяцев определение антигена (HbsAg) вируса гепатита B (Hepatitis B virus) в крови, определение антител к вирусу гепатита C (Hepatitis C virus) в крови, и, при необходимости, молекулярно-биологического исследования крови на вирус гепатита B (Hepatitis B virus) и на вирус гепатита C (Hepatitis C virus) с целью уточнения риска реактивации вирусного гепатита и, в случае необходимости, ее профилактики [3, 14, 18, 19]
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется всем пациентам при подозрении и при установленном ОМЛ, молекулярно-биологическое исследование крови на на вирус простого герпеса (Herpes simplex virus), на цитомегаловирус (Cytomegalovirus), на вирус Эпштейна-Барра (Epstein - Barr virus) с целью уточнения риска развития герпетической инфекции и, в случае необходимости, ее профилактики [3, 14, 20].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуются всем пациентам при подозрении и при установленном ОМЛ микробиологическое (культуральное) исследование отделяемого из полости рта; исследование микробиоценоза кишечника культуральными методами; микробиологическое (культуральное) исследование крови на стерильность; микробиологическое (культуральное) исследование мочи на бактериальные патогены с целью проведения прецизионной антибиотической терапии в ходе лечения при наличии фебрильной лихорадки и инфекционных осложнений [3, 21, 22].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется всем пациентам при подозрении и при установленном ОМЛ, а также в случае развития рецидива и после выполнения алло-ТГСК, определение основных групп крови по системе AB0 и определение антигена D системы Резус (резус-фактор) для возможности выполнения заместительной гемокомпонентной терапии при наличии показаний до, во время или после терапии [3, 14, 23].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется всем пациентам выполнение цитологического исследования мазка костного мозга (миелограммы) при подозрении на ОЛ, а также пациентам с верифицированным ОМЛ в процессе лечения, после окончания программы индукции, консолидации, в ходе проведения поддерживающей терапии, перед выполнением ТГСК, после завершения всей запланированной программы лечения, а также при выявлении изменений в общем клиническом анализе крови вне связи с проводимым лечением и/или подозрении на рецидив ОМЛ. При констатации рецидива (независимо от процентного содержания бластных клеток в периферической крови) выполнить цитологическое и дополнительно цитохимическое исследование микропрепарата костного мозга (или отпечатков трепанобиоптата костного мозга, при невозможности получения аспирата) с морфологическим и цитохимическим исследованиями бластных клеток для подтверждения рецидива и идентификации клеточной дифференцировки [3, 14, 24, 25].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: получение цитологического препарата костного мозга путем пункции является обязательной рутинной диагностической процедурой. Процедура должна проводиться под наркозом!!!!
Мазки костного мозга исследуют с помощью окраски по Маю-Грюнвальду, Паппенгейму или Райту-Гимзе. Выполнение трепанбиопсии не является обязательным, за исключением ситуаций с так называемым "сухим проколом" или очень скудным пунктатом костного мозга. Рекомендовано исследовать как минимум 500 ядросодержащих клеток в мазке костного мозга.
Для установления диагноза ОМЛ в мазке периферической крови или костного мозга необходимо наличие 20% или более бластных клеток. При ОМЛ с t(15;17), t(8;21), inv(16) or t(16;16) и при некоторых случаях острого эритромиелоза доля бластных клеток может быть менее 20%. В соответствии с новой классификацией ВОЗ 2016 года процент бластных клеток подсчитывают вне зависимости от доли красного ростка.
Миелобласты, монобласты и мегакариобласты включают в общее число бластных клеток. В случаях ОМЛ с монобластной, моноцитарной и миеломоноцитарной дифференцировкой промоноциты (но не атипические/зрелые моноциты) также считают эквивалентами бластных клеток. Эритробласты не включают в общее число бластных клеток.
Для верификации диагноза истинного эритробластного лейкоза при подсчете пунктата костного мозга клетки эритроидного ряда должны составлять > 80% от всех клеток костного мозга, при этом проэритробласты должны быть > 30%, без учета миелобластов. Проэритробласты, в соответствии с номенклатурой ВОЗ, - это незрелые эритрокариоциты, при этом, в соответствии с терминологией клеток эритропоэза по И.А. Кассирскому и Г.А. Алексееву, - это эритробласты и пронормобласты. При истинном эритробластном лейкозе дисмегакароцитопоэз встречается часто, в то время как дисгранулоцитопоэз - редко [26].
Выполнение цитохимического исследования микропрепарата костного мозга необходимо, даже если определяется высокое содержание бластных клеток в периферической крови. Это связано с тем, что в ряде случаев цитохимические реакции могут давать различные результаты в клетках периферической крови и костного мозга, что может повлечь за собой установление ошибочного диагноза. Диагноз основывают на результатах исследования, полученного на клетках костного мозга. Используют реакции на миелопероксидазу (myeloperoxidase - MPO) или судановый черный, неспецифическую эстеразу (альфа-нафтилацетатэстеразу, подавляемую или нет фторидом натрия) и PAS (Periodic Acid Schiff). Обнаружение миелопероксидазы в 3% и более бластных клеток указывает на миелоидную линию дифференцировки. В то же время ее отсутствие не исключает миелоидную направленность клеток, потому что в ранних миелобластах, а также монобластах, мегакариобластах и эритробластах МРО < 3% или не определяется. Окраска судановым черным аналогична МРО, но является менее специфичной. Неспецифическая эстераза имеет высокую диффузную или гранулярную цитоплазматическую активность (в зависимости от методики проведения реакции) в монобластах и промоноцитах, которая должна подавляться полностью или значительно фторидом натрия. PAS-реакция в миелобластах определяется в диффузном виде, в монобластах и промоноцитах - в диффузно-гранулярном, в эритробластах - в виде гранул или блоков. На основании морфоцитохимического исследования бластных клеток может быть диагностировано около 90% случаев ОМЛ, при отсутствии активности MPO и неспецифической эстеразы необходимо проведение иммунофенотипического исследования методом проточной цитофлюориметрии.
- Рекомендуется всем пациентам при первичной диагностике ОЛ, а также при обследовании по поводу диагностированного рецидива ОМЛ, выполнить иммунофенотипирование гемопоэтических клеток-предшественниц в костном мозге для определения принадлежности бластных клеток к той или иной линии клеточной дифференцировки [3, 6, 14, 27].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Иммунофенотипирование выполняется всегда на клетках костного мозга, даже если определяется высокое содержание бластных клеток в периферической крови. Определение процента бластных клеток методом проточной цитофлуориметрии при первичной диагностике не является заменой морфологического подсчета, так как результаты этих двух исследований могут не совпадать [27].
Для подтверждения миелоидной направленности опухолевых клеток необходимо оценить экспрессию миелоидных антигенов. MPO - линейно-специфический маркер миелоидной линии, лизосомальный фермент гранулоцитов. К менее специфичным миелоид-ассоциированным антигенам относятся CD11b, CD11c, CD13, CD15, CD16, CD33, CD64, CD65, CD66b, лизоцим и другие. Диагноз ОМЛ может быть установлен и в том случае, если MPO не выявляется, а опухолевые клетки экспрессируют другие, менее специфичные миелоидные маркеры, и исключен лимфобластный вариант ОЛ.
Между морфоцитохимической классификацией ФАБ и иммунофенотипическими признаками нет четкой корреляции. Большинство миелоидных маркеров могут быть как позитивными, так и негативными при разных вариантах ОМЛ по ФАБ, за исключением специфических антигенов CD41а и CD61, которые характерны только для мегакариоцитарной/тромбоцитарной линии. Даже гликофорин A (CD235a), маркер эритроидной линии, может быть негативным при эритробластном лейкозе, если опухолевые клетки происходят из более ранних предшественников. Таким образом, по данным иммунофенотипического (ИФТ) исследования нельзя определять FAB-вариант ОМЛ.
Бластные клетки считаются позитивными по экспрессии мембранного антигена, если он определяется на 20% бластных клеток и более (пороговое значение). Для цитоплазматических маркеров (таких, как цитоплазматический CD3, MPO, лизоцим, ядерная TdT и другие) используют более низкий порог - 10%.
В случае получения невозможности получения аспирата костного мозга, выполняется иммуногистохимическое исследование трепанобиоптата костного мозга.
ИФТ выполняют с помощью мультипараметрической проточной цитофлюориметрии (обычно как минимум 3- или 4-цветной). В случае анализа трепанобиоптата выполняется его ИГХ исследование. Особенно ИФТ исследование необходимо для установления диагноза ОМЛ с минимальной дифференцировкой, острого мегакариоцитарного лейкоза и ОЛ с неопределенной дифференцировкой.
- Рекомендуется всем пациентам при первичной диагностике ОЛ а также при обследовании по поводу диагностированного рецидива ОМЛ, выполнить цитогенетическое исследование (кариотип) аспирата костного мозга с целью выявления аномалии кариотипа и стратификации пациентов по группам риска, а также для определения тактики лечения и выявления маркера для мониторинга динамики опухолевого клона на фоне терапии [3, 6, 14].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: стандартное цитогенетическое исследование является необходимым компонентом диагностических процедур у пациента с подозрением на ОЛ. Хромосомные аномалии выявляются примерно у половины пациентов ОМЛ. Семь транслокаций и инверсий (и их варианты) относятся ВОЗ в категорию "ОМЛ с устойчиво выявляемыми хромосомными аномалиями". Более того, обнаружение некоторых генетических аномалий при наличии 20% и более бластных клеток в костном мозге является достаточным для установления диагноза "ОМЛ с признаками миелодисплазии". Для определения кариотипа достоверным считается исследование как минимум 20 метафаз. Аномалии кариотипа могут устанавливаться и на основании исследования клеток периферической крови. Мониторинг выявленных при первичном исследовании аномалий кариотипа позволяет оценить полноту достигнутого эффекта терапии. Определение тех или иных цитогенетических аномалий уже на момент диагностики ОМЛ может определить терапевтическую тактику для конкретного пациента: например, выявление комплексных изменений кариотипа или моносомного кариотипа свидетельствует о необходимости применения отличного от стандартного цитостатического воздействия и обязательного обсуждения вопроса о возможности предельно раннего включения алло-ТГСК в программу лечения ОМЛ, вплоть до проведения алло-ТГСК в аплазии после первого индукционного курса.
- Рекомендуется всем пациентам при первичной диагностике ОЛ, а также при обследовании по поводу диагностированного рецидива ОМЛ, выполнить молекулярно-генетическое исследование - молекулярно-генетическое исследование мутаций в гене RUNX1-RUNX1T1 методом ПЦР, молекулярно-генетическое исследование мутаций в гене CBFB-MYH11 методом ПЦР и молекулярно-генетическое исследование мутаций в гене FLT3-TKI методом секвенирования в аспирате костного мозга для стратификации пациентов по группам риска и определения тактики лечения, а также с целью выявления маркера для мониторинга динамики опухолевого клона на фоне терапии [3, 14, 25].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: тестирование мутаций NPM1, CEBPA и FLT3 является желательным, поскольку современные подходы к лечению ОМЛ предполагают наличие информации об этих мутациях, так как это может влиять на определение терапевтической тактики. ОМЛ с мутациями в генах NPM1 или CEBPA определены ВОЗ как условные категории. Экспрессия генов ERG, MN1, EVI1, BAALC, мутации генов WT1, RUNX1, MLL, KITRAS, TP53, TET2, IDH1 и определение МОБ исследуются в рамках КИ. Молекулярный скрининг на указанные маркеры самостоятельного значения не имеет, но как вспомогательный метод может быть использован при отсутствии результатов стандартного цитогенетического исследования. В современной молекулярной диагностике ОМЛ широко применяется и метод секвенирования нового поколения, созданы так называемые диагностические панели из нескольких десятков генов, вовлеченных в патогенез ОМЛ, которые позволяют четко отнести исследуемый ОМЛ к той или иной категории риска.
- Рекомендуется всем пациентам при первичной диагностике ОЛ, а также при обследовании по поводу диагностированного рецидива ОМЛ, которым не выполнено цитогенетическое исследование (кариотип) аспирата костного мозга (мало материала, не было получено митозов или получено менее 20 митозов) или получен нормальный кариотип, но при этом выявляются яркие клинико-лабораторные симптомы, характерных для определенных вариантов ОМЛ, выполнить молекулярно-цитогенетическое исследование (FISH-метод) для детекции реарранжировок генов в аспирате костного мозга с целью выявления маркера для мониторинга динамики опухолевого клона на фоне терапии [3, 14, 25].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: при ОМЛ исследуются RUNX1-RUNX1T1, CBFB-MYH11, PML/RARA, MLL и EVI1 или потеря хромосомы 5q и 7. FISH зачастую необходим для идентификации слияний MLL при транслокациях региона 11q23. Возможно также проведение FISH на морфологических и гистологических препаратах костного мозга.
- Рекомендуется всем пациентам, у которых имеется информация о наличии молекулярного маркера или известен аберрантный иммунофенотип (выявленные на момент диагностики ОМЛ), иммунофенотипирование биологического материала для выявления маркеров минимальной остаточной болезни при гемобластозах (для группы промежуточного прогноза) или молекулярно-генетическое исследование минимальной остаточной болезни при лейкозах при помощи пациент-специфичных праймеров (для группы благоприятного прогноза) для контроля за лечением и определения тактики постиндукционной терапии [3, 14, 28, 29].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: для подтверждения полноты достигнутого ответа на терапию и его сохранение, в соответствии с современными международными рекомендациями, необходимо выполнять в контрольные точки оценку МОБ методом проточной цитофлюорометрии (аберрантный иммунофенотип), а для группы благоприятного прогноза - только молекулярное исследование МОБ методом ПЦР (количественная оценка экспрессии генов RUNX1-RUNX1T1, CBFB-MYH1, NPM1) [29, 30].
По результатам исследований, проводимых Российской группой по терапии острых лейкозов, - при достижении МОБ-негативной ремиссии после 1-го курса терапии у пациентов из группы промежуточного прогноза, при выполнении дальнейшего тщательного мониторинга МОБ, возможно рассмотрение вопроса о продолжении ХТ без выполнения алло-ТГСК. У пациентов из группы благоприятного прогноза динамика химерного транскрипта также определяет целесообразность выполнения пациентам алло-ТГСК [31].
- Рекомендуется всем пациентам выполнить спинномозговую пункцию с общим (клиническим) анализом спинномозговой жидкости с целью диагностики нейролейкемии и нейропрофилактики [3, 14, 25].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Комментарии: при ОМЛ в целом вовлечение ЦНС встречается менее чем у 5% пациентов, при ряде вариантов ОМЛ, особенно с моноцитарной дифференцировкой, вероятность вовлечения в процесс оболочек головного мозга выше.
Желательно поддерживать число тромбоцитов в крови перед выполнением спинномозговой пункции 30 x 109/л и выше. Если уровень тромбоцитов не удается повысить до 30 x 109/л и выше, при отсутствии клинических признаков поражения ЦНС, от пункции можно воздержаться до повышения тромбоцитов в гемограмме выше 30 x 109/л.
Если у пациента определяется лейкоцитоз выше 100 x 109/л в крови, то первую спинномозговую пункцию следует отложить до редукции числа лейкоцитов менее 20 x 109/л.
- Рекомендуется всем пациентам выделять первичную ДНК или РНК из клеток костного мозга и сохранять ее в биобанке либо направлять материал на хранение в лаборатории Федеральных Центров для возможности последующего выполнения молекулярных исследований [3, 14, 25].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: сохранение первичного биологического материала осуществляется в виде ДНК и/или РНК, выделенных из костномозговых клеток или замороженных клеток. Материал может в последующем понадобиться для проведения молекулярных исследований, позволяющих определить группы риска, а также в рамках клинических исследований (КИ).
2.4 Инструментальные диагностические исследования
- Рекомендуется всем пациентам с ОМЛ до начала специфической терапии, а также в ходе лечения с частотой от 1 раз в неделю до ежемесячного (с учетом наличия сопутствующей патологии и клинической ситуации), а также при необходимости в любой момент в течение всего периода лечения, регистрация, расшифровка, описание и интерпретация электрокардиографических данных для выявления и/или мониторинга нарушений проводимости импульсов в сердечной мышце [3, 14, 32].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется всем пациентам с ОМЛ до начала специфической терапии, а также в ходе лечения с частотой от 1 раз в неделю до ежемесячного (с учетом наличия сопутствующей патологии и клинической ситуации), а также при необходимости в любой момент в течение всего периода лечения, выполнение эхокардиографии для оценки функционального состояния сердечной мышцы, учитывая кардиотоксичность препаратов [3, 14, 32].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется всем пациентам с ОМЛ до начала специфической терапии, а также в ходе лечения с частотой от 1 раза в 2 - 3 недели до 1 раза в 2 - 3 месяца (с учетом наличия сопутствующей патологии и клинической ситуации), а также при необходимости в любой момент в течение всего периода лечения выполнение компьютерной томографии (КТ) головного мозга без контраста для выявления и/или мониторинга изменений в структурах головного мозга. При наличии нейролейкемии выполнение МРТ головного и спинного мозга с внутривенным контрастированием, для оценки вещества головного мозга и оболочек головного и спинного мозга [1, 3, 4, 8, 33 - 35].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется всем пациентам с ОМЛ до начала специфической терапии, а также в ходе лечения с частотой от 1 раза в 2 - 3 недели до 1 раза в 2 - 3 месяца (с учетом наличия сопутствующей патологии и клинической ситуации), а также при необходимости в любой момент в течение всего периода лечения выполнение рентгенографии и/или КТ органов грудной клетки для выявления изменений легочной ткани и органов средостения [3, 14, 33 - 35].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется всем пациентам с ОМЛ на любом этапе ведения с подозрением на наличие экстрамедуллярных очагов выполнение КТ и/или магнитно-резонансной томографии (МРТ) с контрастом соответствующего региона для уточнения распространенности заболевания или диагностики экстрамедуллярного рецидива [3, 33 - 35].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется всем пациентам с ОМЛ до начала специфической терапии, а также в ходе лечения с частотой от 1 раза в 2 - 3 недели до 1 раза в 2 - 3 месяца (с учетом наличия сопутствующей патологии и клинической ситуации), а также при необходимости в любой момент в течение всего периода лечения, для определения объема опухолевой массы и диагностики и мониторинга сопутствующей патологии выполнение ультразвукового исследование (УЗИ) органов брюшной полости с определением размеров печени, селезенки и внутрибрюшных лимфатических узлов, а также оценка состояния органов брюшной полости и выполнение УЗИ органов малого таза у девочек и яичек у мальчиков [3, 33].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
2.5 Иные диагностические исследования
- Рекомендуется пациентам с подозрением на экстрамедуллярные очаги ОМЛ выполнение биопсии вовлеченного органа/ткани в объеме, необходимом для выполнения патолого-анатомического исследований биопсийного материала с применением иммуногистохимических методов и молекулярно-биологических исследований [36].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется всем пациентам, которые потенциально могут рассматриваться как кандидаты на выполнение трансплантации алло-ТГСК, после достижения 1-ой ремиссии ОМЛ, а также их сиблингам молекулярно-генетическое исследование гистосовместимости (HLA-ого разрешения при помощи секвенирования) для подбора неродственного донора костного мозга с целью поиска потенциального донора с консультацией в трансплантационном центре с целью определения целесообразности и возможности выполнения алло-ТГСК [3, 25].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется при наличии показаний и определения сопутствующей патологии консультации врача-невролога, врача-офтальмолога, врача-оториноларинголога и других врачей-специалистов, всем девочкам старше 14 лет - консультация врача-акушера-гинеколога [3].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
3. Лечение
Эффективность ХТ ОМЛ зависит от двух ключевых факторов - специфичности цитостатического воздействия и адекватности сопроводительного лечения. Основными принципами лечения ОЛ является максимум эффективности (за счет специфичности и адекватности воздействия) при минимуме токсичности (за счет грамотной сопроводительной терапии).
Лечение ОМЛ у детей основано на интенсивной полихимиотерапии, которая должна быть дополнена трансплантацией гемпоэтических ствловых клеток (ТГСК) от HLA-геноидентичного родственного или альтернативного (неродственного, гаплоидентичного) донора у пациентов группы высокого риска рецидива. Необходимость трансплантации у пациентов группы промежуточного риска продолжает дискутироваться; она показана только при наличии HLA-геноидентичного сиблинга.
Перед началом терапии пациенту желательно обеспечить центральный венозный доступ на продолжительное время постановкой центрального венозного катетера.
3.1 Терапия впервые выявленного ОМЛ
- Рекомендуется всем пациентам с впервые выявленным ОМЛ при наличии возможности участие в клинических исследованиях [37].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: в настоящее время единого стандарта терапии ОМЛ у детей не разработано.
- Рекомендуется всем пациентам с впервые выявленным ОМЛ, которые не могут быть включены в клинические исследования, проведение курса индукции с последующей консолидацией и, для пациентов высокой группы риска, трансплантации аллогенных гемопоэтических стволовых клеток (алло-ТГСК) (см. приложение А3.2) [1, 2, 38 - 40]
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
Комментарии: начало терапии - это курс индукции ремиссии, состоящей из базовых препаратов, эффективных в отношении ОМЛ (цитарабин**, антрациклины и этопозид**). После достижения ремиссии и восстановления гемопоэза следует короткая (не более 3 курсов) консолидирующая терапия, основанная на высоких дозах цитарабина** (2 - 3 г/м2/сутки).
При наличии HLA-совместимого родственного донора все пациенты высокой группы должны быть трансплантированы в первой ремиссии после трех блоков консолидирующей терапии. Пациенты, относящиеся к группе высокого риска, должны получить трансплантацию от HLA совместимого родственного или неродственного донора, или от альтернативного донора (гаплоидентичного).
Трансплантация проводится только в специализированных центрах, куда информация о пациентах должна направляться заблаговременно. Заявку на проведение ТГСК в трансплантационный центр следует подавать сразу же после констатации у пациента высокого риска или наличия HLA идентичного родственного донора.
Проведение длительной поддерживающей терапии в настоящее время не рекомендовано [38].
- Всем пациентам, получающим терапию по ОМЛ, рекомендуется выполнение спинномозговой пункции и интратекальная терапия (введение лекарственных препаратов в спинномозговой канал) (см. приложение А3.2) [1, 2, 38 - 40].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: при инициальном лейкоцитозе 100 x 109/л и более люмбальная пункция проводится не в первый день индукции, а только после редукции лейкоцитов до уровня 50 x 109/л - во избежание получения ложного диагноза нейролейкоза из-за контаминации ликвора бластами периферической крови и из-за риска кровотечения в спинномозговой канал вследствие коагулопатии [1].
Интратекальная терапия. Состоит из интратекальных введений цитарабина в возрастной дозировке (см. табл. 2).
Таб. 2. Дозы цитарабина** для интратекального введения в зависимости от возраста [41].
Возраст
Доза, мг
Меньше 1 года
20
1 - 2 года
26
2 - 3 года
34
Старше 3 лет
40
Профилактическая терапия (без инициального поражения ЦНС): интратекальные введения цитарабина**: 5 введений перед началом каждого блока терапии и после окончания последнего блока и восстановления гемопоэза еще 2 введения с интервалом в 1 месяц.
Терапия при инициальном поражении ЦНС: интратекальные введения цитарабина** проводятся 1 раз в неделю до тех пор, пока ликвор не будет санирован, но не менее 3 раз. Затем введения цитарабина** в спинно-мозговой канал продолжаются по такой же схеме, как в профилактическом лечении, то есть перед началом каждого блока химиотерапии и после окончания последнего блока и восстановления гемопоэза еще 2 введения с интервалом в 1 месяц.
- Пациентам старше 3 лет с ОМЛ с с inv(16) без первичного поражения ЦНС рекомендуется профилактическое краниальное облучение СОД 12 Гр [42]
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: профилактическое краниальное облучение проводится как минимум через 4 недели после окончания последнего блока при восстановлении гемопоэза. Два последних введения цитарабина** должны быть проведены во время облучения с интервалом 2 недели.
- Всем пациентам с ОМЛ старше 3 лет с первичным поражением ЦНС, которые не достигли санации ликвора после 3 интратекальных введений цитарабина**, рекомендуется выполнение краниальной лучевой терапии СОД 18 Гр [38, 43 - 46].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: краниальное облучение проводится при помощи гамма-ножа или линейного ускорителя. При этом в поле облучения должен попасть весь нейрокраниум, включая верхнюю часть шейного отдела позвоночника до C2 включительно, ретробульбарное пространство и все основание черепа, особое внимание следует уделить средней мозговой ямке, часто оказывающейся лежащей глубже общего уровня; попадание в область облучения челюстных суставов не должно влиять на конфигурацию поля. Ежедневная разовая доза составляет 1,5 Гр, таким образом в течение недели пациент получает 7,5 Гр. Общая продолжительность облучения составляет от 2 до 3 недель. Спинальное облучение не производится никому. Пациентам, которым планируется ТГСК, облучение и 2 последних интратекальных введения цитарабина** проводятся после трансплантации.
- Всем пациентам с ОМЛ после завершения интенсивной части терапии по протоколу BFM (см. приложение А3.2), рекомендуется рассмотреть вопрос о проведении поддерживающей терапии с учетом возможных пользы и риска для пациента [1, 2, 33, 46, 48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: этап поддерживающей терапии начинается после восстановления гемопоэза после последнего курса химиотерапии. Меркаптопурин** назначается в стартовой дозе 50 мг/м2 внутрь ежедневно, цитарабин** в дозе 25 мг/м2 2 раза в день подкожно x 4 дня каждого месяца. Длительность поддерживающей терапии - 12 месяцев [38, 47].
Ценность поддерживающей терапии после высокоинтенсивной "блоковой" терапии, согласно данным проведенных исследований, сомнительна. Более того, есть данные о негативном влиянии поддерживающей терапии на общую выживаемость [33, 48]
3.2 Терапия рецидивов и рефрактерных форм ОМЛ
- Всем пациентам с рецидивами и рефрактерным течением ОМЛ рекомендуется проведение интенсивной высокодозной полихимиотерапии с последующим выполнением алло-ТГСК (см. приложение А3.2) [48].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: в том случае, если после курса индукции у пациента достигнута парциальная ремиссия, он должен продолжать лечение по протоколу. Рефрактерным является ОМЛ, при котором после 2 блоков химиотерапии (в данном случае после AIE и HAM) сохраняется бластная инфильтрация в костном мозге более 5% или экстрамедуллярное поражение. В этом случае и при развитии рецидива пациент должен быть переведен на терапию флударабином**, высокими дозами цитарабина** и антрациклином [49].
Для проведения гемотрансфузионной терапии у пациентов после терапии флударабином должны быть использованы облученные препараты крови.
При достижении ремиссии необходимо проведение курса аналогичной терапии без антрациклина и далее - проведение аллогенной трансплантации от HLA-геноидентичного или альтернативного донора. До начала химиотерапии рефрактерного или рецидивного ОМЛ необходимо проведение HLA-типирования пациента, сиблингов и родителей и направить данные в трансплантационный центр.
В качестве таргетной терапии ОМЛ наиболее хорошие результаты показаны при использовании препарата #сорафениб**. Неселективный ингибитор тирозин-киназ #сорафениб** in vitro вызывает угнетение фосфорилирования ITD-Flt-3 рецептора; появилось сообщение об успешном применении #сорафениба** 300 мг/м2 ежедневно в течение 47 дней с последующей поддерживающей терапией #сорафенибом** 170 мг/м2 ежедневно у пациента с экстрамедуллярным рецидивом ОМЛ после алло-ТГСК [50, 51]
Среди исследований, посвященных увеличению эффективности ремиссии путем введения новых препаратов, несомненно важным является опыт исследовательской группы госпиталя St. Jude (США). В протоколах этой группы в индукции применяется #кладрибин (9 мг/м2 в течение 5 дней) с цитарабином** (500 мг/м2 в течение 5 дней), после чего еще 2 курса #DAV (даунорубицин 30 мг/м2 в 1 - 3 дни 72-часовая инфузия, цитарабин 250 мг/м2 в 1 - 5 дни 120-часовая инфузия, этопозид 200 мг/м2 в 4 и 5 дни 48-часовая инфузия), что позволило получить ремиссию у 90 - 100% пациентов, и хотя оценку этого на продолжительные результаты можно будет дать существенно позже, эти данные являются весьма обнадеживающими [52].
3.3 Сопутствующая и сопроводительная терапия
- Всем пациентам, получающим терапию по поводу ОМЛ рекомендуется проведение сопутствующей и сопроводительной терапии в соответствии с профильными рекомендациями [1, 53 - 56].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии:
1. Рекомендуется изоляция детей в ламинарные боксы или палаты с принудительной вентиляцией под повышенным давлением с установкой переносных HEPA-фильтров.
2. Инфузионная терапия:
a. На первой фазе индукции инфузия проводится без калия хлорида. Декстроза 5% 3000 мл/м2/сутки + натрия хлорид 10% 30 мл/м2 сутки + натрия гидрокарборнат 7,5% 40 - 60 мл/м2/сутки. В это время необходимо внимательно следить за балансом диуреза, при задержке мочи более 200 мл/м2 в течение 6 часов показано введение фуросемида в разовой дозе 0,5 - 1 мг/кг.
b. Инфузионная терапия на второй фазе индукции и всех последующих курсах полихимиотерапии: декстроза 5% 2000 мл/м2/сутки + натрия хлорид 10% 1 мл/кг/сутки + калия хлорид 7,5% - 1 - 2 мл/кг/сутки (или по результатам уровня K+ в сыворотке).
3. Колониестимулирующие факторы. Плановое назначение колониестимулирующих факторов не рекомендуется. Применение должно ограничиваться витальными показаниями, то есть при сепсисе у пациентов, находящихся в состоянии аплазии кроветворения, и неконтролируемой адекватной антимикробной терапией бактериальной и/или грибковой инфекции.
4. Антибактериальная терапия. При возникновении признаков инфекции (очаговые поражения или лихорадка неясной этиологии) назначается эмпирическая антибактериальная терапия, то есть до получения результатов бактериологического исследования. Лихорадкой считается один эпизод аксиллярной температуры 338,0 °C или 3 эпизода субфебрильной лихорадки (37,5 - 38,0 °C) в течение суток или один эпизод температуры 37,5 - 37,9 °C в течение часа и более. При субфебрилитете - жаропонижающие не применять!
5. Профилактика пневмоцистной пневмонии. Хотя пневмоцистная пневмония является редким осложнением терапии ОМЛ, рекомендуется прием #ко-тримоксазола [Сульфаметоксазол + Триметоприм] 3 дня подряд в неделю в дозе 5 мг/кг/с по триметоприму, только пациентам, получившим флударабин** [57].
- Не рекомендуется всем пациентам, учитывая высокую вероятность формирования резистентной микрофлоры, а также высокую частоту инфекций, вызванных энтеробактериями с продукцией бета-лактамаз расширенного спектра (БЛРС), проведение первичной профилактики бактериальных инфекций при ОМЛ антибиотическими препаратами (селективная деконтаминация кишечника) [21, 22].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется пациентам в ходе проведения интенсивной индукционной ХТ выполнение профилактики инвазивных микозов позаконазолом в медицинских организациях, где частота возникновения инвазивного аспергиллеза (ИА) превышает 10% [21, 22, 59].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 4)
- Рекомендуется пациентам, у которых на предшествующих курсах диагностировался ИА, проводить вторичную противогрибковую профилактику с использованием того лекарственного препарата, при назначении которого было достигнуто излечение от ИА [21, 22, 60 - 62].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется в качестве антибиотиков первого этапа при фебрильной нейтропении использовать цефоперазон + сульбактам**, пиперациллин + тазобактам, цефепим**, цефтазидим** [22].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Модификацию антимикробной терапии проводят в соответствии с данными проведенного обследования (КТ, микробиологические исследования и т.д.). Назначение карбапенемов в качестве антибиотиков первого этапа при фебрильной нейтропении обосновано у пациентов с септическим шоком, а также в клиниках, где в этиологии инфекций, преобладают энтеробактерии с продукцией БЛРС.
- Рекомендуется при наличии гуморального иммунодефицита и тяжелых инфекционных осложнений (сепсис), в том числе вирусных (цитомегаловирусная) инфекций трансфузии препаратов внутривенного иммуноглобулина человека нормального в дозировках в соответствии с инструкцией к медицинскому применению лекарственного препарата [63].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется всем пациентам младше 18 лет с ОМЛ при снижении уровня тромбоцитов ниже 10 x 109/л либо при более высоких показателях тромбоцитов при наличии геморрагического синдрома или инфекции трансфузия тромбоконцентрата [53, 64].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Любое проявление геморрагического синдрома (петехиальные высыпания, особенно на слизистой полости рта, на лице и передней поверхности грудной клетки, любые кровотечения) и/или повышение температуры тела выше 37,5 °C даже в отсутствие явного очага инфекции, требует выполнения трансфузии тромбоконцентратов даже при количестве тромбоцитов в периферической крови более 20 x 109/л. Аналогичные показания для трансфузии тромбоконцентратов при подготовке пациента перед выполнением инвазивных процедур.
Для проведения первой фазы индукции и для выполнения инвазивных манипуляций (люмбальной пункции, катетеризации центральной вены) уровень тромбоцитов должен быть не менее 30 x 109/л. В период аплазии кроветворения после любого курса полихимиотерапии, если нет кровотечений и/или инфекций с фебрильной лихорадкой - тромбоциты должны поддерживаться на уровне не менее 15 x 109/л. При присоединении инфекций с фебрильной лихорадкой и при применении Амфотерицина B тромбоциты должны поддерживаться на уровне не менее 20 x 109/л.
Выраженная кровоточивость со слизистых, кровотечение в ЖКТ, легочное кровотечение, кровоизлияние в мозг - показания к трансфузии тромбоцитов при любых показателях тромбоцитов
Пациенты, получавшие кладрибин, должны переливаться облученными препаратами крови.
- Рекомендуется всем пациентам младше 18 лет с ОМЛ при снижении гемоглобина ниже 70 г/л и гематокрите менее 0,3 или развитии клинических симптомов анемического синдрома (сонливость, тахикардия, одышка) трансфузия эритроцитарной массы [53, 64].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: пациенты, получавшие кладрибин, должны переливаться облученными препаратами крови.
- Рекомендуется при наличии нарушений плазменного гемостаза (гипо- и гиперкоагуляция) выполнение трансфузии компонентов крови [65].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: Показания и объем трансфузионной поддержки определяется показателями коагулограммы и клинической ситуацией.
Пациенты, получавшие кладрибин, должны переливаться облученными препаратами крови.
Трансфузии свежезамороженной плазмы проводятся только при серьезных изменениях в коагулограмме: фибриноген менее 1 г/л, протромбиновый индекс менее 50%, АЧТВ более 55 секунд.
- Рекомендуется при возникновении острого или хронического болевого синдрома уточнение этиологии боли; при выявлении очага воспаления - проведение необходимых мероприятий по лечению очага воспаления согласно соответствующим клиническим рекомендациям (включая, при необходимости, хирургическое лечение); при исключении инфекционно-воспалительной природы болевого синдрома рекомендуется проведение обезболивающей терапии согласно существующим протоколам обезболивания (см. соответствующие клинические рекомендации по хронической боли, клинические рекомендации по анестезиологии), в том числе, по показаниям - с применением наркотических и психотропных лекарственных препаратов, с учетом возможных противопоказаний, связанных с цитопенией, иными клиническими ситуациями [66].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
4. Реабилитация
Подход к реабилитации и диспансерное наблюдение пациентов с ОМЛ. Диспансерное наблюдение включает систематические осмотры и целенаправленное лабораторное и инструментальное обследование, направленное на оценку статуса ремиссии основного заболевания и возможных осложнений, связанных с перенесенной полихимиотерапией.
Специальных методов реабилитации при ОМЛ не существует.
- Рекомендуется проведение реабилитации при возникновении осложнений после завершения программы терапии ОМЛ в рамках соответствующих нозологий [67].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Комментарии: после окончания лечения рекомендуется вести здоровый образ жизни, исключить инсоляцию и физиотерапевтические процедуры.
При проведении полихимиотерапии возможна кардио-, гепато-, нейро-, нефро- и другая токсичность, последствия которой могут проявляться и после ее окончания.
5. Профилактика
Первичная профилактика ОМЛ невозможна в связи с низкой базовой заболеваемостью и неустановленными причинами болезни.
Профилактика рецидива заболевания основана на полном выполнении протокола терапии первой линии и выполнении ТГСК и проведении регулярного динамического наблюдения
- Рекомендуется в течение поддерживающей терапии выполнение общего (клинического) анализа крови 1 раз в месяц. [1, 3, 4, 8, 25]
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
- Рекомендуется после окончания терапии наблюдение врачом-гематологом и/или врачом-педиатром по месту жительства с выполнением необходимого объема обследований со следующей периодичностью: [1]
1. Пациенты, получившие ТКМ, наблюдаются согласно рекомендациям трансплантационного центра.
2. Пациенты без ТКМ:
3. общий (клинический) анализ крови с подсчетом лейкоцитарной формулы 1 раз в месяц первые 3 мес., затем 1 раз в 6 мес в течение 5 лет
4. молекулярно-биологическое исследование крови на вирус иммунодефицита человека ВИЧ-1 (Human immunodeficiency virus HIV-1), определение антигена (HbsAg) вируса гепатита B (Hepatitis B virus) в крови, определение антител к вирусу гепатита C (Hepatitis C virus) в крови через 6 месяцев после окончания химиотерапии
5. анализ крови биохимический общетерапевтический с оценкой - альбумина, АЛТ, АСТ, ЛДГ, билирубина (общего и прямого), мочевины и креатинина, ферритина 1 раз в год в течение 5 лет
6. ЭКГ и эхокардиография 1 раз в год в течение 5 лет
7. КТ/МРТ зон экстрамедуллярных очагов через 6 мес. от окончания химиотерапии
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5)
Организация оказания медицинской помощи
Показания для плановой госпитализации:
1. Подозрение/установление диагноза ОЛ
2. Диагностика рецидива ОМЛ
3) Проведение очередного курса ХТ в условиях круглосуточного стационара
4) Проведение запланированной ТГСК
5) Выполнение плановых хирургических вмешательств,
6) Выполнение плановых экстракорпоральных методов очищения крови и заместительной почечной терапии
7) Проведение заместительной гемокомпонентной терапии
Показания для экстренной госпитализации:
Неотложные состояния у пациентов с ОМЛ и при подозрении на ОЛ:
- лейкоцитоз более 100 x 109/л
- фебрильная лихорадка и инфекционные осложнения на фоне нейтропении после курса ХТ
- геморрагический синдром
- тромботические осложнения
- необходимость проведения экстренной заместительной гемокомпонентной терапии
- другие системные нарушения, обусловленные течением основного заболевания или резвившиеся вследствие проведенного лечения
Показания к выписке пациента из стационара:
1) Восстановление показателей периферической крови (лейкоциты более 1 x 109/л, гранулоциты более 0,5 x 109/л, тромбоциты более 50 x 109/л, гемоглобин - более 80 г/л) после очередного курса ХТ
2) Нормотермия в течение 3 - 5 суток и отсутствие неконтролируемых инфекционных осложнений в послекурсовом периоде
3) Купирование геморрагических осложнений
4) Купирование тромботических осложнений
5) Купирование системных нарушения, обусловленных течением основного заболевания или развившихся вследствие проведенного лечения.
Заключение о целесообразности перевода больного в профильную медицинскую организацию осуществляется после предварительной консультации по предоставленным медицинским документам и/или предварительного осмотра больного врачами специалистами медицинской организации, в которую планируется перевод.
6. Дополнительная информация, влияющая на течение и исход заболевания
"Молекулярная" терапия
Прогресс в изучении молекулярного патогенеза ОМЛ привел к разработке новых "молекулярных" препаратов, т.е. молекул, механизм действия которых связан с влиянием на белки, функция которых изменяется в результате мутации или транслокации (таргетное воздействие). Например, генетические изменения приводят к мутациям в генах, активирующих каскады трансдукции сигнала (например, FLT3, KIT, RAS), к слиянию генов или мутациям, приводящим к повышению или угнетению транскрипционной активности (например, PML-RARA, RUNX1-RUNX1T1, CBFB-MYH11, CEBPA) или к нарушению функции генов, вовлеченных в передачу сигнала (например, NPM1, NUP98, NUP). Хотя для некоторых препаратов, действующих на молекулярном уровне, и была продемонстрирована эффективность при ОМЛ, уже на стадии КИ было понятно, что большинство из них необходимо использовать в сочетании со стандартными цитостатическими препаратами. В настоящее время проводится большое число КИ по изучению эффективности при ОМЛ и безопасности препаратов из различных фармацевтических групп.
Критерии оценки качества медицинской помощи
N
Критерии качества
Уровень достоверности доказательств
Уровень убедительности рекомендаций
1.
У пациента с подозрением на ОМЛ или при первичном приеме пациента с ОМЛ выполнен сбор жалоб, анамнеза и оценка объективного статуса
5
C
2.
У пациента с подозрением на ОМЛ или при первичном приеме пациента с ОМЛ выполнен общий (клинический) анализ крови с дифференцированным подсчетом лейкоцитов (лейкоцитарной формулы) и исследованием уровня тромбоцитов в крови
5
C
3.
У пациента с подозрением на ОМЛ выполнено цитологического исследования мазка костного мозга (миелограммы) и цитохимическое исследование микропрепарата костного мозга
5
C
4.
У пациента с подозрением на ОМЛ выполнено цитогенетическое исследование (кариотип) аспирата костного мозга
5
C
5.
У пациента с подозрением на ОМЛ или при первичном приеме пациента с ОМЛ выполнен анализ крови биохимический общетерапевтический (креатинин, общий белок, общий билирубин, ЛДГ)
5
C
6.
У пациента с подозрением на ОМЛ выполнен общий (клинический) анализ спинномозговой жидкости
5
C
7.
У пациента с подозрением на ОМЛ выполнена рентгенография органов грудной клетки и/или КТ органов грудной клетки и/или головного мозга
5
C
8.
Пациент с впервые диагностированным ОМЛ при наличии возможности включен в клиническое исследование
5
C
9.
У пациента с впервые диагностированным ОМЛ, который не может быть включен в клиническое исследование, после завершения всех диагностических мероприятий проведена индукционная терапия
3
B
10.
У пациента с верифицированным ОМЛ, получающего терапию вне рамок клинических исследований и достигшего ПР после индукционного этапа терапии, выполнена программа консолидации ремиссии
1
A
11.
У пациента с верифицированным ОМЛ, получающего терапию вне рамок клинических исследований и достигшего ПР после индукционного этапа терапии, проведена консультация в трансплантационном центре для решения вопроса о возможности и целесообразности выполнения алло-ТКМ/алло-ТГСК
1
A
12.
У пациента, получающего терапию по поводу верифицированного ОМЛ вне рамок клинических исследований, после окончания 1 и 2 курсов индукции ремиссии проведено цитологического исследования мазка костного мозга (миелограммы)
5
C
13.
У пациента, получающего терапию по поводу верифицированного ОМЛ вне рамок клинических исследований, после окончания консолидации ремиссии проведено цитологического исследования мазка костного мозга (миелограммы)
5
C
14.
У пациента, получающего терапию по поводу верифицированного ОМЛ вне рамок клинических исследований, после завершения всей программы терапии проведено цитологического исследования мазка костного мозга (миелограммы)
5
C
Список литературы
1. Детская гематология Под ред: А.Г. Румянцева, А.А. Масчана, Е.В. Жуковской. 2015. 656 p.
2. Pui C.-H. Childhood leukemias. 2012. 880 p.
3. Савченко В.Г., Паровичникова Е.Н. Острые лейкозы//Клиническая онкогематология: руководство для врачей. Под ред. Волковой М.А. 2-е изд., перераб. и доп. 2007. P. 409 - 502.
4. Паровичникова Е.Н. et al. Клинический протокол ОМЛ-01.10 по лечению острых миелоидных лейкозов взрослых//Программное лечение заболеваний крови, под ред. Савченко В.Г. М.: Практика, 2012. P. 153 - 207.
5. Shallis R.M. et al. Epidemiology of acute myeloid leukemia: Recent progress and enduring challenges.//Blood Rev. 2019. Vol. 36. P. 70 - 87.
6. Swerdlow S.H. et al. The 2016 revision of the World Health Organization classification of lymphoid neoplasms//Blood. 2016.
7. Arber D.A. et al. The 2016 revision to the World Health Organization classification of myeloid neoplasms and acute leukemia//Blood. 2016.
8. Acute Myeloid Leukemia. National Comprehensive Cancer Network (NCCN) Guidelines. 2-2020. [Electronic resource]. URL: https://www.nccn.org/professionals/physician_gls/pdf/aml.pdf.
9. Kulsoom B. et al. Clinical presentation of acute myeloid leukaemia - A decade-long institutional follow-up.//J. Pak. Med. Assoc. 2017. Vol. 67, N 12. P. 1837 - 1842.
10. Godley L.A. Inherited predisposition to acute myeloid leukemia.//Semin. Hematol. 2014. Vol. 51, N 4. P. 306 - 321.
11. Rubnitz J.E., Gibson B., Smith F.O. Acute Myeloid Leukemia//Hematology/Oncology Clinics of North America. 2010. Vol. 24, N 1. P. 35 - 63.
12. Agis H. et al. A comparative study on demographic, hematological, and cytogenetic findings and prognosis in acute myeloid leukemia with and without leukemia cutis.//Ann. Hematol. 2002. Vol. 81, N 2. P. 90 - 95.
13. Avni B. et al. Clinical implications of acute myeloid leukemia presenting as myeloid sarcoma.//Hematol. Oncol. 2012. Vol. 30, N 1. P. 34 - 40.
14. Creutzig U. et al. Diagnosis and management of acute myeloid leukemia in children and adolescents: Recommendations from an international expert panel//Blood. American Society of Hematology, 2012. Vol. 120, N 16. P. 3167 - 3205.
15. Ku G.H. et al. Venous thromboembolism in patients with acute leukemia: Incidence, risk factors, and effect on survival//Blood. 2009. Vol. 113, N 17. P. 3911 - 3917.
16. Муфтахова Г.М., Аксенова М.Е. Поздние эффекты противоопухолевой терапии со стороны мочеполовой системы (отсроченное влияние противоопухолевой терапии на органы мочеполовой системы)//Российский журнал детской гематологии и онкологии. 2019. Vol. 5, N 4. P. 114 - 119.
17. Fang R.C., Aboulafia D.M. HIV infection and myelodysplastic syndrome/acute myeloid leukemia//HIV-Associated Hematological Malignancies. 2016. P. 133 - 144.
18. Freeman A.J. et al. Estimating progression to cirrhosis in chronic hepatitis C virus infection.//Hepatology. 2001. Vol. 34, N 4 Pt 1. P. 809 - 816.
19. Ribas A. et al. How important is hepatitis C virus (HCV)-infection in persons with acute leukemia?//Leuk. Res. 1997. Vol. 21, N 8. P. 785 - 788.
20. Lam M.T. et al. Herpes simplex infection in acute myelogenous leukemia and other hematologic malignancies: a prospective study.//Cancer. 1981. Vol. 48, N 10. P. 2168 - 2171.
21. Averbuch D. et al. Targeted therapy against multi-resistant bacteria in leukemic and hematopoietic stem cell transplant recipients: Guidelines of the 4th European conference on Infections in Leukemia (ECIL-4, 2011)//Haematologica. 2013. Vol. 98, N 12. P. 1836 - 1847.
22. Averbuch D. et al. European guidelines for empirical antibacterial therapy for febrile neutropenic patients in the era of growing resistance: Summary of the 2011 4th European Conference on Infections in Leukemia//Haematologica. 2013. Vol. 98, N 12. P. 1826 - 1835.
23. Leahy M.F., Mukhtar S.A. From blood transfusion to patient blood management: a new paradigm for patient care and cost assessment of blood transfusion practice.//Intern. Med. J. 2012. Vol. 42, N 3. P. 332 - 338.
24.  H. et al. Diagnosis and management of acute myeloid leukemia in adults: Recommendations from an international expert panel, on behalf of the European LeukemiaNet//Blood. 2010. Vol. 115, N 3. P. 453 - 474.
H. et al. Diagnosis and management of acute myeloid leukemia in adults: Recommendations from an international expert panel, on behalf of the European LeukemiaNet//Blood. 2010. Vol. 115, N 3. P. 453 - 474.
25.  H. et al. Diagnosis and management of AML in adults: 2017 ELN recommendations from an international expert panel//Blood. 2017. Vol. 129, N 4. P. 424 - 447.
H. et al. Diagnosis and management of AML in adults: 2017 ELN recommendations from an international expert panel//Blood. 2017. Vol. 129, N 4. P. 424 - 447.
26. Olsen R.J. et al. Acute leukemia immunohistochemistry: a systematic diagnostic approach.//Arch. Pathol. Lab. Med. 2008. Vol. 132, N 3. P. 462 - 475.
27. Bene M.C. et al. Proposals for the immunological classification of acute leukemias. European Group for the Immunological Characterization of Leukemias (EGIL).//Leukemia. 1995. Vol. 9, N 10. P. 1783 - 1786.
28. Wu D. et al. Efficacy and safety of different doses of cytarabine in consolidation therapy for adult acute myeloid leukemia patients: A network meta-analysis//Sci. Rep. 2017. Vol. 7, N 1. P. 9509.
29. Ravandi F., Walter R.B., Freeman S.D. Evaluating measurable residual disease in acute myeloid leukemia.//Blood Adv. 2018. Vol. 2, N 11. P. 1356 - 1366.
30. Лобанова Т.И., Гальцева И.В., Паровичникова Е.Н. Исследование минимальной остаточной болезни у пациентов с острыми миелоидными лейкозами методом многоцветной проточной цитофлуориметрии (обзор литературы)//Онкогематология. 2018. Vol. 13, N 1. P. 83 - 102.
31. Лобанова Т.И. "Клиренс опухолевого клона у пациентов с разными молекулярно-генетическими вариантами острых миелоидных лейкозов": диссертация... кандидата медицинских наук: 14.01.21. 2018. 166 p.
32. Herrmann J. et al. Evaluation and management of patients with heart disease and cancer: Cardio-oncology//Mayo Clin. Proc. 2014. Vol. 89, N 9. P. 1287 - 1306.
33. Roberts A.S. et al. Extramedullary haematopoiesis: radiological imaging features//Clinical Radiology. 2016. Vol. 71, N 9. P. 807 - 814.
34. Fritz J. et al. Radiologic spectrum of extramedullary relapse of myelogenous leukemia in adults.//AJR. Am. J. Roentgenol. 2007. Vol. 189, N 1. P. 209 - 218.
35. Arrigan M. et al. Imaging findings in recurrent extramedullary leukaemias//Cancer Imaging. 2013. Vol. 13, N 1. P. 26 - 35.
36. Almond L.M. et al. Myeloid Sarcoma: Presentation, Diagnosis, and Treatment//Clinical Lymphoma, Myeloma and Leukemia. Elsevier Inc., 2017. Vol. 17, N 5. P. 263 - 267.
37. Winestone L.E. et al. Disparities in pediatric acute myeloid leukemia (AML) clinical trial enrollment//Leuk. Lymphoma. Taylor and Francis Ltd, 2019. Vol. 60, N 9. P. 2190 - 2198.
38. Perel Y. et al. Treatment of childhood acute myeloblastic leukemia: Dose intensification improves outcome and maintenance therapy is of no benefit - Multicenter studies of the French LAME ( Aigu
Aigu  Enfant) Cooperative Group//Leukemia. Nature Publishing Group, 2005. Vol. 19, N 12. P. 2082 - 2089.
Enfant) Cooperative Group//Leukemia. Nature Publishing Group, 2005. Vol. 19, N 12. P. 2082 - 2089.
39. Rasche M. et al. Successes and challenges in the treatment of pediatric acute myeloid leukemia: a retrospective analysis of the AML-BFM trials from 1987 to 2012//Leukemia. Nature Publishing Group, 2018. Vol. 32, N 10. P. 2167 - 2177.
40. Шнейдер М.М. Эффективность риск-адаптированной терапии острого миелоидного лейкоза у детей с использованием режимов интенсивного тайминга и трансплантации гемопоэтических стволовых клеток. Диссертация на соискание ученой степени доктора медицинских наук. 2009. 223 p.
41.  R. et al. Practical aspects of the use of intrathecal chemotherapy Aspectos pr cticos de la utilizaci n de quimioterapia intratecal//Farm Hosp. 2017. Vol. 41, N 1. P. 105 - 129.
R. et al. Practical aspects of the use of intrathecal chemotherapy Aspectos pr cticos de la utilizaci n de quimioterapia intratecal//Farm Hosp. 2017. Vol. 41, N 1. P. 105 - 129.
42. Creutzig U. et al. CNS irradiation in pediatric acute myleoid leukemia: Equal results by 12 or 18 Gy in studies AML-BFM98 and 2004//Pediatr. Blood Cancer. 2011. Vol. 57, N 6. P. 986 - 992.
43. Stevens R.F. et al. Marked improvements in outcome with chemotherapy alone in paediatric acute myeloid leukaemia: Results of the United Kingdom Medical Research Council's 10th AML trial//Br. J. Haematol. 1998. Vol. 101, N 1. P. 130 - 140.
44. Ravindranath Y. et al. Pediatric Oncology Group (POG) studies of acute myeloid leukemia (AML): A review of four consecutive childhood AML trials conducted between 1981 and 2000//Leukemia. Nature Publishing Group, 2005. Vol. 19, N 12. P. 2101 - 2116.
45. Kardos G. et al. Treatment strategy and results in children treated on three Dutch Childhood Oncology Group acute myeloid leukemia trials//Leukemia. Nature Publishing Group, 2005. Vol. 19, N 12. P. 2063 - 2071.
46. Smith F.O. et al. Long-term results of children with acute myeloid leukemia: A report of three consecutive Phase III trials by the Children's Cancer Group: CCG 251, CCG 213 and CCG 2891//Leukemia. Nature Publishing Group, 2005. Vol. 19, N 12. P. 2054 - 2062.
47. Perel Y. et al. Maintenance therapy in childhood acute myeloid leukemia//Ann. Hematol. 2004. Vol. Supp. 1. P. S116 - S119.
48. Toyama D. et al. Successful Treatment of Pediatric Refractory/Relapsed AML with KIR-Ligand-Mismatched Cord Blood Transplant after FLAG-IDA Reinduction Therapy with or without the GO Regimen//Case Rep. Hematol. Hindawi Limited, 2020. Vol. 2020.
49. Hashmi K.U. et al. FLAG-IDA in the treatment of refractory/relapsed acute leukaemias: Single centre study//J. Pak. Med. Assoc. 2005. Vol. 55, N 6. P. 234 - 238.
50. Safaian N.N. et al. Sorafenib ( ) induces molecular remission and regression of extramedullary disease in a patient with FLT3-ITD+ acute myeloid leukemia//Leuk. Res. 2009. Vol. 33, N 2. P. 348 - 350.
) induces molecular remission and regression of extramedullary disease in a patient with FLT3-ITD+ acute myeloid leukemia//Leuk. Res. 2009. Vol. 33, N 2. P. 348 - 350.
51. Osone S. et al. Sorafenib Therapy for Pediatric Acute Myeloid Leukemia with FMS-like Tyrosine Kinase 3 -internal Tandem Duplication Mutations: 2 Case Reports//J. Pediatr. Hematol. Oncol. Lippincott Williams and Wilkins, 2017. Vol. 39, N 4. P. e199 - e202.
52. Crews K.R. et al. Interim comparison of a continuous infusion versus a short daily infusion of cytarabine given in combination with cladribine for pediatric acute myeloid leukemia//J. Clin. Oncol. 2002. Vol. 20, N 20. P. 4217 - 4224.
53. Румянцев А.Г., Масчан А.А., Самочатова Е.В. Сопроводительная терапия и контроль инфекций при гематологических и онкологических заболеваниях. 2009. 448 p.
54. Coiffier B. et al. Guidelines for the management of pediatric and adult tumor lysis syndrome: An evidence-based review//Journal of Clinical Oncology. 2008. Vol. 26, N 16. P. 2767 - 2778.
55. Cairo M.S. et al. Recommendations for the evaluation of risk and prophylaxis of tumour lysis syndrome (TLS) in adults and children with malignant diseases: An expert TLS panel consensus//Br. J. Haematol. 2010. Vol. 149, N 4. P. 578 - 586.
56. Детская онкология. Национальное руководство. Под ред. М.Д. Алиева, В.Г. Полякова, Г.Л. Менткевича, С.А. Маяковой. М.: Издательская группа РОНЦ. Практическая медицина, 2012. 684 p.
57. Maertens J. et al. ECIL guidelines for preventing Pneumocystis jirovecii pneumonia in patients with haematological malignancies and stem cell transplant recipients//J. Antimicrobal Chemother. 2016. Vol. 71, N 9. P. 2397 - 2404.
58. Chen M. et al. Pyridoxine for Prevention of Hand-Foot Syndrome Caused by Chemotherapy: A Systematic Review//PLoS One. Public Library of Science, 2013. Vol. 8, N 8.
59. Korula A. et al. Invasive fungal infection following chemotherapy for acute myeloid leukaemia-Experience from a developing country//Mycoses. Blackwell Publishing Ltd, 2017. Vol. 60, N 10. P. 686 - 691.
60. Fisher B.T. et al. Effect of Caspofungin vs Fluconazole Prophylaxis on Invasive Fungal Disease among Children and Young Adults with Acute Myeloid Leukemia: A Randomized Clinical Trial//JAMA - J. Am. Med. Assoc. American Medical Association, 2019. Vol. 322, N 17. P. 1673 - 1681.
61. Mandhaniya S. et al. Oral voriconazole versus intravenous low dose amphotericin B for primary antifungal prophylaxis in pediatric acute leukemia induction: A prospective, randomized, clinical study//J. Pediatr. Hematol. Oncol. 2011. Vol. 33, N 8. P. e333 - 41.
62. Cornely O.A. et al. Posaconazole vs. fluconazole or itraconazole prophylaxis in patients with neutropenia//N. Engl. J. Med. Massachussetts Medical Society, 2007. Vol. 356, N 4. P. 348 - 359.
63. Ueda M. et al. Immunoglobulin therapy in hematologic neoplasms and after hematopoietic cell transplantation.//Blood Rev. 2018. Vol. 32, N 2. P. 106 - 115.
64. Nellis M.E., Goel R., Karam O. Transfusion Management in Pediatric Oncology Patients//Hematology/Oncology Clinics of North America. W.B. Saunders, 2019. Vol. 33, N 5. P. 903 - 913.
65. Szczepiorkowski Z.M., Dunbar N.M. Transfusion guidelines: when to transfuse.//Hematology/the Education Program of the American Society of Hematology. American Society of Hematology. Education Program. 2013. Vol. 2013. P. 638 - 644.
66. Абузарова Г.Р. et al. Обезболивание взрослых и детей при оказании медицинской помощи. Методические рекомендации. ФГБОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России., 2016. 94 p.
67. Paul K.L. Rehabilitation and exercise considerations in hematologic malignancies.//Am. J. Phys. Med. Rehabil. 2011. Vol. 90, N 5 Suppl 1. P. S88 - 94.
68. Tramsen L. et al. Lack of effectiveness of neutropenic diet and social restrictions as anti-infective measures in children with acute myeloid leukemia: An analysis of the AML-BFM 2004 trial//J. Clin. Oncol. American Society of Clinical Oncology, 2016. Vol. 34, N 23. P. 2776 - 2783.
69. Milligan D.W. et al. Fludarabine and cytosine are less effective than standard ADE chemotherapy in high-risk acute myeloid leukemia, and addition of G-CSF and ATRA are not beneficial: Results of the MRC AML-HR randomized trial//Blood. American Society of Hematology, 2006. Vol. 107, N 12. P. 4614 - 4622.
70. Gibson B.E.S. et al. Results of a randomized trial in children with Acute Myeloid Leukaemia: Medical Research Council AML12 trial//Br. J. Haematol. 2011. Vol. 155, N 3. P. 366 - 376.
71. Creutzig U. et al. Toxicity and effectivity of high-dose Idarubicin during AML induction therapy: Results of a pilot study in children//Klin. Padiatr. 2000. Vol. 212, N 4. P. 163 - 168.
72. Creutzig U. et al. Improved treatment results in high-risk pediatric acute myeloid leukemia patients after intensification with high-dose cytarabine and mitoxantrone: Results of study acute myeloid Leukemia-Berlin-Frankfurt-M nster 93//J. Clin. Oncol. Lippincott Williams and Wilkins, 2001. Vol. 19, N 10. P. 2705 - 2713.
73. Acute myeloid leukemia. NCCN evidence blocks. 2020.
74. Uffmann M. et al. Therapy reduction in patients with Down syndrome and myeloid leukemia: the international ML-DS 2006 trial//Blood. American Society of Hematology, 2017. Vol. 129, N 25. P. 3314 - 3321.
75. Cornelissen J.J. et al. The European LeukemiaNet AML Working Party consensus statement on allogeneic HSCT for patients with AML in remission: An integrated-risk adapted approach//Nature Reviews Clinical Oncology. 2012. Vol. 9, N 10. P. 579 - 590.
Приложение А1
СОСТАВ РАБОЧЕЙ ГРУППЫ
Масчан А.А. - д.м.н., зам. генерального директора ФГБУ НМИЦ ДГОИ им. Дмитрия Рогачева, профессор кафедры гематологии, онкологии и лучевой терапии педиатрического факультета РНИМУ им. Н.И. Пирогова, член правления Национального общества детских гематологов и онкологов
Масчан М.А. - д.м.н., зам. генерального директора ФГБУ НМИЦ ДГОИ им. Дмитрия Рогачева, профессор кафедры гематологии, онкологии и лучевой терапии профессор кафедры гематологии, онкологии и лучевой терапии РНИМУ им. Н.И.Пирогова РНИМУ им. Н.И. Пирогова, член Национального общества детских гематологов и онкологов
Новичкова Г.А. - д.м.н., генеральный директор ФГБУ НМИЦ ДГОИ им. Дмитрия Рогачева, профессор кафедры гематологии, онкологии и лучевой терапии профессор кафедры гематологии, онкологии и лучевой терапии РНИМУ им. Н.И.Пирогова РНИМУ им. Н.И.Пирогова, член правления Национального общества детских гематологов и онкологов
Румянцев А.Г., д.м.н., академик РАН, президент ФГБУ НМИЦ ДГОИ им. Дмитрия Рогачева, профессор кафедры гематологии, онкологии и лучевой терапии педиатрического факультета РНИМУ им. Н.И.Пирогова, президент Национального общества детских гематологов и онкологов
Калинина И.И., к.м.н., врач-гематолог ФГБУ НМИЦ ДГОИ им. Дмитрия Рогачева
Конфликт интересов отсутствует
Приложение А2
МЕТОДОЛОГИЯ РАЗРАБОТКИ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Целевая аудитория клинических рекомендаций:
1. Врачи-гематологи;
2. Врачи-онкологи;
3. Врачи-педиатры;
4. Врачи - анестезиологи-реаниматологи;
5. Врачи - клинические фармакологи.
Методология сбора доказательств
Методы, использованные для сбора/селекции доказательств:
Поиск публикаций в специализированных периодических печатных изданиях;
Поиск в электронных базах данных.
Базы данных, использованных для сбора/селекции доказательств:
Доказательной базой для рекомендаций являются публикации, вошедшие в Кохрайновскую библиотеку, базы данных PUBMED и MEDLINE. Глубина поиска составляла 30 лет.
Методы, использованные для анализа доказательств:
- Обзоры опубликованных мета-анализов;
- Систематические обзоры с таблицами доказательств.
Методы, использованные для качества и силы доказательств:
- Консенсус экспертов;
- Оценка значимости доказательств в соответствии с рейтинговой схемой доказательств (табл. А2.1 - А2.3).
Таблица А2.1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
УДД
Расшифровка
1
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением мета-анализа
2
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа
3
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования
4
Несравнительные исследования, описание клинического случая
5
Имеется лишь обоснование механизма действия или мнение экспертов
Таблица А2.2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
УДД
Расшифровка
1
Систематический обзор РКИ с применением мета-анализа
2
Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением мета-анализа
3
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования
4
Несравнительные исследования, описание клинического случая или серии случаев, исследования "случай-контроль"
5
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов
Таблица А2.3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
УУР
Расшифровка
A
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными)
B
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными)
C
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными)
Порядок обновления клинических рекомендаций.
Актуализация проводится не реже чем один раз в три года с учетом появившейся новой информации о диагностике и тактике ведения пациентов, страдающих ОМЛ. Решение об обновлении принимает Минздрав России на основе предложений, представленных медицинскими профессиональными некоммерческими организациями. Сформированные предложения должны учитывать результаты комплексной оценки лекарственных препаратов, медицинских изделий, а также результаты клинической апробации.
Приложение А3
СВЯЗАННЫЕ ДОКУМЕНТЫ
Приложение А3.1
ДИАГНОСТИЧЕСКИЕ ТЕСТЫ И ИССЛЕДОВАНИЯ,
ПРИМЕНЯЕМЫЕ У ПАЦИЕНТОВ ВПЕРВЫЕ ВЫЯВЛЕННЫМ ОМЛ
Показатель
Исследования
Необходимость проведения исследования
Исследования, необходимые для установления диагноза
Клинический анализ крови с формулой
Да
Аспират костного мозга
Да
Трепанобиопсия
По показаниям
Иммунофенотипирование
Да
Цитогенетика
Да
FISH
По показаниям
Скрининг RUNX1-RUNX1T1, CBFB-MYH1, PML/RARA или других генов
Да
Люмбальная пункция
Да
Необходимые исследования до начала лечения
Анамнез жизни и заболевания
Да
Статус пациента (по шкалам ECOG/WHO)
Да
Биохимическое исследование, коагулограмма
Да
Тест на беременность
Да
HLA-типирование
Да
Тестирование крови на маркеры вирусов гепатитов B, C; ВИЧ
Да
Рентгенография органов грудной клетки
Да
КТ органов грудной клетки, головного мозга
Да
ЭКГ; ЭХО-КГ
Да
Биобанкинг
Рекомендательно
Мутации генов NPM1, CEBPA, FLT3
Рекомендательно
Мутации генов WT1, RUNX1, MLL, KIT
В рамках исследований
Исследование прогностических маркеров
RAS, TP53, TET2, IDH1
В рамках исследований
Экспрессия генов ERG, MN1, EVI1, BAALC
В рамках исследований
Определение МОБ
В рамках исследований
Приложение А3.2
ВАРИАНТЫ КУРСОВ ХИМИОТЕРАПИИ ПРИ ОМЛ
В России традиционно применяются протоколы немецкой группы BFM ( ). Протокол 1998 года исследовался в Германии в течение 5 лет, в настоящее время это исследование завершено, его итоги подведены. У 424 пациентов оценены уровень достижения ремиссии, общая выживаемость (overall survival, OS), бессобытийная выживаемость (event-free-survival, EFS) и безрецидивная выживаемость (relapse-free-survival, RFS). Результаты приведены в таблице 1. Терапевтическая схема приведена в разделе "Описание лечения".
). Протокол 1998 года исследовался в Германии в течение 5 лет, в настоящее время это исследование завершено, его итоги подведены. У 424 пациентов оценены уровень достижения ремиссии, общая выживаемость (overall survival, OS), бессобытийная выживаемость (event-free-survival, EFS) и безрецидивная выживаемость (relapse-free-survival, RFS). Результаты приведены в таблице 1. Терапевтическая схема приведена в разделе "Описание лечения".
Таблица 1. Результаты терапии по протоколу AML-BFM-98
Достижение ремиссии, %
Вероятность ОВ в течение 4 лет. %
Вероятность БСВ в течение 4 лет, %
Вероятность БРВ в течение 4 лет, %
Все пациенты
90
67
55
61
Стандартный риск
91
78
65
71
Высокий риск
87
55
40
46
БСВ - бессобытийная выживаемость, ОВ - общая выживаемость, БРВ - безрецидивная выживаемость.
Исследование AML-BFM-98, которое было призвано сравнить эффективность ранней шестинедельной постремиссионной терапии стандартными дозами цитарабина**, преднизолона**, 6-тиогуанина, циклофосфамида** и доксорубицина** с двумя "блоками" высокодозного цитарабина**, показало, что при одинаковой эффективности, частота инфекционных осложнений в группе длительной терапии была выше. В связи с этим группа BFM отказалась от 6-недельной консолидации, использовавшейся в течение 20 лет, в пользу короткой высокодозной терапии [39].
В настоящее время в большинстве клиник РФ применяются модифицированные схемы протокола BFM 2004 года [39].
Описание лечения.
Терапия по модифицированной версии протокола AML-BFM-98/2004 показана детям с первичным ОМЛ, которые не могут быть включены в современные клинические исследования. Пациенты со вторичным и бифенотипическим ОМЛ также могут получать это лечение, однако для них может потребоваться индивидуальная коррекция протокола.
Модифицированная версия протокола AML-BFM-2004 (ветвь высокодозной терапии)
Химиотерапия, согласно "блоковой" ветви протокола состоит из 5 циклов химиотерапии и поддерживающей терапией 6-тиогуанином ежедневно и стандартными дозами цитозин-арабинозида ежемесячно. (схема 1)
Схема 1. Общий план химиотерапии согласно протоколу AML-BFM-2004 (ветвь высокодозной терапии) [68].
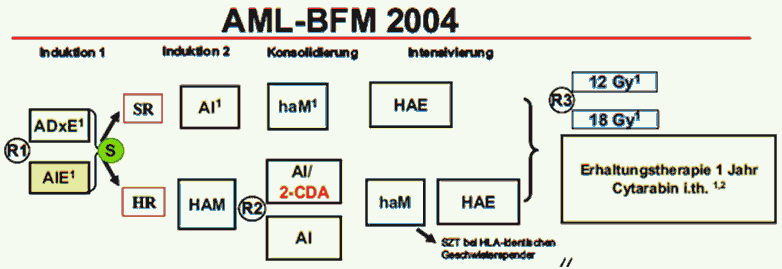
Блоки
Индукция ремиссии AIE:
Начинается независимо от наличия лейкопении и тромбоцитопении!!!
Цитарабин** 100 мг/м2/сутки постоянной инфузией в течение 1-х и 2-х суток, затем
Цитарабин** 100 мг/м2 30-минутной инфузией каждые 12 часов в дни 3 - 8;
Идарубицин** 12 мг/м2 60-минутной инфузией каждые 24 часа в дни 3, 5, 7, перед цитарабином**;
Этопозид** 150 мг/м2 2-часовой инфузией инфузией в дни 6 - 8, за 6 часов до Ara-C;
Цитарабин** интратекально в возрастной дозировке в день 1 и 8.
HAM:
Условие начала блока: гранулоциты > 1000/мкл, лейкоциты > 2000/мкл, тромбоциты > 100 000/мкл
Высокие дозы цитарабина** 3000 мг/м2 3-часовой инфузией каждые 12 часов в дни 1 - 3;
Митоксантрон** 10 мг/м2 60-минутной инфузией в дни 3 и 4;
Цитарабин** интратекально в возрастной дозировке в день 1.
AI:
Условие начала блока: гранулоциты > 1000/мкл, лейкоциты > 2000/мкл, тромбоциты > 100 000/мкл
Цитарабин** 500 мг/м2/сутки непрерывной инфузией в течение 4 дней;
Идарубицин** 7 мг/м2 60-минутной инфузией в дни 3 и 5;
Цитарабин** интратекально в возрастной дозировке в дни 1, 6.
haM:
Условие начала блока: гранулоциты > 1000/мкл, лейкоциты > 2000/мкл, тромбоциты > 100 000/мкл
Цитарабин** 1000 мг/м2 60-минутной инфузией каждые 12 часов в дни 1 - 3;
Митоксантрон** 10 мг/м2/сутки 60-минутной инфузией в дни 3 и 4;
Цитарабин** интратекально в возрастной дозировке в дни 1, 6.
HAE:
Условие начала блока: гранулоциты > 1000/мкл, лейкоциты > 2000/мкл, тромбоциты > 100 000/мкл
Высокие дозы цитарабина** 3 г/м2 3-часовой инфузией каждые 12 часов в дни 1 - 3;
Этопозид** 125 мг/м2 2-часовой инфузией инфузией в дни 2 - 5;
Цитарабин** интратекально в возрастной дозировке в день 1.
Поддерживающая терапия:
В протоколах группы BFM поддерживающая терапия цитарабином** по 40 мг/м2 подкожно 1 раз в сутки по 4 дня каждого месяца применяется после восстановления гемопоэза после последнего курса интенсивной химиотерапии до истечения 18 месяцев от начала лечения.
Однако другими исследовательскими группами после аналогичной интенсивной химиотерапии низкодозная поддерживающая терапия не применяется [38].
Профилактика осложнений, связанных с легочным и церебральным лейкостазом при инициальном гиперлейкоцитозе. Данное осложнение наиболее характерно для пациентов с вариантами M4 и M5 и инициальным лейкоцитозом более 50 x 109/л и с вариантами M1 и M2 с инициальным лейкоцитозом > 100 x 109/л, хотя может развиться и при существенно более низких показателях лейкоцитоза. Популяцию наивысшего риска развития синдрома лейкостаза составляют дети младшего возраста с моноцитарными субвариантами ОМЛ, сопровождаемыми коагулопатией. В этой группе пациентов назначение полных доз цитозин-арабинозида сопряжено с резким возрастание риска лейкостаза, вследствие этого таким пациентов показано проведение лейкоцитафереза (либо заменного переливания у пациентов до 3-х летнего возраста), и/или медикаментозной циторедукции.
Последняя может включать 6-меркаптопурин 40 мг/м2 в сутки в сочетании с гидроксимочевиной в дозе 1500 мг/м2 в сутки и назначаться до снижения лейкоцитоза ниже 50 x 109/л.
Опыт НМИЦ ДГОИ свидетельствует об эффективности циторедукции сниженными дозами этопозида и даунорубицина (или другого антрациклина) без цитозин-арабинозида. Даунорубицин** (22,5 мг/м2/сутки) и этопозид** (50 мг/м2/сутки) вводятся постоянной инфузией до тех пор, пока уровень лейкоцитов не достигнет 50 x 109/л, но не более 3-х суток. Далее проводится индукция цитарабином** с дозами антрациклина и VP-16, из которых вычтена суммарная доза этих препаратов, полученных на фазе циторедукции. Кроме того, на протяжении циторедуктивной фазы применяется дексаметазон** внутривенно струйно в дозе 10 мг/м2/сутки (разделить на 3 введения). В течение всего курса циторедукции не следует проводить заместительные трансфузии эритроцитов, если уровень гемоглобина не снижается ниже 70 г/л [40].
Варианты курсов индукции и консолидации
Программа индукции/консолидации
Препараты
ADE [69]
Цитарабин** 100 мг/м2, в/в 2 раза в сутки в 1 - 10-й дни, всего 20 доз в 1 цикл, далее в 1 - 8 дни, всего 16 доз
Даунорубицин** 50 мг/м2, дни 1, 3 и 5
Этопозид 100 мг/м2, дни 1 - 5
AME [70]
Цитарабин** 100 мг/м2, в/в 2 раза в сутки в 1 - 10-й дни, всего 20 доз
Митоксантрон** 12 мг/м2 в/в, дни 1, 3, 5
Этопозид** 100 мг/м2 в/в, дни 1 - 5
AIE [71]
Цитарабин** 100 мг/м2 в/в 2 раза в сутки в 1 - 2 дни, всего 4 дозы, 120 мг/м2 в/в 2 раза в сутки в 3 - 8 дни (всего 12 доз)
Идарубицин** 12 мг/м2 в/в, дни 3 - 5
Этопозид** 150 мг/м2 в/в, дни 6 - 8
HAM30 [72]
Цитарабин** 3000 мг/м2 в/в х 2 раза в сутки 1 - 3 дни
Митоксантрон** 10 мг/м2 в/в 1 раз в день в 4 - 5 й дни
HiDAC [73]
Цитарабин** 3000 мг/м2 3-часовая в/в инфузия x 2 раза в день, дни 1 - 3
FLAI [73]
Флударабин** 30 мг/м2 в/в 30-минутная инфузия 1 - 5 дни
Цитарабин** 2000 мг/м2 3-часовая в/в инфузия 1 раз в день через 4 часа после введения флударабина, в/ в 1 - 5 дни
Идарубицин** 12 мг/м2 в/в 10 минутная инфузия после окончания флударабина** в 1, 3, 5 дни курса
Протокол AML-BFM DS 2006
У детей с ОМЛ, развившимся на фоне синдрома Дауна, токсичность высоких доз антрациклинов в сочетании с высокими дозами цитарабина** гораздо выше, чем у пациентов без синдрома Дауна; поэтому они должны получать лечение по специальному протоколу (AML-BFM DS 2006) [74].
Схема 2. Общий план химиотерапии согласно протоколу AML-BFM DS 2006.

Блоки
AIE:
Цитарабин** 100 мг/м2/сутки постоянной инфузией в течение 1-х и 2-х суток, затем
Цитарабин** 100 мг/м2 30-минутной инфузией каждые 12 часов в дни 3 - 8;
Идарубицин** 8 мг/м2 60-минутной инфузией каждые 24 часа в дни 3, 5, 7 перед цитарабином**;
Этопозид** 150 мг/м2 2-часовой инфузией инфузией в дни 6 - 8, за 6 часов до цитарабина**;
Цитарабин** интратекально в возрастной дозировке в день 1.
AI:
Условие начала блока: гранулоциты > 1000/мкл, лейкоциты > 2000/мкл, тромбоциты > 100 000/мкл
Цитарабин** 500 мг/м2/сутки непрерывной инфузией в течение 4 дней;
Идарубицин** 5 мг/м2 60-минутной инфузией в дни 3 и 5;
Цитарабин** интратекально в возрастной дозировке в день 0.
haM:
Условие начала блока: гранулоциты > 1000/мкл, лейкоциты > 2000/мкл, тромбоциты > 100 000/мкл
Цитарабин** 1000 мг/м2 60-минутной инфузией каждые 12 часов в дни 1 - 3;
Митоксантрон** 7 мг/м2/сутки 60-минутной инфузией в дни 3 и 4;
Цитарабин** интратекально в возрастной дозировке в день 0.
HA:
Условие начала блока: гранулоциты > 1000/мкл, лейкоциты > 2000/мкл, тромбоциты > 100 000/мкл
Высокие дозы цитарабина** 3 г/м2 3-часовой инфузией каждые 12 часов в дни 1 - 3;
Цитарабин** интратекально в возрастной дозировке в день 0.
Приложение А3.3
ПОКАЗАНИЯ К АЛЛО-ТКМ/АЛЛО-ТГСК В ПЕРВОЙ ПОЛНОЙ РЕМИССИИ ОМЛ
Таблица 3.3.1. Синтетические показания к алло-ТКМ в первой полной ремиссии ОМЛ в зависимости от молекулярно-генетических, клинических характеристик ОМЛ и риска трансплантационной летальности [75]
Группа интегрированного риска
Определение группы риска
Риск развития рецидива в зависимости от выполнения
Бальная оценка прогноза летальности, не связанной с рецидивом, которая позволяет считать алло-ТГСК предпочтительным вариантом консолидации
ХТ или ауто-ТГСК, %
алло-ТГСК, %
шкала ЕВМТ
шкала HCT-CI
риск смерти, не связанный с рецидивом, %
Благоприятный
- t(8;21) и л. <= 20 x 109/л
- inv16; t(16;16) до 35 лет
- мутация CEBPA (2-аллельная)
- мутация NPM без FLT3-ITD мутаций
- ПР после 1-го курса индукции
- Отсутствие МОБ
35 - 40
15 - 20
<= 1
< 1
10 - 15
Промежуточный
- t(8;21) и л. > 20 x 109/л
- Нормальный кариотип (или потеря только X, или только Y хромосомы) с л. <= 100 x 109/л и при достижении ПР после 1-го курса
50 - 55
20 - 25
<= 2
<= 2
< 20 - 25
Плохой
- Недостижение ПР после 1-го курса у пациентов из групп благоприятного и промежуточного риска
- Нормальный кариотип и л. > 100 x 109/л
- Аномальный кариотип, неотмеченный в группе промежуточного и очень плохого прогноза
70 - 80
30 - 40
<= 3 - 4
<= 3 - 4
< 30
Очень плохой
Моносомный кариотип
> 90
40 - 50
<= 5
<= 5
< 40
Приложение Б
АЛГОРИТМЫ ВЕДЕНИЯ ПАЦИЕНТА
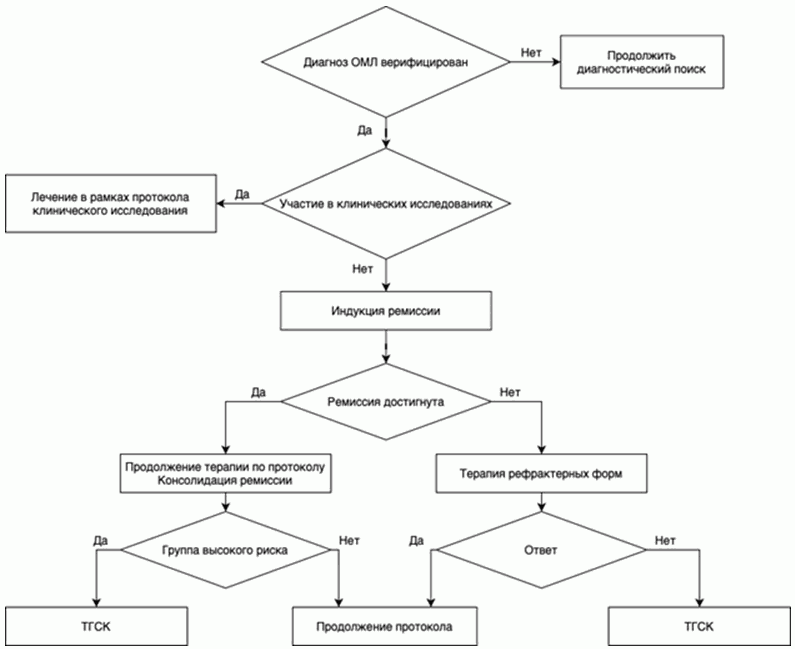
Приложение В
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТОВ
Острый миелоидный лейкоз - редкое злокачественное заболевание кроветворной ткани, характеризующаяся неконтролируемой пролиферацией, нарушением дифференцировки и накоплением в костном мозге и периферической крови незрелых гемопоэтических клеток
При развитии ОМЛ поражаются все органы и системы, т.к. заболевание носит генерализованный (распространенный) характер. В клинической картине заболевания преобладают синдромы, связанные с прогрессирующим нарастанием количества злокачественных клеток в костном мозге, а также в печени, селезенке, так же возможно поражение ЦНС и других органов и систем. Наиболее частое проявление заболевания:
1. Лихорадка.
Повышение температуры тела выше 38,0 °C может быть первым и единственным проявлением заболевания, в связи с наличием бластных (опухолевых) клеток, выделением их продуктов жизнедеятельности, а так же в связи с развитием инфекционного процесса
2. Инфекционный процесс (ангина, стоматит, пневмония и др.) развивается в связи с вытеснением бластными клетками клеток нормального кроветворения - лейкоцитов/нейтрофилов, защищающих в здоровом состоянии организм ребенка от бактериальной и грибковой инфекции
3. Геморрагический синдром (кровотечения, появления синяков) в следствии вытеснения бластными клетками из нормального кроветворения тромбоцитов (клеток ответственных за остановку кровотечения)
4. Анемический синдром (бледность, вялость, быстрая утомляемость, слабость), так же развивается из-за отсутствия эритроцитов (снижение гемоглобина) в костном мозге пациента с ОМЛ.
5. Боль в костях и других пораженных органах
6. Увеличение размеров печени и селезенки, появление желтухи
7. Поражение ЦНС может проявляться головной болью, рвотой, судорогами
Для установления диагноза необходимо выполнение большого количества исследований крови, пункции костного мозга и люмбальной пункции, рентгеновских и томографических исследований. Для проведения химиотерапии необходима постановка центрального венозного катетера (ЦВК), во избежание многочисленных уколов в периферические вены.
Все инвазивные процедуры (пункции, постановка ЦВК) выполняются под общей анестезией.
Лечение острого миелоидного лейкоза состоит в основном из двух этапов: интенсивная фаза терапии и проведение трансплантации гемопоэтических стволовых клеток. Во время интенсивной фазы химиотерапия проводится с небольшими интервалами, часто необходимо пребывание пациента в стационаре. Химиотерапия первой линии состоит из трех основных препаратов: цитозар, вепезид, даунорубицин (идарубицин или митроксантрон). Затем проводится несколько курсов высокодозной химиотерапии.
Побочные эффекты химиотерапии:
1. Выпадение волос
2. Тошнота и рвота
3. Снижение/изменение аппетита
4. Лихорадка
5. Развитие инфекционных очагов
6. Целью терапии является излечение болезни, предотвращение рецидивов и осложнений связанных как с проявлениями болезни так и с развитием индуцированной (вызванной химиотерапией) аплазии кроветворения. Суммарная длительность терапии составляет около 6 месяцев, без проведения ТГСК. Сокращение длительности терапии может привести к увеличению риска рецидива болезни. При терапии в соответствии с современными программами лечения вероятность выздоровления составляет около 70%.
Приложение Г
Приложение Г1
МОЛЕКУЛЯРНО-ГЕНЕТИЧЕСКАЯ КЛАССИФИКАЦИЯ ОМЛ
Таблица Г1.1. European Leukemia Net (ELN) молекулярно-генетическая классификация ОМЛ (2017г.) [25].
Категории риска
Молекулярно-генетические характеристики
Благоприятный прогноз
t(8;21)(q22;q22.1); RUNX1-RUNX1T1
inv(16)(p13.1q22) or t(16;16)(p13.1;q22); CBFB-MYH11
Мутации NPM1 без FLT3-ITD или с FLT3-ITD и низкой аллельной нагрузкой <*>
Биаллельная мутация CEBPA
Промежуточный прогноз
Мутации NPM1 и FLT3-ITD с высокой аллельной нагрузкой <**>
Дикий тип гена NPM1 без FLT3-ITD или с FLT3-ITD с низкой аллельной нагрузкой (при отсутствии цитогенетических критериев неблагоприятного прогноза)
t(9;11)(p21.3;q23.3); MLLT3-KMT2Ad
Цитогенетические аномалии, которые не относятся к категории благоприятного прогноза или неблагоприятного прогноза
Неблагоприятный
прогноз
t(6;9)(p23;q34.1); DEK-NUP214
t(v;11q23.3); перестройки KMT2A
t(9;22)(q34.1;q11.2); BCR-ABL1
inv(3)(q21.3q26.2) или t(3;3)(q21.3;q26.2); GATA2, MECOM(EVI1)
-5 or del(5q); -7; -17/abn(17p)
Комплексный кариотип
Моносомный кариотип
Дикий тип гена NPM1 и FLT3-ITD с высокой аллельной нагрузкой**
Мутации RUNX1 <***>
Мутации ASXL1 <***>
Мутации TP53
--------------------------------
<*> низкая аллельная нагрузка (0,5)
<**> высокая аллельная нагрузка (>= 0,5)
<***> если указанные мутации обнаруживают у пациентов с благоприятными цитогенетическими аномалиями, то их обнаружение не имеет значимости.
Приложение Г2
МОЛЕКУЛЯРНО-ГЕНЕТИЧЕСКИЕ ПРОГНОСТИЧЕСКИЕ
ФАКТОРЫ РИСКА ПРИ ОМЛ
Таблица Г2.1. Молекулярно-генетические и клинические признаки ОМЛ, разделяющие пациентов на благоприятную и неблагоприятную прогностические группы [25]
Цитогенетические маркеры
Молекулярные маркеры
Клинические факторы
Благоприятные прогностические факторы:
t(15;17), (t(8;21)(q22;q22); inv(16)(p13.1q22) или t(16;16)(p13.1;q22)
Мутированный CEBPA (биаллельная мутация),
мутированный NPM1 без FLT3-ITD при нормальном кариотипе
Негативные маркеры МОБ
Неблагоприятные прогностические факторы:
inv(3)(q21q26.2) или t(3;3)(q21;q26.2);
t(9;22),
t(6;9)(p23;q34);
t(v;11)(v;q23);
-5 или del(5q);
-7;
аберрации (17р);
комплексный кариотип, моносомный кариотип
Увеличена экспрессия Evi1;
MLL-реаранжировки;
FLT3-ITD-мутация;
DNMT3A-мутация;
С-KIT-мутация (для t(8;21); inv(16))
BAALC-экспрессия
ERG-экспрессия
MN1-экспрессия
WT1-полиморфизм
BCR-ABL-позитивность
Вторичный ОМЛ
Гиперлейкоцитоз (> 100 х 109/л для любого
M0-вариант по FAB)
Экспрессия CD34 на бластных клетках
Экстрамедуллярные поражения (особенно, кожа)
Отсутствие ремиссии после первого курса
Персистенция маркеров МОБ
