"Клинические рекомендации "Старческая астения"
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
СТАРЧЕСКАЯ АСТЕНИЯ
МКБ 10: R54
Год утверждения (частота пересмотра): 2018 (пересмотр каждые 3 года)
ID: КР613/1
URL
Профессиональные ассоциации
- Общероссийская общественная организация "Российская ассоциация геронтологов и гериатров"
Ключевые слова
- Пожилой и старческий возраст
- старческая астения
- преастения
- комплексная гериатрическая оценка
- о гериатрические синдромы
- функциональная активность
- полиморбидность, полипрагмазия
- мальнутриция
- падения
- когнитивные нарушения
- деменция
- депрессия
- делирий
- сенсорные дефициты
- снижение зрения
- снижение слуха
- недержание мочи
- снижение мобильности
- остро возникшие функциональные нарушения
- гериатрическое отделение
Список сокращений
АГ - артериальная гипертония
АД - артериальное давление
БФА - базовая функциональная активность
ВТЭО - венозные тромбоэмболические осложнения
ГС - гериатрический синдром
ДАТТ - двойная антитромбоцитарная терапия
иАПФ - ингибиторы ангиотензин - превращающего фермента
ИФА - инструментальная функциональная активность
КБТФФ - краткая батарея тестов физического функционирования
КГО - комплексная гериатрическая оценка
КК - клиренс креатинина
МНО - международное нормализованное отношение
НОАК - не-витамин K оральные антикоагулянты
НПВС - нестероидные противовоспалительные средства
НСИОЗС - неселективные ингибиторы обратного захвата серотонина
НФГ - нефракционированный гепарин
СА - старческая астения
СИОЗС - селективные ингибиторы обратного захвата серотонина
СКФ - скорость клубочковой фильтрации
ТЛТ - тромболитическая терапия
ТТГ - тиреотропный гормон
ФП - фибрилляция предсердий
ЭГДС - эзофагогастродуоденоскопия
25(OH)D - 25-гидроксивитамин D (кальцидиол)
CKD-EPI - уравнение для расчета скорости клубочковой фильтрации
FRAX - Fracture risk assessment tool - шкала оценки риска переломов
START - Screening Tool to Alert to Right Treatment (Скрининговые критерии для корректного назначения лекарственных препаратов пациентам 65 лет и старше)
STOPP - Screening Tool of Older Persons' Prescriptions (Скрининг препаратов, назначение которых нежелательно пациентам 65 лет и старше)
Термины и определения
Автономность - независимость от посторонней помощи и способность самостоятельно принимать решения.
Базовая функциональная активность - способность человека самостоятельно выполнять элементарные действия по самообслуживанию (персональная гигиена, прием пищи, одевание, прием ванны, посещение туалета, перемещение на небольшие расстояния, подъем по лестнице, контролирование мочеиспускания и дефекации).
Гериатрический синдром - многофакторное возраст-ассоциированное клиническое состояние, ухудшающее качество жизни, повышающее риск неблагоприятных исходов (смерти, зависимости от посторонней помощи, повторных госпитализаций, потребности в долгосрочном уходе) и функциональных нарушений. В отличие от традиционного клинического синдрома, гериатрический синдром не является проявлением патологии одного органа или системы организма, а отражает комплекс изменений в нескольких системах (рис. 1). Возникновение одного гериатрического синдрома повышает риск развития других гериатрических синдромов.
Рисунок 1. Схематичное изображение отличия понятий "синдром" и "гериатрический синдром" (не приводится)
К гериатрическим синдромам относятся
- Старческая астения
- Деменция
- Делирий
- Депрессия
- Синдром поведенческих и психический нарушений у пациентов с деменцией
- Остеопороз
- Саркопения
- Функциональные нарушения
- Снижение мобильности
- Нарушение равновесия
- Головокружение
- Ортостатический синдром (ортостатический гипотония, ортостатическая тахикардия с симптомами или без
- Снижение зрения
- Снижение слуха
- Недержание мочи/кала
- Констипационный синдром
- Недостаточность питания (мальнутриция)
- Обезвоживание
- Хронический болевой синдром
Делирий - состояние острой спутанности сознания.
Долгожители - лица в возрасте 90 лет и старше по классификации возрастных групп Всемирной организации здравоохранения 2012 г.
Инструментальная функциональная активность - способность человека самостоятельно выполнять действия по самообслуживанию, более сложные, чем относящиеся к категории базовой функциональной активности (пользование телефоном, покупки, приготовление пищи, работа по дому, пользование транспортом, стирка, уборка, прием лекарственных препаратов, контроль финансов).
Комплексная гериатрическая оценка - многомерный междисциплинарный диагностический процесс, включающий оценку физического и психоэмоционального статуса, функциональных возможностей и выявление социальных проблем пожилого человека с целью разработки плана лечения и наблюдения, направленного на восстановление или поддержание уровня функциональной активности пациента.
Остро возникшие функциональные нарушения - снижение уровня функциональной активности, которое развилось в течение менее 30 дней.
Преастения - состояние, предшествующее развитию синдрома старческой астении, характеризующееся наличием отдельных ее признаков, количественно не достаточных для постановки диагноза старческой астении.
Пожилой возраст - 60 - 74 года по классификации возрастных групп Всемирной организации здравоохранения 2012 г.
Полипрагмазия - одномоментное назначение пациенту 5 и более наименований лекарственных препаратов или свыше 10 наименований при курсовом лечении.
Полиморбидность (мультиморбидность) - наличие у одного пациента двух или более хронических заболеваний вне зависимости от активности каждого из них.
Саркопения - гериатрический синдром, характеризующийся возраст-ассоциированной прогрессирующей генерализованной потерей массы и силы скелетных мышц.
Старческая астения - гериатрический синдром, характеризующийся возраст-ассоциированным снижением физиологического резерва и функций многих систем организма, приводящий к повышенной уязвимости организма пожилого человека к воздействию эндо- и экзогенных факторов - и высокому риску развития неблагоприятных исходов для здоровья, потери автономности и смерти. Синдром старческой астении тесно связан с другими гериатрическими синдромами и с полиморбидностью, может быть потенциально обратим и влияет на тактику ведения пациента. Существуют две модели, описывающие старческую астению, - фенотипическая, включающая пять критериев (непреднамеренная потеря веса, низкая сила пожатия, повышенная утомляемость, снижение скорости ходьбы и низкий уровень физической активности), и модель накопления дефицитов, подразумевающая оценку от 40 до 70 дефицитов и расчет индекса старческой астении.
Старческий возраст - 75 - 89 лет по классификации возрастных групп Всемирной организации здравоохранения 2012 г.
Физическая активность - любое движение тела, производимое скелетными мышцами, которое требует расхода энергии.
1. Краткая информация
1.1 Определение
Старческая астения (СА) - ключевой гериатрический синдром (ГС), характеризующийся возраст-ассоциированным снижением физиологического резерва и функций многих систем организма, приводящий к повышенной уязвимости организма пожилого человека к воздействию эндо- и экзогенных факторов, с высоким риском развития неблагоприятных исходов для здоровья, потери автономности и смерти. Синдром СА тесно связан с другими ГС и с полиморбидностью, может быть потенциально обратим и влияет на тактику ведения пациента.
1.2 Этиология и патогенез
Концепция СА была предложена в начале 2000-х годов для характеристики состояния истощения внутренних резервов организма, позволяющая прогнозировать высокий риск смерти и других неблагоприятных исходов у людей пожилого и старческого возраста [1, 2]. Основой концепции является понимание неоднородности популяции людей пожилого и старческого возраста и того, что не только возраст и/или наличие хронических заболеваний определяют прогноз для жизни и здоровья пациента пожилого возраст и выбор оптимальной тактики его ведения. Развитие СА сопровождается снижением физической и функциональной активности, адаптационного и восстановительного резерва организма, повышает риск развития неблагоприятных исходов - госпитализаций в 1,2 - 1,8 раз, развития функциональных дефицитов в 1,6 - 2,0 раза, смерти в 1,8 - 2,3 раза, физических ограничений в 1,5 - 2,6 раз, падений и переломов в 1,2 - 2,8 раз [3].
К факторам риска развития СА помимо возраста относятся: низкий уровень физической активности, плохое питание, депрессия, полипрагмазия, социальные факторы (низкий уровень дохода, одинокое проживание, низкий уровень образования).
Не все, но большая часть пациентов с синдромом СА имеют несколько хронических заболеваний. Выявлены ассоциации СА с сердечно-сосудистыми заболеваниями - артериальной гипертонией, ишемической болезнью сердца, хронической сердечной недостаточностью, а также с сахарным диабетом, хронической болезнью почек, заболеваниями суставов и нижних отделов дыхательных путей, онкологическими заболеваниями [4].
Развитие СА происходит постепенно, однако снижение уровня функциональной активности у пациента с синдромом СА может произойти достаточно быстро. В стрессовой ситуации (инфекционный процесс, госпитализация, смена лекарственной терапии и др.) у таких пациентов высока вероятность появления или нарастания зависимости от посторонней помощи, выздоровление и восстановление происходит медленнее, чем у пациентов без СА, и нередко функциональная активность не возвращается к исходному уровню.
Развитию синдрома СА предшествует преастения, характеризующаяся наличием отдельных ее признаков, количественно не достаточных для установления диагноза СА.
Старческая астения считается потенциально обратимым состоянием, но чаще прогрессирует, чем регрессирует.
Синдром СА не является неотъемлемой частью процесса старения, а рассматривается как его неблагоприятный вариант. Старение считается результатом накопления молекулярных и клеточных повреждений, при котором происходит постепенное снижение физиологического резерва организма. Этот процесс значительно ускоряется при развитии СА. В результате, значительно повышается уязвимость пожилых людей к действию неблагоприятных факторов, в качестве которых может выступить, например, острое заболевание или травма, смена схемы лечения или оперативное вмешательство [5] (Рисунок 2).
Рисунок 2. Схема развития синдрома старческой астении (не приводится)
1.3 Эпидемиология
По данным зарубежных исследований распространенность СА среди проживающих дома людей 65 лет и старше в среднем составляет около 10,7%, преастении - 41,6% [6]. Распространенность СА увеличивается с возрастом, достигая среди лиц 85 лет и старше 26,1%. Синдром СА достоверно чаще диагностируется у женщин, чем у мужчин. В домах престарелых распространенность СА достигает 52,3% [7].
По данным российских исследований среди населения г. Санкт-Петербурга (Колпино) 65 лет и старше распространенность СА в зависимости от подхода к ее диагностике составляет от 21,1 до 43,9%, преастении - от 24,7 до 65,5% [8]. Среди пациентов поликлиник г. Москвы аналогичной возрастной категории распространенность СА составляет от 4,2 до 8,9%, преастении - от 45,8 до 61,3% [9].
1.4 Кодирование по МКБ 10
R54 - Старческий возраст без упоминания о психозе, старость без упоминания о психозе, старческая: астения, слабость.
1.5 Классификация
В зависимости от выраженности снижения функциональной активности, различают СА легкой, умеренной и тяжелой степени. Эволюция синдрома СА у пожилых пациентов и ее градация по степеням тяжести наглядно проиллюстрированы Клинической шкалой старческой астении (Приложение Г1).
1.6 Клиническая картина
Пациенты пожилого и старческого возраста могут иметь ряд неспецифических признаков и симптомов, указывающих на возможное наличие синдрома СА или повышенный риск его формирования (Таблица 1). Наиболее значимыми признаками СА являются непреднамеренное снижение веса на 4,5 кг и более за прошедший год, падения, недержание мочи, развитие делирия, деменция, зависимость от посторонней помощи, значительное ограничение мобильности [10].
Таблица 1 - Признаки и симптомы, указывающие на возможное наличие синдрома старческой астении или повышенный риск его формирования
Клинические признаки и симптомы
- непреднамеренная потеря веса <*>
(особенно >= 4,5 кг за прошедший год)
- недержание мочи <*>
- потеря аппетита
- потеря мышечной массы/силы (саркопения)
- остеопороз
- снижение зрения/слуха
- хроническая боль
- повторные вызовы скорой медицинской помощи/госпитализации
Психо-эмоциональные признаки и симптомы
- делирий <*>
- когнитивные нарушения/деменция <*>
- депрессия
- поведенческие нарушения
- нарушенный режим сон/бодрствование
Функциональные признаки и симптомы
- зависимость от посторонней помощи <*>
- значительное ограничение мобильности <*>
- недавнее(ие) падение(я) <*>, страх падений
- нарушение равновесия
- повышенная утомляемость
- снижение физической активности/выносливости
Лекарства и алкоголь
- наличие у пациента факторов <**>, предрасполагающих к развитию нежелательных лекарственных реакций <*>
- полипрагмазия
- увеличение потребления алкоголя
Социальные факторы
социальная изоляция
- изменение жизненных обстоятельств
- изменение в поддержке семьи/опекуна
- пребывание ухаживающего лица в состоянии стресса
--------------------------------
<*> Признаки, свидетельствующие о более высокой вероятности наличия у пациента синдрома старческой астении.
<**> К факторам, предрасполагающим к развитию нежелательных лекарственных реакций, относятся: наличие >= 4 хронических заболеваний, хроническая сердечная недостаточность, заболевания печени, полипрагмазия, анамнез нежелательных побочных реакций [11].
Симптомы, присущие СА, могут быть проявлениями не только ГС, но и хронических заболеваний. Непреднамеренная потеря веса, снижение мышечной силы и мобильности, снижение физической активности и повышенная утомляемость могут встречаться при многих хронических заболеваниях - онкологических, ревматологических, эндокринных заболеваниях, при сердечной и почечной недостаточности, некоторых неврологических заболеваниях (например, при болезни Паркинсона). Выявление у пациента СА не должно приводить к отказу от возможного диагностического поиска в отношении других, потенциально корригируемых заболеваний и синдромов, которые могут вносить свой вклад в существующую клиническую картину и функциональное состояние пациента.
2. Диагностика
Диагностика синдрома СА состоит из двух этапов:
1. скрининг старческой астении (выполняется любым медицинским работником, контактирующим с пациентом 60 лет и старше, в первую очередь - врачом общей практики, врачом терапевтом-участковым, семейным врачом);
2. комплексная гериатрическая оценка (выполняется врачом-гериатром, медицинской сестрой и другими участниками мультидисциплинарной команды).
Алгоритм диагностики синдрома старческой астении представлен в Приложении Б.
2.1 Скрининг старческой астении
Пациенты с синдромом СА могут предъявлять жалобы на повышенную утомляемость, снижение активности, нарастание затруднений при ходьбе, изменение походки, а также жалобы, обусловленные наличием хронических заболеваний и ГС. Нередко сами пожилые люди не предъявляют жалобы, считая слабость и медлительность закономерными проявлениями старения. Пациенты с когнитивными нарушениями или с депрессией могут не предъявлять жалоб или предъявлять их в минимальном количестве. За помощью к врачу могут обращаться родственники пациентов в связи с изменениями, происходящими с пожилым человеком.
Для СА характерно постепенное прогрессирование симптомов. Быстрое (дни, недели) снижение функциональной активности требует исключения других причин - декомпенсации хронических или присоединения острых заболеваний/состояний, а также развития осложнений медикаментозной терапии.
- Рекомендуется проводить скрининг синдрома старческой астении у пациентов 60 лет и старше, обратившихся за медицинской помощью в учреждения амбулаторного или стационарного типа, с использованием опросника "Возраст не помеха" (Приложение Г2) [1, 3, 5, 9, 12, 14, 15].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
Комментарии: Выявление синдрома СА определяет прогноз для здоровья и жизни пациента пожилого возраста, тактику его ведения, потребность в посторонней помощи и в уходе. Осуществление скрининга СА на уровне первичного звена здравоохранения доказало свою эффективность для предотвращения снижения функционального статуса пациентов пожилого и старческого возраста [12, 13]. При обращении пациентов 60 лет и старше за медицинской помощью следует активно выявлять признаки, указывающие на возможное наличие синдрома старческой астении или повышенный риск его формирования (Таблица 1). Использование коротких валидированных (в конкретной стране) опросников, направленных на выявление основных признаков СА и ключевых ГС, - практика выявления синдрома СА, доказавшая свою эффективность во многих странах [5, 12, 13]. В России разработан и валидирован опросник "Возраст не помеха" [9] (Приложение Г2).
- Пациентов с результатом 5 баллов и более по скрининговому опроснику "Возраст не помеха" рекомендовано направлять в гериатрический кабинет для выполнения комплексной гериатрической оценки и разработки индивидуального плана ведения [1, 3, 5, 9, 12, 14, 15].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- Пациентов с результатом 3 - 4 балла по скрининговому опроснику "Возраст не помеха" рекомендовано направлять в гериатрический кабинет для выполнения Краткой батареи тестов физического функционирования (Приложение Г3), и/или динамометрии (Приложение Г4) и теста Мини-ког (Приложение Г4) с целью уточнения гериатрического статуса и определения показаний для выполнения комплексной гериатрической оценки [1, 3, 5, 6, 9, 12, 14, 15, 16, 17, 18, 19].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- При выявлении гериатрических синдромов (нарушения зрения и/или слуха, недержание мочи и т.д.) у пациента с результатом 1 - 2 балла по шкале "Возраст не помеха" врачу, наблюдающему пациента, рекомендовано разрабатывать план диагностических мероприятий и проводить коррекцию выявленных гериатрических синдромов с целью профилактики развития синдрома старческой астении.
Уровень рекомендации GPP
Комментарии: При необходимости пациент направляется на консультации к врачам-специалистам (офтальмологу, сурдологу, неврологу, ортопеду, урологу, гинекологу и т.д.).
- Пациентам с высоковероятной старческой астенией рекомендовано выполнение комплексной гериатрической оценки перед проведением диагностических и иных мероприятий согласно клиническим рекомендациям по подозреваемому/ранее диагностированному заболеванию, если это заболевание/состояние не является острым и/или жизнеугрожающим [20, 21].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- При отсутствии возможности проведения комплексной гериатрической оценки мультидисциплинарной гериатрической командой рекомендовано, чтобы ведение пациента с синдромом старческой астении врачом-терапевтом участковым, семейным врачом и врачами-специалистами было основано на целостном подходе к оценке его потребностей при взаимодействии с врачом-гериатром.
Уровень рекомендации GPP
2.2 Комплексная гериатрическая оценка
Комплексная гериатрическая оценка (КГО) - многомерный междисциплинарный диагностический процесс, включающий оценку физического и психоэмоционального статуса, функциональных возможностей и социальных проблем пожилого человека, с целью разработки плана лечения и наблюдения, направленного на восстановление или поддержание уровня его функциональной активности [20, 21].
Основными задачами КГО являются:
1) определение основных проблем, ухудшающих функциональный статус и качество жизни пациента;
2) определение степени тяжести СА (Приложение Г1).
3) разработка плана мероприятий, направленных на разрешение/устранение этих проблем;
Комплексная гериатрическая оценка может проводиться амбулаторно в гериатрическом кабинете, стационарно в гериатрическом отделении, на дому у пациента. В проведении КГО участвует мультидисциплинарная команда, в состав которой входят: врач - гериатр, медицинская сестра, подготовленная для работы в гериатрии, специалист по социальной работе, инструктор-методист по лечебной физкультуре, другие специалисты (например, диетолог, логопед).
Набор шкал и тестов, проводимых в рамках КГО, может меняться в зависимости от места его проведения (домашний визит/амбулаторный прием/стационар) и состояния пациента. Проведение КГО предпочтительно в присутствии члена семьи/опекуна или человека, ухаживающего за пациентом с целью получения необходимых данных анамнеза, более достоверной оценки проблем и функциональных возможностей пациента, а также обсуждения дальнейшего плана ведения. Важно уточнить ожидания и предпочтения самого пациента и членов его семьи. Длительность КГО составляет 1,5 - 2 часа.
- Комплексную гериатрическую оценку рекомендуется проводить пациентам в стабильном состоянии, не имеющим острых заболеваний.
Уровень рекомендации GPP
- В амбулаторных условиях рекомендовано выполнение комплексной гериатрической оценки в гериатрическом кабинете/отделении с возможным разделением на несколько визитов.
Уровень рекомендации GPP
Комментарии: До осмотра врачом-гериатром, ряд тестов, измерений и оценок по шкалам проводится подготовленной медицинской сестрой. В виду достаточно большой продолжительности КГО и потенциальной возможности утомления пациента, визиты к медицинской сестре и к врачу-гериатру могут быть запланированы в разные дни с разумным интервалом (например, 2 - 3 дня).
- При госпитализации пациента в гериатрическое отделение комплексную гериатрическую оценку рекомендуется проводить однократно. Если комплексная гериатрическая оценка проводится в период госпитализации по поводу острого/обострения хронического заболевания, ее следует выполнять после стабилизации состояния перед выпиской пациента.
Уровень рекомендации GPP
Комментарии: при необходимости отдельные тесты и шкалы могут быть выполнены повторно в период госпитализации и/или перед выпиской.
- При проведении КГО тесты для оценки когнитивных функций рекомендовано выполнять в первую очередь, так как утомление пациента может повлиять на их результаты.
Уровень рекомендации GPP
- В период госпитализации в любое отделение у пациентов с синдромом старческой астении рекомендовано ежедневно оценивать наличие симптомов делирия (Приложение Г6).
Уровень рекомендации GPP
- При проведении комплексной гериатрической оценки рекомендовано оценивать следующие домены:
- физическое здоровье,
- функциональный статус,
- когнитивные функции,
- эмоциональное состояния,
- социальный статус и оценку потребности в социальной помощи,
- а также учитывать результаты и выполнять комплекс лабораторных и инструментальных исследований.
Уровень рекомендации GPP
2.3.1 Домен физического здоровья
- Рекомендовано при выполнении комплексной гериатрической оценки обращать внимание на внешний вид пациента, его поведение, позу, мимику, походку.
Уровень рекомендации GPP
Комментарии: То, как пациент входит в помещение, использует ли вспомогательные средства при ходьбе и правильно ли они подобраны, может ли пациент сам раздеться, особенности его внешнего вида (ухоженность, чистота одежды, опрятность, запах и др.) могут предоставить важную информацию о функциональном и когнитивном статусе, а также о социальных проблемах.
- При проведении комплексной гериатрической оценки рекомендовано проводить тщательный сбор жалоб и анамнеза с целью активного выявления симптомов и признаков старческой астении, оценки их давности и развития в динамике, прямых и косвенных признаков снижения автономности, обращая особое внимание на:
- снижение массы тела;
- повторные падения;
- нарушения ходьбы;
- уменьшение физической активности (пожилой человек стал меньше двигаться, реже выходить из дома, перестал совершать прогулки и т.д.);
- отказ от еды;
- появление неопрятности в одежде;
- снижение способности к самообслуживанию.
Уровень рекомендации GPP
- При проведении комплексной гериатрической оценки рекомендован тщательный сбор и анализ лекарственного анамнеза с целью выявления полипрагмазии и нерационального назначения лекарственных средств с использованием STOPP/START - критериев, представленным в Методических рекомендациях МР103 "Фармакотерапия у лиц пожилого и старческого возраста" [11, 20, 22, 23].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
Комментарии: тщательный анализ лекарственного анамнеза и выявление полипрагмазии необходимы для всех пациентов пожилого и старческого возраста и особенно важен у пациентов с высоко вероятной СА. У пациентов пожилого и старческого возраста значительно повышается риск нежелательных лекарственных реакций. Наличие полиморбидности, наблюдение у разных специалистов приводит к полипрагмазии. Полипрагмазия ассоциирована с повышением риска неблагоприятных исходов (прогрессирование СА, когнитивных нарушений, падения, зависимость от посторонней помощи, смерть) [11, 22, 23].
- Необходимо выяснить перечень реально принимаемых лекарственных препаратов (наименование, доза, кратность, путь введения, длительность приема), включая препараты безрецептурного отпуска, средства на основе трав и биологически активные добавки. При возможности попросить пациента (родственников/опекунов/ухаживающих лиц) показать принимаемые лекарственные препараты, попросить пациента принести на визит все средства, которые он принимает.
- обязательно оценить возможность пациента самостоятельно принимать лекарственные препараты, уделяя внимание состоянию когнитивных функций, сохранности функций кисти, остроты зрения и мотивации.
- Настоятельно рекомендовано измерять вес и рост пациента во время проведения комплексной гериатрической оценки, а также рассчитывать индекс массы тела. В виду важности динамики массы тела для диагностики и оценки синдрома старческой астении ее измерение должно выполняться во время каждого визита пациента [6].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
Комментарии: Непреднамеренное снижение массы тела является важным признаком одним из важнейших клинических проявлений СА и недостаточности питания (синдрома мальнутриции) в пожилом возрасте [1 - 6]. Снижение роста может рассматриваться как признак остеопороза и/или компрессионных переломов тел позвонков. Клинические признаки остеопороза: уменьшение роста на 2 см и более за 1 - 3 года или на 4 см и более по сравнению с возрастом в 25 лет, выраженный грудной кифоз, уменьшение расстояния между нижними ребрами и крылом подвздошной кости до ширины 2 пальцев и менее. При снижении роста на 2 см и более за 1 - 3 года или на 4 см и более за жизнь необходимо заподозрить компрессионный(ые) перелом(ы) тела позвонка.
- Рекомендован тщательный осмотр кожных покровов пациентов пожилого и старческого возраста.
Уровень рекомендации GPP
Комментарии: следует обращать внимание на признаки ксероза, микоза, опрелостей, пролежней, злокачественных образований кожи. Наличие гематом может свидетельствовать о падениях или жестоком обращении с пожилым человеком.
- Настоятельно рекомендовано выполнять осмотр ротовой полости и оценивать наличие/состояние зубов.
Уровень рекомендации GPP
Комментарии: проблемы ротовой полости могут быть потенциально устранимыми причинами синдромов мальнутриции и снижения массы тела. Необходимо оценивать наличие зубов, признаки ксеростомии, парадонтоза, злокачественных образований полости рта. Если пациент носит протезы, рекомендуется провести осмотр ротовой полости без протезов и уточнить, есть ли неприятные ощущения при их использовании, болезненность, неполное прилегание, трудности при пережевывании пищи. При необходимости следует направить пациента к врачу-стоматологу.
- При обследовании сердечно-сосудистой системы во время выполнения комплексной гериатрической оценки рекомендовано:
- проводить аускультацию сонных артерий и сердца и обращать внимание на наличие систолического шума над сонными артериями (признак стеноза сонных артерий) и над аортальным клапаном (признак стеноза аортального клапана);
- во время первого КГО измерять АД на обеих руках для выявления различий и использовать руку с более высоким уровнем САД для дальнейших измерений;
- измерять АД не менее трех раз в положении лежа и рассчитывать среднее значение 2 последних измерений;
- проводить ортостатическую пробу для выявления ортостатической гипотонии (после не менее 7-минутного отдыха в горизонтальном положении измерить АД (3 раза с интервалом 1 минута) и ЧСС, попросить пациента перейти в вертикальное (при невозможности - сидячее) положении и измерить АД и ЧСС через 1, 2 и 3 минуты, отметить наличие симптомов. Ортостатическая гипотония - при переходе в вертикальное положение снижение САД на 20 мм рт. ст. и более и/или ДАД на 10 мм рт. ст. и более);
- измерять ЧСС;
- обращать внимание на наличие брадикардии и нарушений ритма сердца;
- оценивать пульсацию артерий нижних конечностей (признак атеросклероза артерий нижних конечностей).
Уровень рекомендации GPP
Комментарии: Оценка состояния сердечно-сосудистой системы должна проводиться всем пациентам пожилого и старческого возраста и особенно важна при подозрении на СА. Патология сердечно-сосудистой системы может быть как причиной других ГС (падения, когнитивные нарушения), так и проявлением хронических заболеваний, влияющих на функциональный статус пациента и прогрессирование старческой астении. Для ортостатической гипотонии доказана связь с неблагоприятным прогнозом.
- Рекомендовано тщательное физическое исследование суставов с оценкой объема движения, болезненности и крепитации при движении, наличия деформации. Особое внимание рекомендовано обращать на состояние и функционирование кисти.
Уровень рекомендации GPP
Комментарии: Оценка состояния суставов должна проводиться всем пациентам пожилого и старческого возраста и особенно важна при подозрении на СА. Патология суставов может быть причиной хронического болевого синдрома, приводить к снижению мобильности и повышению риска падений. Функциональные возможности кисти значительно влияют на возможности пациента в самообслуживании. Помимо осмотра и оценки объема движений кисти следует уточнять, может ли пациент мыть и сушить волосы, вставить ключ в замочную скважину и повернуть, надеть свитер, резать ножом продукты.
- При проведении комплексной гериатрической оценки рекомендовано оценивать 10-летний риск остеопоротических переломов с использованием инструмента FRAX [24].
Уровень рекомендации GPP
Комментарии: инструмент  разработан Всемирной организацией здравоохранения для оценки 10-летнего риска остеопоротических переломов и основан на индивидуальной для каждого человека модели, включающей клинические факторы риска и минеральную плотность костной ткани в шейке бедра. Модели
разработан Всемирной организацией здравоохранения для оценки 10-летнего риска остеопоротических переломов и основан на индивидуальной для каждого человека модели, включающей клинические факторы риска и минеральную плотность костной ткани в шейке бедра. Модели  разработаны на основе результатов популяционных исследований, проведенных в Европе, Северной Америке, Азии и Австралии. Инструмент
разработаны на основе результатов популяционных исследований, проведенных в Европе, Северной Америке, Азии и Австралии. Инструмент  компьютеризирован и представлен на сайте www.sheffield.ac.uk (http://www.sheffield.ac.uk) для общемирового использования в версиях, адаптированной для каждой страны. Ссылка на версию для Российской Федерации https://www.sheffield.ac.uk/FRAX/tool.aspx?lang=rs (https://www.sheffield.ac.uk/FRAX/tool.aspx?lang=rs)
компьютеризирован и представлен на сайте www.sheffield.ac.uk (http://www.sheffield.ac.uk) для общемирового использования в версиях, адаптированной для каждой страны. Ссылка на версию для Российской Федерации https://www.sheffield.ac.uk/FRAX/tool.aspx?lang=rs (https://www.sheffield.ac.uk/FRAX/tool.aspx?lang=rs)
- При проведении комплексной гериатрической оценки рекомендовано оценивать состояние зрения (Приложение Г8, Приложение Г9) и слуха (аудиометрия) с целью выявления сенсорных дефицитов.
Уровень рекомендации GPP
Комментарии: Сенсорные нарушения (снижение зрения и слуха) затрудняют выполнение повседневных задач, повышают риск когнитивных нарушений, депрессии, падений, социальной изоляции, ухудшают прогноз для жизни пожилых людей. При выявлении снижения слуха пациента рекомендуется направить на аудиометрию.
- Рекомендовано обращать внимание на наличие атаксии, постуральной неустойчивости, тремора, ригидности мышц, которые могут указывать на наличие заболеваний нервной системы.
Уровень рекомендации GPP
Комментарии: Оценка состояния нервной системы должна проводиться всем пациентам пожилого и старческого возраста и особенно важна при подозрении на СА, поскольку выявляемые изменения могут быть причиной ГС (падения, когнитивные нарушения), способствующих формированию прогрессированию старческой астении.
- При проведении комплексной гериатрической оценки рекомендовано оценивать статус питания по краткой шкале оценки питания (Приложение Г10) с целью выявления синдрома мальнутриции [25, 26].
Уровень рекомендации GPP
1.2.2 Домен функционального статуса
- При проведении КГО рекомендовано оценивать функциональный статус пациента на основании оценки базовой (шкала Бартел, Приложение Г11) [31] и инструментальной (шкала Лоутона, Приложение Г12) [32] функциональной активности, мобильности пациента и мышечной силы с использованием краткой батареи тестов физического функционирования (Приложения Г3) [14], теста "Встань и иди" (Приложение Г13) [33] и кистевой динамометрии [15, 20, 21].
Уровень рекомендации GPP
Комментарии: Формирование зависимости от посторонней помощи является более сильным предиктором смертности и имеет большее значение для оценки прогноза для жизни и здоровья пациента, чем даже наличие конкретных заболеваний. Зависимость от посторонней помощи в повседневной жизни требует организации ухода за пациентом. Снижение мобильности является предиктором зависимости, инвалидизации, когнитивного снижения, падений, госпитализаций, а также общей смертности [27 - 30]. Мышечная слабость является одним из ключевых компонентов синдрома СА и ассоциируется с ней сильнее, чем с хронологическим возрастом [15].
- Рекомендовано оценивать риск падений по шкале Морсе (Приложение 14) [34] или на основании результатов краткой батареи тестов физического функционирования (Приложение Г3) и теста "Встань и иди" Приложение Г13) [35, 36, 37],
Уровень рекомендации GPP
- При проведении комплексной гериатрической оценки рекомендовано оценивать влияние существующих заболеваний на общее состояние и функциональную активность пациента с целью выявления приоритетных целей лечения для сохранения автономности пациента.
Уровень рекомендации GPP
2.2.3 Домен когнитивного статуса
- Рекомендовано при выполнении КГО оценивать когнитивные функции пациента с использованием Краткой шкалы оценки психического статуса (Приложение Г15) [38], теста рисования часов (Приложение Г16) [39], Монреальской шкалы оценки когнитивных функций (включает тест рисования часов) (Приложение Г17) [40], батареи лобных тестов (Приложение Г18) [41].
Уровень рекомендации GPP
Комментарии: Оценка когнитивных функций может значительно варьировать от простых скрининговых тестов, которые могут быть выполнены предварительно проинструктированной медицинской сестрой, до подробного нейропсихологического тестирования, проводимого врачами-специалистами или нейропсихологами в кабинетах нарушения памяти.
2.3.4 Домен эмоционального статуса
- При выполнении комплексной гериатрической оценки рекомендовано выполнять скрининг депрессии [42, 43, 44, 45] с использованием гериатрической шкалы депрессии (Приложение Г19) [46] и шкалы оценки здоровья (Приложение Г20) [47].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
Комментарии: депрессия снижает качество жизни и функциональную активность пожилых пациентов, повышает риск смерти [42 - 45]. Для скрининга депрессии у пациентов пожилого и старческого возраста рекомендуется использование Гериатрической шкалы депрессии (Приложение Г19) [49] и Шкала оценки здоровья (Приложение 20) [57]. Для выявления депрессии у пациентов с умеренной или тяжелой деменцией рекомендовано использовать Корнельскую шкалу депрессии (Приложение Г21) [48]. При выявлении признаков депрессии у пациентов пожилого и старческого возраста следует выяснить наличие суицидальных мыслей и планов. Ведение пациентов с явной депрессией, особенно при наличии суицидальных мыслей, осуществляется совместно с врачом-психиатром.
2.2.5 Домен социального статуса
- При проведении комплексной гериатрической оценки рекомендовано оценивать социальный статус пациента со старческой астенией, его жилищные условия, определять потребность в социально-бытовой помощи и долговременном уходе (Приложение Г22). При уровне потребности в социально-бытовой помощи и долговременном уходе 2 и выше информацию о пациенте следует передать в социальную службу.
Уровень рекомендации GPP
Комментарии: Индивидуальный план ведения пациента, разрабатываемый на основании КГО, направлен, на планирование долговременной помощи и ухода за пациентом со старческой астенией при тесном взаимодействия и медицинских и социальных служб. Социальный статус пациента частично оценивают все участники гериатрической команды, но наиболее полную оценку проводит специалист по социальной работе. При проведении КГО уточняют данные об уровне образования, профессии, семейном статусе пациента, с кем проживает пациент, к кому обращается за помощью в случае необходимости, оценивают безопасность быта, выявляют признаки пренебрежения, самопренебрежения и жестокого обращения с пожилым человеком [49, 50].
2.2.6 Лабораторные и инструментальные исследования
- Всем пациентам с высоко вероятной старческой астенией при выполнении комплексной гериатрической оценки рекомендовано проведение комплекса лабораторных и инструментальных исследований с целью диагностики состояний, потенциально влияющих на течение старческой астении и/или имеющих сходные клинические проявления (анемии, сердечной недостаточности, сахарного диабета, хроническая болезнь почек, синдром мальнутриции, нарушение функции печени и щитовидной железы, электролитные нарушения).
Уровень рекомендации GPP
Комментарии: Перечисленные состояния ассоциированы с высоким риском развития и прогрессирования синдрома СА и других гериатрических синдромов, их коррекция потенциально может улучшить течение СА. Выполнение части обследования до направления пациента на консультацию к врачу-гериатру позволит сократить количество визитов ослабленного пациента с СА в медицинское учреждение, и будет способствовать более быстрому и качественному выполнению КГО и разработке индивидуального плана ведения.
- Всем пациентам пожилого и старческого возраста, особенно с высоко вероятной старческой астенией, рекомендовано определение креатинина сыворотки с расчетом СКФ по формуле CKD-EPI для оценки функционального состояния почек и выбора режима дозирования лекарственных средств [51].
Уровень рекомендации GPP
Комментарии: кроме расчета СКФ по формуле CKD-EPI целесообразно рассчитывать клиренс креатинина по формуле Кокрофта-Голта, поскольку в инструкциях по использованию многих лекарственных средств этот показатель используется для коррекции дозы.
- При проведении комплексной гериатрической оценки рекомендовано выполнять общий анализ крови и оценивать наличие анемии (по уровню гемоглобина) в виду ее высокой распространенности у пациентов со старческой астенией, тесной ассоциации с другими гериатрическими синдромами и высокого значения для прогноза течения старческой астении и жизни пациента [52, 53, 54].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
Комментарии: анемия - часто встречающееся состояние у людей пожилого и старческого возраста, ассоциированное с повышенным риском развития СА [52б 53, 54]. Анемия даже легкой степени влияет на увеличение риска смерти, повышает заболеваемость, снижает качество жизни, связана с развитием депрессии, делирия у госпитализированных больных, ухудшением функционального статуса, когнитивными нарушениями. Анемия способствует прогрессированию синдрома СА [52 - 54].
- При проведении комплексной гериатрической оценки рекомендовано оценивать функцию щитовидной железы (исследование концентрации ТТГ в сыворотке) в виду высокой распространенности дисфункции щитовидной железы у пациентов со старческой астенией и ее тесной ассоциации с другими гериатрическими синдромами и прогнозом течения старческой астении [55 - 56].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- При проведении комплексной гериатрической оценки рекомендовано оценивать уровень общего белка и альбумина сыворотки с целью выявления мальнутриции [57, 58].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
Комментарии: снижение концентрации общего белка и альбумина сыворотки у пациентов с синдромом СА является признаком белково-энергетической недостаточности и мальнутриции. Низкий уровень общего белка и альбумина сыворотки тесно связаны с прогнозом жизни пациента с СА.
- Пациентам со старческой астенией, установленной в результате комплексной гериатрической оценки, рекомендовано исследование уровня витамина 25(OH)D3 сыворотки [59].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
Комментарии: уровень витамина 25(OH)D3 сыворотки является сильным независимым прогностическим маркером течения и исходов синдрома СА.
2.2.7 Индивидуальный план ведения пациента со старческой астенией
- На основании комплексной гериатрической оценки врач-гериатр разрабатывает индивидуальный план ведения пациента со старческой астенией, в который рекомендовано включение рекомендаций по следующим позициям:
- физическая активность,
- питание,
- когнитивный тренинг,
- дополнительные лабораторные и инструментальные обследования, консультации специалистов в соответствии с выявленными гериатрическими синдромами и состояниями, оказывающим влияние на течение старческой астении,
- коррекция выявленных гериатрических синдромов и цель-ориентированное лечение имеющихся у пациента хронических заболеваний. В качестве консультантов при необходимости с целью динамического наблюдения за пациентом в состав мультидисциплинарной команды могут быть привлечены врачи неврологи, кардиологи, эндокринологи, клинические фармакологи, ревматологи, урологи, акушеры-гинекологи, оторинолярингологи, сурдологи, офтальмологи, травматологи-ортопеды, врачи по лечебной физкультуре и специалисты по медицинской реабилитации и др.,
- оптимизация лекарственной терапии с учетом STOPP/START-критериев с консультацией клинического фармаколога при необходимости, а также при необходимости - по помощи в приеме лекарств (помощь в приобретении лекарств, использование таблетниц, непосредственный контроль приема лекарств и т.д.),
- использование средств и методов, адаптирующих окружающую среду к функциональным возможностям пациента и/или функциональные возможности пациента к окружающей среде (средства передвижения, трость, ходунки, протезирование и ортезирование суставов, очки, слуховой аппарат и др.),
- организация безопасного быта,
- направление для реабилитационных мероприятий,
- уровень потребности в социально-бытовой помощи и долговременном уходе, который может быть предоставлен социальной службами,
- а также в зависимости от ситуации может быть оценена потребность в медицинском патронаже и паллиативной помощи.
Уровень рекомендации GPP
- Рекомендовано при возможности проводить обсуждение индивидуального плана ведения с пациентом и/или родственниками/опекунами для обеспечения соответствия плана целям и приоритетам пациента и обеспечения участия семьи/опекунов в его реализации [20, 21].
Уровень рекомендации GPP
- Рекомендуется индивидуальный план ведения пациента со старческой астенией передать врачу, непосредственно наблюдающему пациента (врачу-терапевту участковому, врачу общей практики, семейному врачу), с целью обеспечения совместного преемственного долгосрочного наблюдения.
Уровень рекомендации GPP
Комментарии: индивидуальный план ведения пациента со старческой астенией выполняется врачом, непосредственно наблюдающим пациента, совместно с врачом-гериатром. Индивидуальный план ведения пациента может быть пересмотрен по результатам мониторирования функционального статуса пациента.
- Плановое повторное проведение комплексной гериатрической оценки пациента со старческой астенией рекомендовано не реже 1 раза в 12 месяцев.
Уровень рекомендации GPP
- Внеплановое повторное проведение комплексной гериатрической оценки рекомендовано при возникновении ситуаций, значимо влияющих на функциональное состояние пациента (например, переломы, острое нарушение мозгового кровообращения, онкологическое заболевание, острое заболевание с длительным периодом реконвалесценции (пневмония), хирургическое лечение).
Уровень рекомендации GPP
- Рекомендовано выполнение комплексной гериатрической оценки перед выполнением плановых хирургических вмешательств с целью определения возможных изменений функционального статуса пациента и его потребностей в посторонней помощи и уходе, а также планирования объема реабилитационных мероприятий [60, 61].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
2.3 Дополнительные исследования, направленные на выявление других гериатрических синдромов и факторов, потенциальной влияющих на формирование и прогрессирование старческой астении
- У пациентов с высоко вероятной старческой астенией рекомендовано проводить оценку состояния ранее диагностированных хронических заболеваний, а также дифференциальную диагностику между старческой астенией и заболеваниями со сходными клиническими проявлениями.
Уровень рекомендации GPP
- У пациентов с установленной старческой астенией при диагностике или оценке течения хронического заболевания рекомендовано определять объем обследования с учетом результатов комплексной гериатрической оценки, клинического суждения врача, ожидаемой продолжительности жизни пациента и персонализированных целей его лечения.
Уровень рекомендации GPP
Комментарии: при принятии решения о проведении диагностического поиска или обследования в связи с хроническим заболеванием следует учитывать вклад данного состояния/заболевания в прогрессирование синдрома СА, принимать во внимание переносимость и потенциальные риски, связанные с выполнением обследования, и влияние результатов обследования на дальнейшую тактику ведения пациента в контексте сохранения функциональной активности и качества жизни. Объем диагностических мероприятий у пациентов со старческой астенией может быть неполным относительно клинических рекомендаций по данному состоянию.
- В виду тесной взаимосвязи течения старческой астении с другими гериатрическими синдромами и хроническими заболеваниями, у пациентов с высоко вероятной старческой астенией рекомендовано выявлять потенциально коррегируемые заболевания/состояния и гериатрические синдромы, потенциально влияющие на скорость утраты автономности и снижение качества жизни пациента пожилого и старческого возраста.
Уровень рекомендации GPP
- При выявлении синдрома падений рекомендовано выполнение исследований, направленных на выявление причин падений, связанных с транзиторной гипоперфузией головного мозга (гемодинамически значимые стенозы сонных артерий, стеноз аортального клапана, гемодинамически значимые нарушений сердечного ритма и проводимости), остеопорозом и патологией костно-мышечной системы, патологией центральной и периферической нервной системы, при необходимости прибегая к консультациям профильных специалистов.
Уровень рекомендации GPP
- При выявлении когнитивных нарушений при проведении комплексной гериатрической оценки рекомендовано выполнение исследований, направленных на выявление хронической сосудистой мозговой недостаточности и/или перенесенных нарушений мозгового кровообращения, атрофических процессов в головном мозге (включая определение объема гиппокампа), опухолей/метастазов головного мозга, нормотензивной гидроцефалии, а также консультация врача-невролога для расширенного нейропсихологического тестирования с целью уточнения характера и степени тяжести когнитивных расстройств и подбора специфической терапии.
Уровень рекомендации GPP
- При выявлении когнитивных нарушений при проведении комплексной гериатрической оценки рекомендовано исследование в сыворотке уровня витамина B12 [62].
Уровень убедительности рекомендации B (уровень достоверности доказательств 2)
- При выявлении депрессии при проведении комплексной гериатрической оценки рекомендована консультация психолога/врача-психотерапевта/врача-психиатра с целью уточнения диагноза и подбора терапии.
Уровень рекомендации GPP
- При выявлении синдрома недержания мочи рекомендовано обследование для исключения мочевой инфекции, консультация врача-уролога (для женщин - врача-уролога и врача-акушера-гинеколога) для решения вопроса о дальнейшем обследовании и тактике лечения.
Уровень рекомендации GPP
- При выявлении синдрома мальнутриции рекомендовано
- тщательная оценка состояния ротовой полости при необходимости с направлением на консультацию и лечение к врачу-стоматологу (лечение зубов, подбор протезов и т.д.);
- проведение обследования с целью исключения заболеваний пищевода, желудка, 12-перстной кишки при необходимости с использованием менее инвазивных методов исследования (например, рентгеноскопии пищевода и желудка с бариевой смесью вместо ЭГДС);
- при необходимости - консультация врача-диетолога, организация социально помощи (покупка продуктов, приготовление пищи, кормление).
Уровень рекомендации GPP
- При выявлении хронического болевого синдрома рекомендовано:
- оценивать интенсивность боли по ВАШ (0 - нет боли, 10 - максимальная боль) (Приложение Г23) [63 - 67];
- оценивать нейропатическоий компонента боли, о наличии которого судят по паттернам болевого синдрома (электричество, жжение, парестезии, онемение) и/или тесту касания (Ipswich touch test, если при прикосновении к I, III, V пальцам на ногах с двух сторон отсутствует чувствительности более, чем в 2 местах, имеется высокая вероятность нейропатии);
- для выявления боли и оценки ее интенсивности у пациентов с деменцией рекомендуется использовать шкалу PAINAD (Приложение Г24) [68].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- При костно-мышечных и суставных болях рекомендовано проводить дифференциальный диагноз остеоартроза с ревматоидным артритом, анкилозирующим спондилитом, ревматической полимиалгией и микрокристаллическими артропатиями (в том числе, подагрой), паранеопластической артропатией согласно действующим клиническим рекомендациям (или действующим клиническим рекомендациям Ассоциации ревматологов России) [69]. (http://действующим).
Уровень рекомендации GPP
- При развитии делирия рекомендовано провести тщательный анализ клинической ситуации и причин его возникновения (боль, запор, острая задержка мочи, кровотечение, острое инфекционное заболевание, острое почечное повреждение, острое нарушение мозгового кровообращения и т.д.).
Уровень рекомендации GPP
- При остро возникших функциональных нарушениях рекомендовано провести тщательный анализ клинической и социальной ситуации, исключить острые/обострение хронических заболеваний, переломы бедренной кости, грудного/поясничного отдела позвоночника, депрессию.
Уровень рекомендации GPP
(http://действующим)
3. Лечение
3.1 Основные принципы оказания помощи пациентам с синдромом СА
Основными принципами оказания помощи пациентам с синдром СА являются:
1. Сохранение и поддержание автономности и улучшение качества жизни
2. Цель - ориентированный подход
3. Пациент - ориентированный подход и индивидуальный подход к выбору тактики ведения
4. Активное выявление потребности в гериатрической помощи
5. Преодоление барьеров общения с пациентом
6. Междисциплинарное взаимодействие и работа в гериатрической команде
7. Взаимодействие с семьей, лицами, осуществляющими уход, опекунами
8. Преемственность ведения пациента между разными медицинскими и социальными учреждениями с акцентом на долговременную помощь и обеспечение межведомственного взаимодействия (здравоохранение и социальная помощь)
Сохранение и поддержание автономности и улучшение качества жизни. Наиболее важной специфической целью лечения пациентов пожилого и старческого возраста независимо от наличия синдрома СА является поддержание и, по возможности, улучшение их функционального статуса с сохранением автономности в течение как можно более длительного времени путем надежного и безопасного контроля имеющихся заболеваний, профилактики прогрессирования существующих и появления новых ГС.
Цель - ориентированный подход. Выявление СА у пациента подразумевает более низкую ожидаемую продолжительность жизни. Именно эта группа пациентов может получить максимальную выгоду от проведения КГО и применения целостного гериатрического подхода. Диагностика СА может повлечь за собой необходимость коррекции целей оказания помощи пациенту и тактики лечения.
Наличие множества заболеваний и ГС у ослабленных и зависимых пациентов с синдромом СА не позволяет одновременно проводить их диагностику и коррекцию в полном объеме. Выбор приоритетного направления лечения в данный момент должен основываться на результатах КГО с учетом следующей последовательности:
1. Лечение потенциально жизнеугрожающих заболеваний и состояний
2. Коррекция заболеваний и ГС, ухудшающих функциональную активность и влияющих на качество жизни в данный момент
3. Коррекция заболеваний и ГС, ухудшающих функциональную активность и влияющих на качество жизни в долгосрочной перспективе с учетом ожидаемой продолжительности жизни пациента.
При выборе метода лечения следует учитывать:
- подтверждение его эффективности в клинических исследованиях по данному заболеванию,
- в какой популяции его эффективность продемонстрирована,
- в каких дозах и как долго использовались назначаемые препараты.
Пациент - ориентированный подход и индивидуальный подход к выбору тактики ведения. общая система оказания медицинской помощи направлена преимущественно на лечение конкретного заболевания. Такой "болезнь-ориентированный подход" не оптимален, а иногда даже вреден [70, 71], прежде всего в виду того, что клинические доказательства для рекомендаций по ведению конкретного состояния/заболевания базируются на данных исследований, полученных у пациентов более молодого возраста, с низким уровнем коморбидности, которые принимают значительно меньшее число лекарственных препаратов, чем пациенты пожилого и старческого возраста с большим числом хронических заболеваний или пациенты с СА. Пациент-ориентированный подход учитывает не сумму хронических заболеваний у пациента пожилого или старческого возраста, а его функциональную и когнитивную сохранность, зависимость от посторонней помощи, качество жизни. Такой подход при решении вопроса о назначении лечения учитывает предпочтения, приоритеты и жизненные ориентиры пациента.
При составлении индивидуального плана ведения пациента с синдромом СА важно оценить, насколько положения существующих клинических рекомендаций по тем или иным нозологиям применимы для данного пациента с учетом выявленных ГС, результатов оценки функционального статуса, когнитивных и эмоциональных нарушений, а также социальных проблем и ожидаемой продолжительности жизни. Ведение пациентов с синдромом СА требует особенно тщательного взвешивания риска и пользы от всех лечебных и диагностических процедур, так как агрессивное лечение хронических заболеваний, частые госпитализации, избыточное лечение в ситуациях, не угрожающих жизни, могут привести к превышению риска над пользой таких мероприятий и к снижению качества жизни пациента.
Активное выявление потребности в гериатрической помощи. Необходимо активное выявление потребности в гериатрической помощи среди пациентов, обращающихся за медицинской помощью, поскольку сами пожилые люди могут не предъявлять жалобы, обусловленные наличием СА или других ГС (падений, недержания мочи, депрессии, когнитивных нарушений).
Преодоление барьеров общения с пациентом. Важным профессиональным навыком врача-гериатра и других участников гериатрической команды является умение преодолевать барьеры при общении с пациентами пожилого и старческого возраста. Снижение слуха, замедление речи, движений, ухудшение когнитивных функций и наличие многих заболеваний - все это требует терпения и умения пользоваться невербальными техниками и специальными приборами при общении.
Междисциплинарное взаимодействие и работа в гериатрической команде. Наличие у пациентов с синдромом СА множества других ГС, а также полиморбидности, требует участия специалистов разного профиля при их ведении. Важно обеспечить согласованность в работе всех членов команды - врачей, медицинских сестер, специалистов по социальной работе, специалистов по уходу. Каждый из участников междисциплинарной команды вносит свой вклад в оценку состояния и потребностей пациента, что позволяет принять наиболее оптимальное решение о тактике его ведения. Периодическое командное обсуждение тактики ведения пациента позволяет снизить распространенность полипрагмазии, улучшить приверженность пациента и его удовлетворенность качеством оказания медицинской и социальной помощи.
Взаимодействие с семьей, лицами, осуществляющими уход, опекунами. Пациенты с синдромом СА являются в большей или меньшей степени зависимыми от посторонней помощи. Успешное ведение таких пациентов невозможно без тесного взаимодействия участников гериатрической команды с членами семьи и лицами, осуществляющими уход. Должны обсуждаться выявленные проблемы со здоровьем, поставленные цели терапии и способы их достижения, мероприятия повседневной активности, в которых пациенту требуется помощь, возможности и способы немедикаментозной терапии, план медикаментозного лечения. При госпитализации пациента с синдромом СА важно обеспечение возможности визитов членов семьи без ограничений по времени, что позволяет снизить вероятность возникновения делирия. Вопросы, связанные с выпиской, также должны обсуждаться с членами семьи еще на этапе поступления пациента в отделение, при необходимости - с привлечением специалиста по социальной работе.
Преемственность ведения пациента между разными медицинскими и социальными учреждениями с акцентом на долговременную помощь и обеспечение межведомственного взаимодействия (здравоохранение и социальная помощь). Высокая частота повторных госпитализаций, а также высокая распространенность одиночества и одинокого проживания на фоне зависимости от посторонней помощи требуют преемственности ведения пациента и обеспечения тесного взаимодействия медицинской и социальной служб на всех этапах оказания помощи пациентам с синдромом СА. Особенно важно скоординировать план ведения пациента при выписке из стационара домой или при переводе из одного учреждения в другое.
3.2 Немедикаментозные методы лечения СА
- Пациентам с синдромом старческой астении и высоким риском ее развития рекомендована регулярная физическая активность в объеме и интенсивности, зависящей от функциональных возможностей пациента с целью улучшения/поддержания физического, функционального и когнитивного статусов [72 - 76].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
Комментарии: Физическая активность (ФА) - это любое движение тела, производимое скелетными мышцами, которое требует расхода энергии. Хронический дефицит ФА у пожилых является одним из значимых патогенетических механизмов развития синдрома СА. Для людей пожилого и старческого возраста доказана польза физических упражнений для повышения функциональной активности, мобильности и качества жизни, снижение риска падений. Программы физических упражнений являются эффективным средством профилактики прогрессирования СА и преастении, а также других ГС.
- Для пациентов со старческой астенией рекомендованы следующие виды физической активности [73, 76]:
- упражнения на сопротивление;
- силовые упражнения;
- аэробные тренировки (ходьба с изменением темпа и направления, ходьба на беговой дорожке, подъем по ступенькам, езда на велосипеде);
- упражнения на поддержание равновесия.
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
Комментарии: Программы ФА для пациентов с синдромом СА должны быть регулярными и долгосрочными, адаптированными для конкретного пациента, достаточно интенсивными, чтобы улучшить мышечную силу и способность поддерживать равновесие. Интенсивность и/или продолжительность тренировок необходимо увеличивать постепенно. Для улучшения функциональной активности упражнения на сопротивление и силовые тренировки следует комбинировать с упражнениями, в которых моделируется повседневная деятельность, например, упражнения типа "встать-сесть", тандемная ходьба, подъем по ступенькам, перенос веса тела с одной ноги на другую, ходьба по прямой линии, балансирование на одной ноге. Программы тренировок должны быть составлены квалифицированными специалистами (врачами ЛФК). Программа тренировок должна регулярно пересматриваться и корректироваться в зависимости от прогресса пациента и изменений его состояния.
- Всем пациентам с синдромом старческой астении рекомендовано консультирование по вопросам рационального питания с целью профилактики синдромов мальнутриции и саркопении [77] с акцентом на достаточное потребление белка с пищей и водно-питьевой режим.
Уровень убедительности рекомендации B (уровень достоверности доказательств 3)
Комментарии: Рацион пациента с СА обязательно должен включать мясные и рыбные блюда, молочные продукты (предпочтительны творог, сыр, йогурт). Общий водный режим должен составлять не менее 2-х литров (с учетом блюд и продуктов рациона), при этом на жидкости в чистом виде должно приходиться не менее 800 мл. Для лиц имеющих сердечную недостаточность питьевой режим должен быть согласован с врачом-терапевтом или врачом-кардиологом. В виду снижения толерантность к углеводам с возрастом рекомендуется прием продуктов, содержащих "сложные" углеводы и богатых пищевыми волокнами. Рацион должен содержать достаточное количество свежих овощей и фруктов. Потребление поваренной соли не должно превышать 5,0 г в сутки, но, если пожилой человек ранее не придерживался такого уровня потребления соли, не следует вводить его резкие ограничения.
- Пациентам с синдромом старческой астении рекомендовано увеличение потребления белка до 1,0 - 1,5 г/кг массы тела в сутки с целью лечения и профилактики саркопении [78 - 85].
Уровень убедительности рекомендации B (уровень достоверности доказательств 2)
Комментарии: Потребность в белке у пожилого человека выше, чем у людей молодого и среднего возраста. Для лечения и профилактики СА и саркопении важнейшее значение имеет потребление достаточного количества белка и незаменимых аминокислот. Увеличение потребления белка способствует увеличению мышечной массы и функции. Количество белка, необходимое для поддержания мышечной массы в старости, составляет 1,0 - 1,5 г/кг в сутки. Потребление такого количества белка безопасно при условии СКФ не ниже 30 мл/мин/1,73 м2. Оптимальным является потребление на один прием пищи 25 - 30 грамм высококачественного легкоусваиваемого белка.
- Пациентам с синдромом старческой астении и мальнутрицией рекомендовано использовать нутриционную поддержку [82, 86].
Уровень убедительности рекомендации B (уровень достоверности доказательств 2)
Комментарии: При развитии мальнутриции энергетическую ценность рациона пациентов следует повышать до 3000 ккал в сутки. Применение белково-энергетических смесей у пациентов с синдромом СА обладает положительным эффектом в отношении замедления прогрессирования СА и саркопении без отрицательного влияния на уровень мочевины сыворотки крови и клиренс креатинина [82, 86, 87].
Абсолютные показания для назначения активной нутриционной поддержки в виде жидких пероральных пищевых добавок, включают [86]:
- наличие относительно быстро прогрессирующей и значимой потери массы тела, составляющей более чем 2% за неделю, 5% за месяц 10% за квартал или 20% за 6 месяцев;
- имеющиеся у пациента исходные признаки гипотрофии: индекс массы тела менее 19 кг/м2, объем плеча < 90% стандарта (менее 26 см у мужчин и 25 см у женщин), гипопротеинемия (< 60 г/л), гипоальбуминемия (< 30 г/л), абсолютная лимфопения (< 1,2 * 109/л).
- Пациентам старческого возраста с избыточной массой тела и ожирением I степени (индекс массы тела 25 - 35,9 кг/м2) не рекомендовано снижение веса [88 - 95].
Уровень убедительности рекомендации A (уровень достоверности доказательств 2)
Комментарии: Несмотря на то, что с возрастом распространенность избыточной массы тела и ожирения увеличивается, для людей пожилого возраста характерно развитие саркопенического ожирения с уменьшением мышечной массы [92 - 95]. В отличие от людей среднего возраста, у пожилых людей повышение индекса массы тела до 25 - 29,9 кг/м2 по сравнению с его нормальными значениями ассоциировано со снижением, а не повышением риска смерти [91, 93]. Избыточная масса тела ассоциирована с большей минеральной плотностью кости, меньшим риском остеопороза и перелома бедренной кости, в то время как снижение массы тела ассоциировано со снижением костной массы [94]. У лиц старческого возраста любая потеря веса (намеренная или нет) может иметь потенциально опасные последствия в виде развития и/или прогрессирования саркопении, мальнутриции, потери костной массы и повышения смертности [88, 94]. В случае, если преимущества стратегии снижения веса очевидны, наиболее приемлемый терапевтический подход состоит в умеренном ограничении энергетической ценности рациона, ориентированном на умеренное снижение веса. Оценку преимущества вмешательств у пациентов с СА и ожирением следует проводить на основании изменения состава тела и улучшения функциональных возможностей, а не на основании снижения веса. Потребление белка при этом должно составлять не менее 1 г/кг/сутки, сопровождаться адекватным потреблением микроэлементов и обязательно сочетаться с регулярной физической активностью.
- Рекомендовано консультирование пациентов пожилого и старческого возраста, со старческой астенией, с повторными падениями или с высоким риском падений по вопросам организации безопасных условий проживания [96 - 98].
Уровень убедительности рекомендации A (уровень достоверности доказательств 3)
Комментарии: Пациентам пожилого и старческого возраста, особенно при наличии синдрома СА, и их родственникам/опекунам/ухаживающим лицам следует давать необходимые рекомендации по организации безопасной домашней обстановки с целью снижения риска падений. Оценка безопасности условий проживания наряду с изменением поведения оказались эффективными для снижения как количества падений, так и числа падающих людей пожилого и старческого возраста. Многофакторные вмешательства по организации безопасной домашней обстановки должны осуществляться при участии врача-гериатра и других специалистов (медицинской сестры, специалиста по социальной работе) после оценки условий проживания пациента.
Рекомендации, которые могут быть даны родственникам пациента с синдромом СА:
- подбор удобной высоты мебели (кровати, кресел, унитаза и др.);
- обеспечение устойчивости мебели;
- установка поручней, особенно в санузле;
- использование нескользящих напольных покрытий;
- подбор напольного атравматичного покрытия (например, ковролин);
- устранение порогов там, где это возможно;
- достаточное, но не слишком яркое освещение;
- контрастные маркировки на лестницах и ступенях.
- Рекомендовано консультирование пациентов пожилого и старческого возраста с повторными падениями или с высоким риском падений по вопросам подбора обуви [99, 100].
- Уровень убедительности рекомендации A (уровень достоверности доказательств 3)
Комментарии: Неправильно подобранная обувь может увеличить риск падений и снизить устойчивость пожилого человека.
Неправильно подобранной считается:
- обувь с каблуком, высота которого превышает 4,5 см;
- обувь без задника;
- обувь с задником, который может быть сжат более чем на 45°;
- полностью изношенная обувь или обувь на абсолютно плоской подошве.
- Пациентам пожилого и старческого возраста с синдромом старческой астении рекомендовано проведение когнитивного тренинга [101 - 104].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
Комментарии: Использование когнитивного тренинга для проживающих дома пожилых людей с синдромом СА оказывает положительное влияние на течение СА. Проведение когнитивных тренировок у пожилых людей способствует улучшению показателей мобильности и функциональной активности. Наиболее эффективны комплексные вмешательства, включающие тренировку кратковременной памяти и внимания, физические тренировки и пищевые вмешательства.
- Рекомендовано направлять пациентов пожилого и старческого возраста на консультацию к специалистам по социальной помощи с целью выявления потенциально корригируемых проблем социального характера, а также рекомендовать обращаться в центры социального обслуживания для организации досуга и повышения социальной активности [105 - 107].
Уровень убедительности рекомендации A (уровень достоверности доказательств 3)
Комментарии: Одиночество и социальная изоляция являются факторами риска развития и прогрессирования синдрома СА.
3.3 Медикаментозная терапия
- При выборе тактики лекарственной терапии пациентов с синдромом старческой астении рекомендовано принимать во внимание не только наличие хронических и/или острых заболеваний, но и гериатрических синдромов, результаты оценки функционального статуса, наличие когнитивных и эмоциональных нарушений, а также социальных проблем [11, 22, 108, 109].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
Комментарии: Лекарственная терапия пациентов с синдромом СА должна назначаться с учетом результатов КГО, жизненных приоритетов пациента и быть ориентированной на оптимальное качество жизни и поддержание независимости пациента от посторонней помощи.
- У пациентов пожилого и старческого возраста при назначении лекарственной терапии рекомендовано мониторировать появление/усугубление ГС с целью оценки ее безопасности. При появлении/усугублении ГС рекомендовано использование альтернативных препаратов и схем лечения, включая нефармакологические методы [11], ориентируясь на Методические руководства МР103 "Фармакотерапия пациентов пожилого и старческого возрасте".
Уровень убедительности рекомендации B (уровень достоверности доказательств 4)
Комментарии: У пожилых пациентов прием некоторых лекарственных средств может приводить к развитию или усугублению ГС или развитию потенциально опасных состояний, появление которых может потребовать отмены/изменения лекарственной терапии и перехода на другие схемы лечения, в том числе, немедикаментозные.
- С целью повышения безопасности и эффективности фармакотерапии и уменьшения полипрагмазии у пациентов пожилого и старческого возраста рекомендован регулярный пересмотр лекарственной терапии с использованием STOPP/START критериев, ориентируясь на Методические руководства МР103 "Фармакотерапия пациентов пожилого и старческого возрасте".
Уровень убедительности рекомендации A (уровень достоверности доказательств 2)
Комментарии: Полипрагмазия сопряжена со значительным повышением риска нежелательных явлений, увеличением длительности госпитализации и увеличением риска неблагоприятных исходов. Следует регулярно проводить тщательный анализ показаний, противопоказаний, потенциальных межлекарственных взаимодействий, дозирования лекарственных средств. С целью скрининга потенциально нерациональных назначений лекарственных препаратов целесообразно использование STOPP/START критериев для выявления необоснованных назначений и неоправданно не назначенных лекарственных средств.
- Пациентам с синдромом старческой астении и дефицитом/недостатком витамина D рекомендован прием витамина D с целью коррекции его уровня с целью профилактики падений и переломов и улучшения прогноза жизни [59, 110 - 115].
Уровень убедительности рекомендации B (уровень достоверности доказательств 1)
Комментарии: Дефицит витамина D соответствует концентрации 25(OH)D3 < 20 нг/мл (50 нмоль/л), недостаток витамина D - 25(OH)D3 от 20 до 30 нг/мл (от 50 до 75 нмоль/л), адекватные уровни - более 30 нг/мл (75 нмоль/л).
Рекомендуемый целевой уровень 25(OH)D3 при коррекции дефицита витамина D составляет 30 - 60 нг/мл (75 - 150 нмоль/л). Это основано на исследованиях, которые показали, что значения 25(OH)D3 в зоне более 30 нг/мл ассоциированы со снижением переломов и падений у пожилых [112].
Дефицит витамина D приводит к миопатии, что может проявляться мышечной слабостью, особенно в проксимальных группах мышц, трудностями при ходьбе, поддержании равновесия, повышению риска падений и переломов. Коррекция дефицита витамина D в адекватной дозе не только снижает риск падений и переломов на 35 - 72%, но и снижает летальность у пожилых людей, проживающих независимо [59, 112, 115].
Согласно Российским клиническим рекомендациям по диагностике и лечению дефицита витамина D у взрослых, лицам старше 50 лет для профилактики дефицита витамина D рекомендуется получать не менее 800 - 1000 МЕ витамина D в сутки. (Уровень доказательности 1 B), а для поддержания уровня 25(OH)D более 30 нг/мл может потребоваться потребление не менее 1500 - 2000 МЕ витамина D в сутки (Уровень доказательности 2А). Рекомендуемым препаратом для лечения дефицита витамина D является колекальциферол** (Уровень доказательности I A). Лечение дефицита витамина D у взрослых рекомендуется начинать с суммарной насыщающей дозы колекальциферола** 400 000 МЕ с использованием одной из предлагаемых схем (Таблица 2) с дальнейшим переходом на поддерживающие дозы (Уровень доказательности IB) [113].
- Всем пациентам с синдромом старческой астении и остеопорозом рекомендовано назначение комбинации витамина D и препарата кальция [59, 68, 114].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- Пациентам с синдромом старческой астении и остеопорозом рекомендовано назначение антиостеопоротической антирезорбтивной терапии бисфосфонатами (алендроновая кислота, золендроновая кислота, ибандроновая кислота) или моноклональным антителом к лиганду рецептора ядерного фактора каппа-бета деносумабом [116 - 121].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- Пациентам с синдромом старческой астении и тяжелым остеопорозом с неэффективностью антирезорбтивной терапии и наличием предшествующих патологических переломов рекомендовано назначение костно-анаболической терапии терипаратидом** [122].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- Все препараты для лечения остеопороза рекомендовано назначать в сочетании с терапией комбинацией витамина D и препаратом кальция [113. 114].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
Комментарии: Дозы колекальциферола** для коррекции дефицита и недостатка витамина D представлены в таблице 2.
Таблица 2. Дозы колекальциферола** для коррекции дефицита и недостатка витамина D [113]
Коррекция дефицита витамина D (при уровне 25(OH)D менее 20 нг/мл)
50 000 МЕ еженедельно в течение 8 недель внутрь или
200 000 МЕ ежемесячно в течение 2 месяцев внутрь или
150 000 МЕ ежемесячно в течение 3 месяцев внутрь или
7 000 МЕ в день - 8 недель внутрь
Коррекция недостатка витамина D (при уровне 25(OH)D 20 - 29 нг/мл)
50 000 МЕ еженедельно в течение 4 недель внутрь или
200 000 МЕ однократно внутрь или
150 000 МЕ однократно внутрь или
7 000 МЕ в день - 4 недели внутрь
Поддержание уровня витамина D > 30 нг/мл
1000 - 2000 МЕ ежедневно внутрь
3.4 Особенности лечения сопутствующих заболеваний и состояний у пациентов с синдромом старческой астении
- Лечение хронических заболеваний (в том числе, наиболее распространенных возраст-ассоциированных заболеваний - АГ, ИБС, сердечной недостаточности, фибрилляции предсердий, сахарного диабета, онкологических заболеваний, заболеваний костно-мышечной системы и др.) у пациентов с синдромом старческой астении рекомендовано проводить с учетом действующих клинических рекомендаций, принимая во внимание результаты комплексной гериатрической оценки, ожидаемую продолжительность жизни пациента и персонализированные цели пациента и членов его семьи [115, 123, 124].
- Уровень убедительности рекомендации B (уровень достоверности доказательств 2)
Комментарии: Индивидуально адаптированное управление заболеваниями и клиническими состояниями эффективно для улучшения показателей физической и функциональной активности у пациентов с синдромом СА, улучшает качество и прогноз жизни, позволяет рациональнее использовать ресурсы здравоохранения, снижая затраты на лечение проживающих дома пожилых людей и не увеличивая затраты на стационарное и амбулаторное ведение.
Практический подход к ведению таких пациентов подразумевает:
- выделение приоритетного заболевания, лечение которого в данный момент времени позволит улучшить качество жизни пациента и прогноз его здоровья;
- определение лечения, которое может быть прекращено в виду ограниченной пользы или высокого риска нежелательных явлений;
- использование нефармакологических методов терапии как возможной альтернативы некоторым лекарственным препаратам.
3.4.1 Артериальная гипертония
- При лечении артериальной гипертонии у пациентов со старческой астенией рекомендовано принятие решение о назначении антигипертензивной терапии с учетом тяжести старческой астении, степени утраты автономности, функционального статуса, состояния когнитивных функций [125 - 130].
- Уровень убедительности рекомендации C (уровень достоверности доказательств 3)
- Если у пациента со старческой астенией принято решение о назначении антигипертензивной терапии, в качестве целевого уровня САД рекомендован уровень 140 - 150 мм рт. ст. [125, 126, 129 - 131].
- Уровень убедительности рекомендации B (уровень достоверности доказательств 2)
- Если у пациента со старческой астенией принято решение о назначении антигипертензивной терапии, рекомендован тщательный контроль на предмет появления ортостатической гипотонии, состояния когнитивных функций, падений, динамики синдрома старческой астении [125, 126, 132 - 134].
- Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- Рекомендуется оценивать наличие ортостатической гипотонии перед назначением, после начала антигипертензивной терапии и при ее изменении [132 - 134].
- Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- У пациента со старческой астенией, получающего антигипертензивную терапию, при снижении САД < 130 мм рт. ст. или ортостатической гипотонии рекомендовано рассмотреть уменьшение интенсивности антигипертензивной терапии вплоть до отмены [125, 126, 129, 130].
- Уровень убедительности рекомендаций B (уровень достоверности доказательств 3)
- У пациентов со старческой астенией рекомендовано начинать антигипертензивную терапию с одного препарата в низкой дозе, переходить к комбинированной терапии только при неэффективности монотерапии. Не рекомендуется применение более 3 антигипертензивных препаратов [125, 126, 128 - 130].
- Уровень убедительности рекомендаций B (уровень достоверности доказательств 2)
- Для лечения артериальной гипертонии у данной категории пациентов предпочтительно использование дигидропиридиновых антагонистов кальция, тиазидных/тиазидоподобных диуретиков в низких дозах, блокаторов ренин-ангиотензиновой системы. Бета-адреноблокаторы назначать только при наличии установленных показаний (например, сердечная недостаточность) [125, 126, 135, 136].
- Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
Комментарии: Не существует единых рекомендаций по лечению АГ у пациентов с синдромом СА. Однако имеющиеся данные поддерживают назначение антигипертензивной терапии "крепким" пациентам пожилого и старческого возраста и схожесть тактики их ведения с более молодыми пациентами с АГ, но с достижением более либерального целевого уровня АД. В отношении пациентов с тяжелой СА нет данных о том, что антигипертензивная терапия снижает риск сердечно-сосудистых исходов, но есть данные о ее небезопасности в отношении поддержания когнитивных функций и функциональных способностей пациента.
3.4.2 Фибрилляция предсердий
- Пациентам с синдромом старческой астении при неклапанной фибрилляции предсердий рекомендовано назначение оральных антикоагулянтов с целью профилактики инсульта и венозных тромбоэмболический осложнений (ВТЭО) [137 - 141]
Уровень убедительности рекомендаций A (уровень достоверности доказательств 1)
Комментарии: Пожилым пациентам с неклапанной ФП и КК > 30 мл/мин предпочтительно назначать НОАК, нежели варфарин** [137]. Дозы НОАК зависят от возраста и функции почек (Таблица 3). При назначении НОАК следует регулярно контролировать функцию почек. Апиксабан** и ривароксабан** не рекомендованы при КК < 15 мл/мин, дабигатран этексилат** - при КК < 30 мл/мин.
При нарушении функции почек (КК < 30 мл/мин) препаратом выбора является варфарин**. При использовании варфарина** у пожилых пациентов могут потребоваться более низкие дозы для достижения целевых значений МНО и более частый контроль МНО. Целевые значения МНО при лечении варфарином** составляют 2,0 - 3,0 (все показания, за исключением профилактики тромбоэмболий у больных с искусственными клапанами сердца) независимо от возраста. При лечении ВТЭО коррекции дозы НОАК в зависимости от возраста не требуется.
Таблица 3. Рекомендации по назначению пероральных антикоагулянтов пациентам пожилого и старческого возраста.
Лекарственное средство
Доза
Коррекция дозы у пожилых
Коррекция дозы при нарушении функции почек
Варфарин**
Подбор и коррекция дозы под контролем МНО (профилактика инсульта и системных тромбоэмболий при ФП; профилактика и лечение ВТЭО; механические протезы клапанов сердца)
Могут потребоваться более низкие дозы для достижения целевых значений МНО
Рекомендован более частый контроль МНО
Не требуется
дабигатрана этексилат **
220 мг 1 раз в день (профилактика ВТЭО после ортопедических операций)
150 мг 2 раза в день (профилактика инсульта и системных тромбоэмболий при неклапанной ФП)
150 мг 2 раза в день (лечение ВТЭО)
150 мг 1 раз в день у лиц >= 75 лет после ортопедических операций
150 мг 1 раз в день после ортопедических операций при КК 30 - 50 мл/мин
110 мг 2 раза в день при КК 30 - 50 мл/мин при ФП
При ВТЭО и КК > 30 мл/мин не требуется
Не рекомендован при КК < 30 мл/мин
110 мг 2 раза в день у лиц >= 75 лет при ФП [IIa B]
При ВТЭО не требуется
Ривароксабан**
10 мг 1 раз в день (профилактика ВТЭО после ортопедических операций)
20 мг 1 раз в день (профилактика инсульта и системных тромбоэмболий при неклапанной ФП)
20 мг 1 раз в день (при ВТЭО; в первые 3 недели 15 мг 2 раза в день)
Не требуется [I A]
При ФП и КК 15 - 49 мл/мин 15 мг 1 раз в день
Не рекомендован при КК < 15 мл/мин
При ВТЭО и КК > 15 мл/мин не требуется
Апиксабан**
2,5 мг 2 раза в день (профилактика ВТЭО после ортопедических операций)
5 мг 2 раза в день (профилактика инсульта и системных тромбоэмболий при неклапанной ФП)
5 мг 2 раза в сутки (при ВТЭО; в первые 7 дней 10 мг 2 раза в день)
2,5 мг 2 раза в день
при наличии 2-х и более
критериев: возраст >= 80
лет, вес <= 60 кг, уровень
креатинина >= 133
мкмоль/л [I A]
2,5 мг 2 раза в день при наличии 2-х и более критериев: возраст >= 80 лет, вес <= 60 кг, уровень креатинина >= 133 мкмоль/л [I A]
При ВТЭО не требуется
Не рекомендован при КК < 15 мл/мин
При ВТЭО и КК > 15 мл/мин не требуется
МНО - международное нормализованное отношение; ВТЭО - венозные тромбоэмболические осложнения; ФП - фибрилляция предсердий; КК - клиренс креатинина
В квадратных скобках указаны класс рекомендаций и уровень доказательности по источнику 137.
3.4.3 Антитромботическая терапия (Приложение Г25)
- Для вторичной профилактики ССЗ у пациентов с синдромом старческой астении рекомендован длительный прием низких (75 - 100 мг/сут) доз ацетилсалициловой кислоты** (АСК) при отсутствии индивидуальной непереносимости, активного кровотечения или предшествующего внутричерепного кровоизлияния. При непереносимости АСК** может быть рекомендована монотерапия клопидогрелом** (75 мг/сут). Назначение АСК** с целью первичной профилактики ССЗ не рекомендуется [137, 142 - 144].
- Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- Двойная антитромбоцитарная терапия (ДАТТ), включающая АСК** (75 - 100 мг/сут) и клопидогрел** (75 мг/сут), рекомендована при ОКС и/или после чрескожного коронарного вмешательства (ЧКВ) независимо от возраста, включая пациентов со старческой астенией [137, 145 - 147].
- Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
Комментарии: Длительность ДАТТ у больных ОКС (в сочетании с ЧКВ или без ЧКВ) составляет 12 месяцев; у больных стабильной ИБС при плановом ЧКВ зависит от типа имплантируемого стента (1 - 6 месяцев). При ОКС и высоком риске кровотечения клопидогрел** предпочтительнее, чем прасугрел или тикагрелор**. Нагрузочная доза клопидогрела** при ТЛТ не рекомендована у пациентов >= 75 лет независимо от наличия синдрома старческой астении.
- Пожилым пациентам с синдром старческой астении и ОКС тикагрелор** может быть назначен без коррекции дозы независимо от наличия синдрома старческой астении [137, 148, 149].
- Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- Использование ингибиторов рецепторов ГП IIb/IIIa у лиц >= 70 лет не рекомендовано ввиду высокого риска кровотечений независимо от наличия старческой астении [137, 150].
- Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- У пожилых пациентов со старческой астенией и с тяжелым нарушением функции почек (КК < 15 мл/мин) НФГ** является препаратом выбора среди парентеральных антикоагулянтов [137, 151, 152].
- Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
3.4.4 Назначение статинов с целью первичной и вторичной профилактики
- С целью вторичной профилактики сердечно-сосудистых заболеваний пациентам пожилого и старческого возраста со старческой астенией рекомендовано назначение статинов при условии отсутствия противопоказаний и хорошей индивидуальной переносимости. Данных в пользу назначения статинов с целью первичной профилактики ССЗ пациентам 75 лет и старше, независимо от наличия старческой астении, недостаточно [153 - 158].
- Уровень убедительности рекомендации B (уровень достоверности доказательств 2)
Комментарий: пациенты 75 лет и старше недостаточно представлены в рандомизированных контролируемых исследованиях с использованием статинов для первичной профилактики ССЗ. В отношении назначения статинов с целью вторичной профилактики данные исследований более убедительны, однако следует принимать решение об их назначении с учетом общего гериатрического статуса пациента, полиморбидности и полипрагмазии, ожидаемой продолжительности жизни и предпочтений пациента.
3.4.5 Лечение сердечной недостаточности
- Рекомендовано участие мультидисциплинарной команды в ведении сердечной недостаточности у пациентов со старческой астенией и использование доменного подхода, учитывающего клинический, функциональный, когнитивный и социальный статус пациента [154, 155].
- Убедительность рекомендаций GPP
- При лечении сердечной недостаточности со сниженной фракцией у пациентов со старческой астенией не рекомендована отмена ингибиторов АПФ и бета-адреноблокаторов [150, 155 - 158].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
3.4.6 Сахарный диабет
- У пациентов пожилого и старческого возраста с/без синдрома старческой астении с сахарным диабетом рекомендуемый целевой уровень HbA1c составляет < 7,5% при отсутствии тяжелых осложнений сахарного диабета и/или риска тяжелой гипогликемии. При тяжелых осложнениях сахарного диабета и/или риске тяжелой гипогликемии, целевой уровень HbA1c составляет < 8,0% [163 - 169].
Уровень убедительности рекомендации B (уровень достоверности доказательств 3)
Комментарии: Существующие рекомендации по ведению сахарного диабета у пожилых лиц в настоящее время разрозненны и противоречивы. Однако все имеющиеся данные поддерживают более либеральные целевые уровни гликемии для "хрупких" по сравнению с более молодыми пациентами. Цели лечения пожилых больных сахарным диабетом зависят не только от средней ожидаемой продолжительности жизни больного, но и от состояния сердечно-сосудистой системы, риска гипогликемических состояний, сохранности когнитивных функций и способности проводить регулярный самоконтроль гликемии.
При выборе пероральной сахароснижающей терапии следует учитывать минимальный риск гипогликемии, отсутствие нефро-, гепато- и кардиотоксичности, отсутствие взаимодействия с другими препаратами и удобство применения как для самого пациента, так и для родственников или ухаживающего персонала.
В качестве препаратов первой линии рекомендованы метформин** и препараты из группы иДПП-4 (алоглиптин**, вилдаглиптин**, линаглиптин**, саксаглиптин**, ситаглиптин**) или аГПП как наиболее безопасные в отношении развития гипогликемии и возможности применения при любой стадии ХБП. Препараты сульфонилмочевины пожилым больным следует назначать с осторожностью из-за увеличения риска гипогликемии по мере старения. Глибенкламид** не рекомендован лицам старше 60 лет. Препараты группы иНГЛТ-2 применяются с осторожностью, их не следует применять с диуретиками вследствие опасности развития гиповолемии и ортостатической гипотонии. Тиазолидиндионы не показаны пациентам пожилого и старческого возраста.
Инсулинотерапия не отличается от схем, предложенных для пациентов с СД 2 типа более молодого возраста. Однако следует помнить, что пожилым пациентам начинать инсулинотерапию следует с базальных инсулинов или комбинированных препаратов (готовых смесей инсулинов и готовой комбинации аналогов инсулина). Интенсифицированная инсулинотерапия возможна только при сохранении когнитивных функций пожилого пациента, после обучения основным правилам инсулинотерапии и самоконтроля уровня гликемии.
3.4.7 Когнитивные нарушения
- При когнитивных нарушениях и дефиците витамина B 12 и фолиевой кислоты пациентам с синдромом старческой астении наряду с немедикаментозными мерами лечения (когнитивный тренинг, физические упражнения) рекомендовано назначение цианокобаламина** 1 мг в/м или в/в каждый день в течение 1 - 2 недель и фолиевой кислоты** 1,5 мг/сутки под контролем гемоглобина с целью замедления прогрессирования утраты когнитивных функций [170 - 172].
Уровень убедительности рекомендации B (уровень достоверности доказательств 3)
3.4.8 Деменция
Деменция является одной из основных причин зависимости от посторонней помощи и снижения качества жизни людей во всем мире. Наиболее частой причиной деменции у пациентов с СА является болезнь Альцгеймера. Учитывая особенности кодирования болезни Альцгеймера в МКБ-10, диагноз может быть установлен как врачом-психиатром, так и врачом-неврологом или врачом-гериатром (Приложение Г26). Лечение пациентов с синдромом СА, страдающих деменцией, включает тесный контакт с родственниками пациента и ухаживающими лицами, учет возможного развития эмоциональных и поведенческих нарушений, высокую распространенность других ГС - мальнутриции и дисфагии, пролежней, делирия, социальной изоляции и жестокого обращения. Ведение таких пациентов должно включать фармакотерапию деменции, коррекцию поведенческих и психических проявлений деменции, решение вопросов безопасности пациента, обеспечение ухода.
- При развитии деменции пациентам пожилого и старческого возраста со старческой астенией рекомендовано длительное лечение с назначением антидементной терапии с целью замедления прогрессирования деменции и максимально возможного сохранения способности к самообслуживанию под динамическим наблюдением врача-невролога в кабинете нарушений памяти и/или врача-психиатра [168, 169].
Уровень убедительности рекомендации B (уровень достоверности доказательств 2)
- Для лечения деменции пациентам со старческой астенией рекомендовано назначения антагониста глутаматных NMDA-рецепторов (мемантина**) или ингибиторов ацетилхолинэстеразы (донепезила, ривастигмина**, галантамина**) [173 - 177].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
Комментарии: начальная доза мемантина** составляет 5 мг/сутки с постепенным увеличением каждую неделю на 5 мг до среднетерапевтической суточной дозировки 20 мг, при прогрессировании нарушений возможно назначение максимальной дозировки 30 мг. Донепезил** назначается в начальной дозе 5 мг/сутки в течение 4 недель, после достижения клинического эффекта доза увеличивается до 10 мг/сутки, Ривастигмин назначается в виде пластыря в дозировке 4,6 мг на 1 месяц, далее 9,5 мг, при необходимости возможно назначение максимальной дозировки 13,3 мг. Галантамин** назначают, начиная с 8 мг в сутки в течение 4-х недель, далее по 16 мг/сутки, при прогрессировании нарушений возможно назначение максимальной дозировки 24 мг в сутки.
Имеются данные об эффективности комбинированной терапии (сочетанный прием мемантина и ингибиторов ацетилхолинэстеразы) по сравнению с монотерапией. Считается, что при этом увеличивается эффективность, временно улучшаются когнитивные функции, повседневная активность и снижается выраженность поведенческих нарушений, возбуждения и агрессии. Целесообразно назначать комбинированную терапию при уменьшении эффективности монотерапии, а также при умеренной и тяжелой деменции.
- При наличии агрессивности, ажитации у пациентов со старческой астенией и деменцией рекомендовано использовать атипичные нейролептики в минимальных терапевтических дозировках [17, 172, 178].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
Комментарии: Деменция часто ассоциирована с поведенческими психологическими расстройствами. Может быть использован кветиапин** (начальная доза 6,25 мг в сутки с повышением максимально до 50 мг/сутки). Нейролептики за счет антихолинэстеразного эффекта могут ухудшать когнитивные функции.
- При появлении у пациентов с деменцией психотических расстройств (бред, галлюцинации, делирий), агрессивного поведения, возбуждения, рекомендовано исключить присоединение острых или декомпенсацию хронических заболеваний, а также нежелательные эффекты медикаментозной терапии.
Уровень рекомендации GPP
Комментарии: Для коррекции поведенческих и психических нарушений в первую очередь рекомендовано применять немедикаментозные методы (регулярная физическая активность, ароматерапия, музыкальная терапия, терапия домашними животными, тактильные воздействия (массаж, прикосновения). Антипсихотические препараты следует использовать только при неэффективности максимальных доз препаратов базисной терапии и немедикаментозных мероприятий, а также когда исключены соматические причины развития психических симптомов или их связь с приемом медикаментов. Важно помнить о том, что высокая антихолинергическая нагрузка может усугублять имеющиеся когнитивные нарушения. Проводимую лекарственную терапию у пациентов с деменцией следует оценивать с помощью шкалы антихолинергической нагрузки (Методические руководства МР103 "Фармакотерапия у пациентов пожилого и старческого возраста"). Необходимой частью ведения пациентов с деменцией является проведение мероприятий, направленных на поддержку и обучение родственников и лиц, обеспечивающих уход за пациентом с деменцией.
3.4.9 Депрессия
- Рекомендовано включать индивидуальные программы физической активности в комплекс немедикаментозных мер лечения депрессии у пациентов со старческой астенией [179, 180].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- При ведении пациента со старческой астенией и депрессией рекомендовано предпринимать меры по уменьшению социальной изоляции и повышению социальной активности пациента с целью уменьшения симптомов депрессии и профилактики их рецидива [180 - 182].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- Пациентам со старческой астенией при выявлении депрессии рекомендовано назначение селективных ингибиторов обратного захвата серотонина (СИОЗС) или неселективных ингибиторов обратного захвата серотонина (НСИОЗС) в качестве препаратов первой линии. СИОЗС предпочтительны в виду их лучшей переносимости по сравнению с другими антидепрессантами [183 - 185].
Уровень убедительности рекомендации B (уровень достоверности доказательств 2)
Комментарии: распространенность депрессии повышается с возрастом в виду того, что малая депрессия часто имеет общую патогенетическую связь с СА. Развитие депрессии у пожилого человека ухудшает качество жизни, приводит к снижению функционального статуса, увеличивает риск смерти. При наличии суицидальных мыслей и попыток в анамнезе, в первые недели лечения повышается риск суицида, поэтому такие пациенты должны лечиться только под наблюдением психиатром.
- Не рекомендовано назначение СИОЗС при сочетании депрессии с делирием [183 - 186].
Уровень убедительности рекомендации B (уровень достоверности доказательств 2)
Комментарии: Для лечения депрессии у пациентов пожилого и старческого возраста могут быть использованы следующие СИОЗС: эсциталопрам (начальная доза 5 мг/сутки с повышение до 10 мг/сутки, эффективен при сочетании депрессии с тревогой), флуоксетин** (начальная доза 10 мг/сут с повышением через неделю до 20 мг/сутки, во избежание расстройств сна из-за активирующего действия препарат принимается в утреннее время), пароксетин** (обычная доза 20 мг/сутки утром, максимально допустимая для пожилых людей 40 мг/сутки, возможно возникновения гипонатриемии), сертралин** (начальная доза 25 мг, обычная доза 50 мг/сутки, максимальная доза 200 мг/сутки),. Среди НСИОЗС могут быть использованы: миртазапин (начальная доза 15 мг/сутки, обычная и максимальна доза 45 мг/сутки, может способствовать повышению веса при недостаточном питании), венлафаксин (начиная с 37,5 мг 2 раза в сутки с увеличением через 4 дня до 150 мг/сутки), дулоксетин (начальная доза 30 мг/сутки, обычная 60 мг/сутки, показан также для лечения хронического болевого синдрома). СИОЗС и НСИОЗС нельзя сочетать с ингибиторами моноаминоксидазы (МАО), в виду чего эти препараты могут быть назначены не ранее, чем через 2 недели после прекращения приема ингибиторов МАО.
- Препараты второй и третьей линии терапии депрессии (трициклические антидепрессанты, ингибиторы МАО) не рекомендованы для применения у пациентов пожилого и старческого возраста с/без старческой астении в виду ассоциации с развитием выраженных побочных эффектов (закрытоугольная глаукома, задержка мочи, нарушение ритма сердца, делирий, ухудшение когнитивных функций и т.д.) [183].
Уровень убедительности рекомендации B (уровень достоверности доказательств 2)
3.4.10 Болевой синдром
- При лечении хронического болевого синдрома у пациентов со старческой астенией рекомендовано использовать нефармакологические и фармакологические методы и учитывать STOPP/START-критерии при назначении анальгетиков. (Методические руководства МР103 "Фармакотерапия пациентов пожилого и старческого возраста").
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
Комментарии: Положительного эффекта фармакотерапии хронической боли у пациентов с СА можно добиться при учете принимаемых пациентом препаратов и регулярном мониторинге безопасности лечения. Необходимо учитывать то, что эффективность и токсичность препаратов, чувствительность мишеней у пожилых пациентов с СА отличается от более молодых возрастных категорий.
- При лечении болевого синдрома у пациента со старческой астенией следует использовать наименее инвазивный способ введения анальгетиков, включая широкое применение топических форм [187, 188].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- У пациентов со старческой астенией рекомендовано избегать назначения НПВС в виду высокого риска развития нежелательных явлений, неблагоприятного профиля сердечно-сосудистой, почечной и желудочно-кишечной безопасности у этой категории пациентов [188 - 191].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- Не рекомендовано использовать парацетамола** в качестве монотерапии болевого синдрома [192].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- В качестве базисной терапии хронического болевого синдрома при остеоартрозе и дорсопатиях (вследствие спондилопатий, спондилоартрозов, спондилолистезов и т.п.), пациентам пожилого и старческого возраста с/без старческой астении рекомендовано выполнение ежедневного комплекса лечебных упражнений и соблюдение достаточного уровня физической активности, использование ортопедических приспособлений (брейсы, стельки с супинатором, ортезы, фиксирующие повязки) [193, 194].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- У пациентов со старческой астении в качестве базисной терапии хронической боли, связанной с заболеваниями опорно-двигательного аппарата, рекомендовано использование колекальциферола** в дозе 1000 - 2000 МЕ [59, 69, 113, 114, 193,].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1).
- При наличии болевого синдрома в спине, связанного с компрессионными переломами тел позвонков, следует назначить антиостеопоротическую терапию [59, 195, 196].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- У пациентов со старческой астенией и хроническим болевым синдромом вследствие коксартроза, гонартроза, дегенеративных изменений костно-суставных структур позвоночника рекомендовано рассмотреть возможность эндопротезирования [59, 197].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- При полиартрозе, коксартрозе, гонартрозе, дорсопатиях (вследствие дегенеративных изменений костно-суставных структур позвоночника) рекомендовано рассмотреть возможность назначения симптоматических медленно-действующих средств:
- хондроитина сульфата в дозе 1200 мг в сутки [198, 199]
- глюкозамина в суточной дозе 1500 мг [199, 200]
- диацереина 100 мг в сутки [201, 202].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- При хронической нейропатической боли рекомендовано назначение препаратов, воздействующих на центральные механизмы формирования хронической боли: антиконвульсантов (доза подбирается индивидуально), прегабалина** 75 - 300 мг/сут, габапентина (300 - 1800 мг/сут), карбамазепина** (200 - 600 мг/сут), антидепрессантов (дулоксетин 30 - 60 мг/сут) [203].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- При тяжелом хроническом болевом синдроме рекомендовано применение центральных и наркотических анальгетиков (таблица 4) [204, 205].
Уровень убедительности рекомендации A (Уровень достоверности доказательств 1)
Таблица 4. Препараты и дозы, рекомендованные при тяжелом хроническом болевом синдроме
Препарат
Лекарственная форма
Доза
Трамадол**
Капсулы, таблетки, раствор
50 или 100 мг
Пропионилфенил-этоксиэтилпиперидин**
Таблетки защечные
10 или 20 мг
Морфин**
Таблетки продленного действия
10 мг; 30 мг; 60 мг; 100 мг
Морфин**
Капсулы продленного действия
10 мг; 30 мг; 60 мг; 100 мг
Налоксон + Оксикодон**
Таблетки продленного действия
10 мг/5 мг; 20 мг/10 мг; 40 мг/20 мг
Фентанил**
Трансдермальная терапевтическая система
25 мкг/ч;
50 мкг/ч;
75 мкг/ч;
100 мкг/ч - на 72 ч
- При наличии психогенного компонента хронической боли рекомендовано проведение консилиума с участием врача-гериатра, врача-терапевта, врача-кардиолога, врача-невролога и врача-психиатра для подбора адекватной антидепрессивной терапии, включающей когнитивные тренинги и специальные лекарственные средства, подобранные с учетом анамнеза пациента.
Уровень рекомендации GPP
- При неэффективности всех вышеуказанных мероприятий по лечению хронической боли, связанной с заболеваниями опорно-двигательного аппарата, рекомендовано проведение консилиума врача-гериатра, врача-невролога, врача-терапевта и врача-ревматолога с целью решения вопроса о долгосрочной тактике ведения [174, 178].
Уровень убедительности рекомендации C (уровень достоверности доказательств 3)
4. Реабилитация
Пациенты с синдромом СА, перенесшие острое заболевание или хирургическое вмешательств, нуждаются в более длительной реабилитации в связи со снижением уровня функциональной активности и появлением/повышением уровня зависимости от посторонней помощи.
Реабилитация может проводиться в условиях реабилитационного центра/отделения (при наличии специалиста по гериатрической реабилитации) или гериатрического отделений после получения специализированной или высокотехнологичной медицинской помощи и должна включать мероприятия по физической активности, поддержанию пищевого статуса, социальной адаптации, подбору средств и методов, адаптирующих окружающую среду к функциональным возможностям пациента и (или) функциональные возможности пациента к окружающей среде.
5. Профилактика
5.1 Профилактика
- Рекомендовано проведение групповых и индивидуальных образовательных программ для проживающих дома пациентов пожилого и старческого возраста с целью профилактики развития и прогрессирования синдрома старческой астении [206, 207].
Уровень убедительности рекомендации B (уровень достоверности доказательств 3)
Комментарии: Проведение групповых образовательных программ для пациентов без синдрома СА, а также индивидуальных образовательных программ для пациентов группы риска развития СА, является эффективным вмешательством для профилактики развития СА.
- При профилактическом консультировании лиц пожилого и старческого возраста рекомендовано учитывать возрастные особенности коррекции факторов риска хронических неинфекционных заболеваний, высокую вероятность полипрагмазии. Рекомендовано ориентировать пациента не только на устранение симптомов заболеваний (при их наличии), но и в целом на здоровое старение и долголетие, активный образ жизни. Всем консультируемым должны быть даны учитывающие возрастной фактор рекомендации по регулярной физической активности, питанию, когнитивному тренингу, организации безопасного быта, правилам приема лекарств. При выявлении сенсорных дефицитов (снижение слуха, зрения), хронической боли, признаков депрессии следует рекомендовать консультирование профильных врачей-специалистов [19]. При проведении диспансеризации граждан 75 лет и старше согласно действующему порядку рекомендовано проводить опрос пациентов по шкале "Возраст не помеха" с целью выявления распространенных гериатрических синдромов [5, 12, 13, 19].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
5.2 Диспансерное наблюдение
Пациент с преастенией наблюдается врачом-терапевтом участковым в соответствии с действующим порядком профилактических осмотров и диспансеризации. При наблюдении за пациентом врач-терапевт участковый оценивает динамику выявленных гериатрических синдромов, эффективность мероприятий по их коррекции.,
Диспансерное наблюдение пациента с синдромом старческой астении осуществляет врач-гериатр в соответствии с индивидуальным планом ведение. Рекомендуется выполнение комплексной гериатрической оценки не реже 1 раз в год. Комплексная гериатрическая оценка может быть выполнена раньше при развитии острого функционального снижения.
6. Дополнительная информация, влияющая на течение и исход заболевания
6.1. Риски, ассоциированные с госпитализацией пациентов с синдромом старческой астении
К неблагоприятным последствиям, ассоциированным с госпитализацией пациентов с синдромом СА, относятся [208 - 213]:
- снижение уровня функциональной активности;
- потеря мышечной массы и мышечной силы;
- иммобилизация и повышение риска венозных тромбоэмболических осложнений;
- падения;
- делирий;
- госпитальные инфекции;
- пролежни;
- мальнутриция;
- функциональное недержание мочи;
- сенсорная депривация;
- нарушение цикла сон-бодрствование.
Изменение окружающей обстановки, постельный режим, новые лекарственные препараты, катетеризация, сенсорная депривация, нарушение привычного режима сна и бодрствования, изменение питания, функциональный, физический и когнитивный спад - все это является предрасполагающими факторами для развития осложнений во время госпитализации. Так как пациенты с СА находятся в пограничной зоне между автономностью и зависимостью от посторонней помощи, даже небольшое снижение функциональной активности во время госпитализации может вывести их на уровень впервые или вновь обретенной зависимости от посторонней помощи. Некоторое снижение уровня функциональной активности во время стационарного лечения зачастую является неизбежным в связи с наличием острого заболевания или состояния, послужившего причиной госпитализации. Многих неблагоприятных последствий госпитализации можно избежать или попытаться их минимизировать.
Одним из способов профилактики развития осложнений во время госпитализации является разработка и внедрение в работу отделений, где оказывается помощь пациентам с СА, сестринских протоколов по профилактике падений, снижения функциональной активности, развития делирия, болевого синдрома, пролежней.
6.1.2 Делирий
Наличие делирия приводит к увеличению смертности, длительности и стоимости госпитализации, а также потребности в долгосрочном уходе. Знание факторов риска, установление диагноза и разработка стратегии профилактики делирия играют решающую роль. Многие аспекты, связанные с госпитализацией, повышают риск развития делирия - боль, прерывание сна, инфекционные заболевания, некоторые классы лекарственных препаратов, в том числе обладающие психотропными и антихолинергическими эффектами [208 - 211]. Особенно склонны к развитию делирия во время госпитализации пациенты с когнитивными нарушениями. Делирий может развиваться и при наличии сенсорной депривации (например, когда пожилой человек не имеет доступа к очкам или слуховому аппарату). Делирий у пожилых пациентов зачастую остается нераспознанным, так как чаще всего протекает в гипоактивной форме. Для скрининга делирия используется Шкала оценки спутанности сознания (Приложение Г6). Ранняя диагностика делирия важна для своевременного обеспечения соответствующих мероприятий по его коррекции, в том числе борьбу с болевым синдромом, обезвоживанием, задержкой стула и мочи, сенсорными дефицитами, мобилизация пациента и создание "дружественной среды" - обеспечение возможности для сна, контакта с близкими людьми, ориентация в месте и времени [209].
- Пациентам с синдромом старческой астении при нахождении в стационаре рекомендовано проведение комплекса немедикаментозных мер для профилактики и лечения делирия [208 - 210].
Уровень убедительности рекомендации B (уровень достоверности доказательств 2)
Комментарии: развитие делирия ухудшает прогноз пациента с синдромом СА. Комплекс немедикаментозных методы профилактики и лечения делирия включают меры, направленные на правильную ориентацию больного во времени (в поле зрения пациента должны находиться часы и календарь с текущей датой) и пространстве, контакт с ним, обеспечение доступа дневного света в период бодрствования, соблюдение периодов бодрствования и сна, создание благоприятной обстановки для ночного сна, коррекция сенсорного дефицита (обеспечение при необходимости очками и слуховым аппаратом), возможность общения с родственниками (предварительное разъяснение им особенностей состояния пациента), ранняя мобилизация пациента после хирургического вмешательства, адекватный питьевой режим, обеспечение комфортных психологических условий (избегание излишнего шума, яркого света, доброжелательное отношение) [211].
- В виду отсутствия убедительных данных об эффективности медикаментозного лечения делирия в отношении снижения его тяжести, уменьшения продолжительности и улучшения прогноза заболевания, рекомендовано соблюдать большую осторожность при назначении нейролептиков пациентам со старческой астенией и делирием и назначать их в минимальных терапевтических дозах только в случаях агрессивного поведения пациента с угрозой для его жизни или окружающих, а также активного препятствия лечению [211, 213].
Уровень убедительности рекомендации B (уровень достоверности доказательств 3)
Комментарии: Назначение антипсихотических средств пациентам с делирием проводится врачом-психиатром в исключительных случаях. Наиболее изучен и широко используется в мировой практике галоперидол** (0,5 - 1 мг 2 раза в день, необходим контроль интервала QT). Могут использоваться атипичные нейролептики (более безопасные и рекомендуются для приема в пожилом возрасте): оланзапин** ,5 - 5 мг 2 раза в день, кветиапин** 12,5 - 25 мг 2 раза в день (может вызывать ортостатическую гипотонию и повышать риск падений), рисперидон** 0,5 мг 2 раза в день, арипипразол 0,5 мг 2 раза в день (не оказывает влияния на интервал QT).
6.1.3 Иммобилизация
Постельный режим и ограничение двигательной активности приводят к развитию или усилению мышечной слабости. Ограничение подвижности ассоциировано с риском падений, развитием делирия, пролежней и венозных тромбоэмболических осложнений. Несмотря на то, что некоторые состояния требуют соблюдения постельного режима, лечение большинства заболеваний и состояний не требует ограничения двигательной активности пожилых пациентов.
- При лечении пациентов со старческой астенией рекомендовано прекращать внутривенное введение лекарственных препаратов и использование катетеров как можно раньше при появлении такой возможности, так как они также ограничивают мобильность пациентов [212, 214].
Уровень убедительности рекомендаций B (Уровень достоверности доказательств 3)
Комментарии: Сотрудники по уходу и медицинские сестры должны стремиться высаживать маломобильных пациентов не реже 2-х раз в день для приема пищи, и по возможности побуждать пациентов ходить. Ранняя мобилизация во время госпитализации является важнейшим мероприятием. Повышение мобильности пожилых пациентов в стационаре ассоциировано с меньшей распространенностью функциональных дефицитов и более короткой продолжительностью госпитализации [214]. Многие пациенты со старческой астенией нуждаются в помощи для безопасной мобилизации, особенно при наличии катетеров.
6.1.4 Падения
Госпитализация пациентов с синдромом СА ассоциирована с повышением риска падений. Неблагоприятными последствиями падений являются травмы, в том числе переломы. Падения пожилых пациентов ассоциированы с развитием функциональной зависимости и потребности в долгосрочном уходе. Факторы риска падений госпитализированных пациентов многочисленны, и включают не только немодифицируемые факторы (возраст, падения в анамнезе), но и потенциально коррегируемые факторы: когнитивные нарушения, проблемы с балансом и мобильностью, мышечную слабость, полипрагмазию, использование препаратов с седативным действием, снижение зрения, недержание мочи, головокружение, дегидратацию [211]. Следует поощрять проведение пациентом времени вне кровати с целью снижения риска развития мышечной слабости и ортостатических реакций. При этом пациенты с высоким риском падений могут нуждаться в наблюдении при передвижении. Занятия с инструктором ЛФК являются одним из важнейших мероприятий и должны быть включены в программу профилактики риска падений.
- У пациентов пожилого и старческого возраста, особенно, со старческой астенией, при госпитализации рекомендовано определять риск падений и осуществлять мероприятия, направленные на их профилактику [215, 216].
Уровень убедительности рекомендации A (уровень достоверности доказательств 1)
- В гериатрических отделениях рекомендовано разрабатывать и внедрять программы профилактики падений, направленные на устранение и коррекцию модифицируемых факторов риска падений, которые должны быть хорошо известны всему медицинскому персоналу отделения. Целесообразна разработка и внедрение программ профилактики падений во всех медицинских учреждениях, куда обращаются за помощью пациенты пожилого и старческого возраста [215].
Уровень убедительности рекомендации B (уровень достоверности доказательств 3)
6.1.5 Сон
К факторам, нарушающим сон во время госпитализации, относятся незнакомая обстановка, симптомы заболевания (нарушения дыхания, боль и др.), факторы окружающей среды (шум, свет) [211]. Нарушение сна является фактором риска развития делирия [209, 211]. Создание благоприятной обстановки - низкая освещенности в палате и тишина, режим и планирование приема лекарственных препаратов, проведения диагностических и лечебных процедур - могут улучшить сон пациентов в стационарных условиях [210].
6.1.6 Катетеризация
Во время госпитализации часто возникает потребность в использовании катетеров - уретральных, сосудистых и других.
- В виду того, что катетеры затрудняют подвижность пациентов с СА и увеличивают риск развития делирия, инфекционных осложнений и падений, при принятии решения о катетеризации рекомендовано тщательно анализировать пользу и риски, и выполнять катетеризацию только в том случае, когда вероятность получения пользы значительна и соответствует интенсивности лечения пациента при отсутствии альтернативы. Удалять катетеры рекомендовано сразу же, как только потребность в них исчезает [214].
Уровень убедительности рекомендации B (уровень достоверности доказательств 2)
6.1.7 Мальнутриция
Госпитализированные с синдромом СА, особенно имеющие когнитивные нарушения, уязвимы в отношении развития недостаточности питания (мальнутриции). Наличие у пожилого человека острого заболевания может привести к потере аппетита и веса. Недостаточность питания у пожилых госпитализированных пациентов может быть результатом действия следующих факторов:
- нарушение когнитивных функций и развитие делирия
- снижение аппетита, тошнота, запор
- отсутствие зубных протезов
- снижение двигательной активности
- сложности с самообслуживанием
- предписанные диетические ограничения
Сухость во рту, плохая гигиена полости рта, проблемы с функцией кисти, снижение зрения, спутанность сознания, болевой синдром, запор - все эти факторы могут привести к нарушению питания и должны быть по возможности скорректированы.
Простые вмешательства, такие как мобилизация во время кормления и предоставление помощи при кормлении может улучшить статус питания пациента во время госпитализации [214]. Для коррекции мальнутриции может потребоваться консультация диетолога и использование продуктов питания с повышенным содержанием белка и калорий.
Предпочтительно использование перорального питания. Принятие решения о переходе на зондовое питание пожилого пациента должно быть тщательным образом взвешено, особенно у пациентов с множественными тяжелыми заболеваниями и деменцией тяжелой стадии.
6.1.8 Пролежни
Риск развития пролежней у госпитализированных пациентов повышен, что связано с наличием следующих факторов риска:
- ограничение физической активности
- недостаточность питания
- недержание мочи
- неврологические нарушения
Оптимизация питания, ограничение времени нахождения в одном положении, могут помочь предотвратить развитие пролежней. Важно помнить, что положение тела пациента, находящегося на постельном режиме, должно быть изменено не реже, чем один раз в два часа [217].
7. Организация медицинской помощи
7.1. Амбулаторное ведение пациента с синдромом СА
Лечащим врачом пациента с синдромом СА является врач-терапевт участковый (врач общей практики, семейный врач), который совместно с врачом-гериатром выполняет индивидуальный план ведения пациента. При необходимости, но не менее 1 раза в год, пациент с синдромом СА направляется на консультацию к врачу-гериатру для мониторирования гериатрического статуса.
7.2. Ведение пациента с синдромом СА в острых ситуациях
Для большинства пациентов с синдромом СА при возникновении у них обострения хронических заболеваний предпочтительно оказание медицинской помощи на дому при возможности обеспечения необходимого объема диагностической и лечебной помощи. В случае наличия трудностей, связанных с проведением необходимых обследований и подбором терапии в домашних условиях, рекомендуется рассмотреть вопрос о госпитализации пациента с синдромом СА в гериатрическое отделение.
При необходимости оказания специализированной или высокотехнологичной медицинской помощи пациент с синдромом СА госпитализируется в отделение соответствующего профиля. Наличие синдрома СА не может являться причиной отказа в оказании специализированной, в том числе высокотехнологичной, медицинской помощи.
7.3 Госпитализация пациентов в гериатрическое отделение
Направление пациента на госпитализацию в гериатрическое отделение осуществляют врач-терапевт участковый, врач общей практики, семейный врач, врач-гериатр, другие врачи-специалисты.
Показания для госпитализации пациентов в гериатрическое отделение
1. Заболевания терапевтического профиля и некоторые заболевания неврологического профиля у пациента с синдромом СА, требующие госпитализации. В гериатрическое отделение могут быть госпитализированы пациенты с постинсультными расстройствами (не ранее, чем через 6 мес после инсульта), дисциркуляторной энцефалопатией (цереброваскулярной болезнью), головокружениями, нарушениями сна, нервно-мышечными заболеваниями, хроническими болевыми синдромами, легкой и умеренной депрессией, пациенты с болезнью Альцгеймера и когнитивными расстройствами другого происхождения на стадии додементных нарушений и деменции легкой и средней степени тяжести при отсутствии аффективно-поведенческих расстройств.
2. Необходимость продления срока лечения в стационарных условиях с целью восстановления утраченной способности к самообслуживанию после ортопедических, хирургических вмешательств, а также после госпитализации в отделения терапевтического профиля пациентов с синдромом СА.
3. Необходимость проведения обследования пациентов с синдромом СА и зависимостью от посторонней помощи при отсутствии возможности обследования в амбулаторных условиях.
Задачи ведения пациентов с синдромом СА в гериатрическом отделении
1. Обследование, лечение и реабилитация по поводу основного заболевания, послужившего причиной госпитализации.
2. Поддержание и восстановление уровня функциональной активности пациента с синдромом СА
3. Предупреждение развития осложнений, связанных с госпитализацией (падения, делирий, пролежни и т.д.).
Следует стремиться к минимальной длительности госпитализации пациента с СА. Длительность госпитализации определяется индивидуально в зависимости от цели и может составлять до 2 недель при необходимости восстановления утраченной способности к самообслуживанию.
7.4. Сестринские протоколы
Важная роль в ведении пациентов в гериатрическом отделении принадлежит среднему медицинскому персоналу. Средний медицинский персонал активно участвует в выполнении ряда тестов при проведении КГО. Для обеспечения оптимальной работы гериатрического отделения и надлежащего оказания медицинской помощи пациентам со старческой астенией в медицинском учреждении должны быть разработаны и внедрены протоколы по профилактике и ведению основных ГС и осложнений (характерных для данной категории пациентов: падений, делирия, пролежней, мальнутриции и др.), а также карты сестринского наблюдения.
7.5. Планирование выписки из гериатрического отделения
Планирование выписки должно начинаться с момента поступления пациента в гериатрическое отделение, что позволит сделать этот процесс более скоординированным. В большинстве случаев вопросы выписки пациента должны обсуждаться с членами его семьи. При наличии у пациента проблем социального характера (например, отсутствие близких родственников) планирование выписки должно осуществляться при обязательном участии специалиста по социальной работе.
Потребность в консультации врача-гериатра после выписки пациента из гериатрического отделения решается в индивидуальном порядке и при необходимости указывается в индивидуальном плане ведения пациента в выписке.
7.6 Рекомендации по оформлению истории болезни пациента с синдромом старческой астении
7.6.1 Общие рекомендации
При оформлении паспортной части необходимо внесение сведений о родственниках, опекунах с указанием фамилии, имени, отчества и способах связи при возникновении необходимости получения или передачи информации (номера телефонов, адрес проживания, электронный адрес).
7.6.2 Гериатрическое отделение
В первый день госпитализации в гериатрическом отделении оформляется карта сестринского наблюдения за пациентом с синдромом СА, которая затем ведется на протяжении всего периода госпитализации. Карта включает тесты и шкалы, которые могут быть выполнены как часть КГО подготовленным средним медицинским персоналом (БФА, ИФА, шкала оценки риска развития пролежней, шкала оценки боли, КБТФФ, Мини-ког, краткая шкала оценки питания, шкала депрессии, шкала оценки спутанности сознания, шкала Морсе) и дневник сестринского наблюдения за пациентом.
На второй-третий день госпитализации после получения данных обследования, повторного осмотра пациента врачом-гериатром с учетом карты сестринского наблюдения формулируется клинический диагноз, включающий, в том числе, синдром СА и другие выявленные гериатрические синдромы.
Ежедневно в дневниках лечащий врач, принимая во внимание данные результатов наблюдения среднего медицинского персонала и записи в сестринской карте, отражает дополнительно ко всем общепринятым объективным показателям состояния здоровья пациента динамику его функционального и когнитивного статуса (наличие/отсутствие симптомов делирия), при необходимости - уровень болевого синдрома, нарушения сна, другие показатели.
При ведении пациента с синдромом СА реализуется междисциплинарный подход к оценке состояния пациента, при определении тактики лечения и разработки плана долговременного наблюдения; с этой целью привлекаются врачи различных специальностей в соответствии с клинической ситуацией.
Во время нахождения в гериатрическом отделении некоторые тесты и шкалы могут быть выполнены после стабилизации состояния пациента или повторены перед выпиской. К моменту выписки пациента все домены КГО должны быть оценены для определения индивидуального плана ведения пациента на амбулаторном этапе. В выписном эпикризе должна быть отражена информация о результатах КГО, динамике функционального и когнитивного статуса за период нахождения пациента в стационаре и план индивидуального ведения на амбулаторном этапе.
7.7. Формулировка клинического диагноза
7.7.1 Гериатрический кабинет
- В качестве основного заболевания указывается наиболее ресурсоемкое заболевание.
- Старческая астения указывается в качестве первого сопутствующего заболевания.
- Формулировка развернутого клинического диагноза должна содержать степень сохранности функциональной активности и другие выявленные гериатрические синдромы. Старческая астения не может быть единственным выявленным гериатрическим синдромом.
7.7.2. Гериатрическое отделение стационара
- В качестве основного заболевания указывается заболевание, непосредственно связанное с причиной госпитализации. Если невозможно выделить причину госпитализации среди конкурирующих или сочетанных заболеваний предпочтение имеет и на первое место в диагнозе выставляется нозологическая единица 1) более тяжелая по характеру или осложнениям, 2) более значимая в социальном и санитарно-эпидемиологическом плане; 3) потребовавшая больших экономических затрат при проведении лечебно-диагностических мероприятий.
- Старческая астения указывается в качестве первого состояния в рубрике "Сопутствующие заболевания".
- Старческая астения не может фигурировать в качестве единственного гериатрического синдрома, должны быть перечислены все выявленные гериатрические синдромы, а также степень нарушения функциональной активности.
- В рубрике "Сопутствующие заболевания" должны быть также перечислены все имеющиеся у пациента сопутствующие диагнозы.
- При формулировке посмертного диагноза старческая астения не может быть выбрана в качестве первоначальной причины смерти при наличии любого состояния, классифицированного в других рубриках (МКБ-10 т. 2 стр. 46 - 47). Критериями использования старческой астении в качестве первоначальной причины смерти является возраст старше 80 лет, отсутствие в медицинской документации указаний на хронические заболевания, травмы и их последствия, способные вызвать смерть, отсутствие подозрений на насильственную смерть (Письмо Минздрава РФ N 13-2/1750 от 19.12.2014 г.).
Пример N 1
Мужчина 87 лет, живет один. Дети живут в другом городе. Госпитализирован по направлению врача-терапевта участкового в связи с лихорадкой 38,6 °C, одышкой. Перестал вставать в течение 3 дней. В анамнезе инфаркт миокарда 15 лет назад, фибрилляция предсердий в течение 6 лет, снижение массы тела на 4 кг за последние 6 мес, 3 падения в течение последнего месяца, недержание мочи в течение 2 лет. Самостоятельно не выходит из дома. Может пользоваться телефоном, подогревает и принимает пищу самостоятельно. Получает социальную помощь в виде приобретения продуктов и лекарств, приготовления пищи, помощи в уборке квартиры. При осмотре: частота дыхательных движений 22 в мин, влажные звонкие хрипы в нижних отделах легких справа. Тоны сердца аритмичны, ЧСС 102 уд/мин, пульс 98 уд/мин. АД лежа 117/71 6 мм рт. ст. (встать не может из-за выраженной слабости). Лейкоциты 10,4 x 109/л, нейтрофилы 88% (палочкоядерные - 7%), СОЭ 38 мм/ч, C-реактивный белок - 75 мг/л, альбумин 26 г/л. При рентгенографии - нижнедолевая пневмония справа, признаки наличия жидкости в правом плевральном синусе.
Основное заболевание: Внебольничная нижнедолевая пневмония справа.
Осложнение основного заболевания: Дыхательная недостаточность 2 степени. Гидроторакс справа.
Сопутствующие заболевания: Старческая астения. Снижение базовой функциональной активности (индекс Бартел 80/100 баллов). Повторные падения. Мальнутриция. Императивное недержание мочи умеренной степени.
ИБС, постинфарктный кардиосклероз. Фибрилляция предсердий, постоянная форма, тахисистолический вариант. Хроническая сердечная недостаточность 2Б стадии, функциональный класс 3.
Пример N 2
Пациентка 81 года направлена на консультацию к врачу-гериатру врачом-терапевтом участковым: дочь обеспокоена частыми падениями (дважды падала за последние 2 недели, без травм, до этого 3 падения в течение предшествующего месяца), имеет место снижение веса на 5 кг в течение последних 2 месяцев (ранее ее вес был 60 кг при росте 1,65 м). На консультацию пришла в сопровождении дочери. Пациентка без особенного медицинского анамнеза, кроме АГ, по поводу которой регулярно получает антагонист кальция. Овдовела 2,5 месяца назад, живет одна. Была абсолютно независима до первого падения, которое произошло 2 месяца назад (был небольшой ушиб руки, не доставивший какого-либо дискомфорта пациентке), с тех пор не выходит из дома, по ее просьбе дочь привозит еду 2 раза в неделю. При поступлении: по органам и системам без значимых отклонений от нормы, АД лежа 145/74 мм рт. ст., ЧСС 72 уд/мин, стоя через 1 - 2 - 3 мин АД 155/72 - 153/71 - 149/68 мм рт. ст., ЧСС 74 уд/мин.
Основное заболевание: Гипертоническая болезнь II стадии, риск 3. Гипертоническая нефропатия, ХБП C3aA1. Риск 3.
Сопутствующее заболевание: Старческая астения. Снижение базовой функциональной активности (индекс Бартел 80/100 баллов). Повторные падения. Умеренное когнитивное расстройство. Депрессивный синдром. Двусторонняя тугоухость (хорошая коррекция слуха слуховым аппаратом).
Пример 3.
Пациент 77 лет, со старческой астенией, болезнью Альцгеймера легкой степени тяжести, переведен из ортопедического отделения, где было выполнено эндопротезирование правого тазобедренного сустава по поводу остеоартрита. В раннем послеоперационном периоде развился делирий, гипоактивная форма. На момент перевода (10-е сутки после операции) признаков делирия нет.
Основной диагноз: Состояние после перенесенного эндопротезирования правого тазобедренного сустава от дд.мм.гг.
Сопутствующие заболевания: Старческая астения. Снижение базовой функциональной активности (индекс Бартел 80/100 баллов). Снижение мобильности. Повторные падения. Остеопороз, перелом проксимального отдела бедренной кости справа от дд.мм.гг. Болезнь Альцгеймера легкой степени тяжести. Делирий, гипоактивная форма. ИБС. Постинфарктный кардиосклероз. Гипертоническая болезнь III стадия, риск 4 (очень высокий). Сахарный диабет 2 типа. Целевой уровень гликированного гемоглобина < 8%. Диабетическая ретинопатия, препролиферативная стадия. Зрелая катаракта OU. Язвенная болезнь желудка, ремиссия. Хронический геморрой вне обострения. Варикозная болезнь вен нижних конечностей. Хроническая венозная недостаточность 2 степени.
Пример N 4
Пациентка 83 лет, живет одна. Последние 2 недели не ходит, но может передвигаться на кресле-каталке. До этого передвигалась самостоятельно с использованием ходунков. За этот период времени несколько падений без переломов и без геморрагических проблем. Направлена на госпитализацию врачом-терапевтом участковым для уточнения причин снижения функциональной активности. В анамнезе: в течение многих лет бронхиальная астма, артериальная гипертония, пароксизмальная фибрилляция предсердий (последний пароксизм 3 года назад), ишемический инсульт 3 года назад. При осмотре признаков ухудшения течения имеющихся заболеваний не выявлено.
Основное заболевание: Персистирующая бронхиальная астма средней степени тяжести, хорошо контролируемая.
Сопутствующие заболевания: Старческая астения. Остро возникшие функциональные нарушения. Снижение базовой функциональной активности (индекс Бартел 40/100 баллов). Повторные падения. Орофарингеальная дисфагия. Инсомния. Гипертоническая болезнь III стадия, риск 4 (очень высокий), фибрилляция предсердий, пароксизмальная форма. Состояние после ишемического инсульта в 2015 г.
Критерии оценки качества медицинской помощи
N
Критерии качества
УДД
УУР
Оказание первичной медико-санитарной помощи медицинской помощи врачом-терапевтом участковым, врачом общей практики, семейным врачом
1
У пациентов 60 лет и старше, обратившихся за медицинской помощью в учреждения амбулаторного или стационарного типа, проведен скрининг старческой астении с использованием шкалы "Возраст не помеха"
1
A
2
Пациент с результатом 5 баллов и более по скрининговому опроснику "Возраст не помеха" направлен в гериатрический кабинет для выполнения комплексной гериатрической оценки
1
A
3
При выявлении гериатрических синдромов (нарушения зрения и/или слуха, недержание мочи и т.д.) у пациента с результатом 1 - 2 балла по шкале "Возраст не помеха" врач, наблюдающий пациента, разработал план диагностических мероприятий и проводит коррекцию выявленных гериатрических синдромов
GPP
Оказание медицинской помощи в условиях гериатрического кабинета/гериатрического отделения
1
Выполнена комплексная гериатрическая оценка с оценкой физического, функционального, когнитивного, эмоционального и социального статусов, а также учтены результаты лабораторных и инструментальных исследований
1
A
1.1
Собран лекарственный анамнез, оценено наличие полипрагмазии и проведен анализ принимаемых пациентов лекарственных средств с использованием STOPP/START-критериев
1
A
1.2
Выполнено измерение роста
1
A
1.3
Выполнено измерение веса
1
A
1.4
Выполнен осмотр ротовой полости
GPP
1.5
Измерено артериальное давление
GPP
1.6
Измерена частота сердечных сокращений
1.7
Выполнена ортостатическая проба
GPP
1.8
Выполнена оценка зрения с использованием таблицы Розенбаума и опросника для оценки зрения у пожилых людей
GPP
1.9
Выполнена оценка слуха и аудиометрия
GPP
1.10
Выполнена оценка питания с использованием Краткой шкалы оценки питания
1
A
1.11
Выполнена оценка 10-летнего риска остеопоротических переломов с использованием шкалы FRAX
1
A
1.12.
Выполнена краткая батарея тестов физического функционирования
1
A
1.13
Оценен риск падений по шкале Морсе или на основании результатов краткой батареи тестов физического функционирования и теста "Встань и иди"
1
A
1.14
Оценена базовая функциональная активность по шкале Бартел
1
A
1.15
Оценена инструментальная активность по шкале Лоутона
1
A
1.16
Оценен когнитивный статус с использованием Краткой шкалы оценки психического статуса и теста рисования часов или Монреальской шкалы оценки когнитивных функций
1
A
1.17
Оценен эмоциональный статус с использованием шкалы оценки состояния здоровья (PHQ-9) или гериатрической шкалы депрессии (или корнелльской шкалы депрессии у пациентов с деменцией)
1
A
1.18
Проведена оценка хронического болевого синдрома по визуально-аналоговой шкале
1
A
1.19
Выполнен общий анализ крови
1
A
1.20
Выполнено исследование концентрации креатинина в сыворотке, расчет скорости клубочковой фильтрации по формуле CKD-EPI
1
A
1.21.
Выполнено исследование концентрации ТТГ в сыворотке
1
A
1.22
Выполнено исследование концентрации общего белка и альбумина в сыворотке
1
A
1.23
У пациента с диагностированной старческой астенией выполнено исследование концентрации в сыворотке витамина 25(OH)D3
1
A
1.24
Определена потребность пациента в социально-бытовой помощи и долговременном уходе. Информация о пациенте с уровнем потребности в социально-бытовой помощи и долговременном уходе 2 и выше передана в социальную службу
GPP
2
Врачом-гериатром разработан индивидуальный план ведения пациента со старческой астенией, который содержит
2.1
Рекомендации по физической активности
1
A
2.2
Рекомендации по питанию с потреблением белка 1 - 1,5 г/сутки
2
B
2.3
Рекомендации по когнитивному тренингу
1
A
2.4
Рекомендации по дополнительным лабораторным и инструментальным обследованиям и консультациям специалистов в соответствии выявленным гериатрическим синдромам и состояниям, оказывающим влияние на течение старческой астении
1
A
2.5
Рекомендации по коррекции выявленных гериатрических синдромов (падения, мальнутриция, нарушения зрения, нарушения слуха, адентия, хроническая боль, когнитивные нарушения, недержание мочи, депрессия, остеопороз) и заболеваний
1
A
2.6
Рекомендации по оптимизации лекарственной терапии с учетом STOPP/START-критериев
1
A
2.7
Рекомендации по использованию средств и методов, адаптирующих окружающую среду к функциональным возможностям пациента и/или функциональные возможности пациента к окружающей среде (средства передвижения, трость, ходунки, протезирование и ортезирование суставов, очки, слуховой аппарат и др.)
1
A
2.8
Рекомендации по организация безопасного быта
3
A
2.9
Информацию об уровне потребности в социально-бытовой помощи и долговременном уходе, который может быть предоставлен социальной службами
GPP
3
Индивидуальный план ведения пациента со старческой астенией передан врачу, непосредственно наблюдающему пациента (врачу-терапевту-участковому, врачу общей практики, семейному врачу, врачу стационара), с целью обеспечения совместного преемственного долгосрочного наблюдения
1
A
4
Пациентам со старческой астенией и дефицитом/недостатком витамина 25(OH)D3 назначен витамин D
1
A
5
При лечении артериальной гипертонии производится оценка наличия ортостатической гипотонии перед назначением, после начала антигипертензивной терапии и при ее изменении
1
A
6
Пациенту с неклапанной фибрилляцией предсердий назначен оральный антикоагулянт
1
A
7
При госпитализации в гериатрическое отделении ежедневно проводится оценка наличия делирия по Шкале оценки спутанности сознания
1
A
УУД - уровень убедительности рекомендаций
УДД - уровень достоверности доказательств
Список литературы
1. Fried, L.P. Frailty in older adults: evidence for a phenotype/L.P. Fried [et al.]//J. Gerontol. Med. Sci. - 2001. - Vol. 56 (3). - P. 146 - 156.
2. Mitnitski, A.B., Mogilner, A.J., Rockwood, K. Accumulation of deficits as a proxy measure of aging/A.B. Mitnitski, A.J. Mogilner, K. Rockwood//Scientific World J. - 2001. - Vol. 1. - P. 323 - 336.
3. Vermeiren S. et al. Frailty and the Prediction of Negative Health Outcomes: A Meta-Analysis. J Am Med Dir Assoc. 2016; 17(12): 1163.e1 - 1163.el7.
4. Weiss, O.C Frailty and Chronic Diseases in Older Adults/O.C. Weiss//Clin. Geriatr. Med. - 2011. - Vol. 27. - P. 39 - 52.
5. Clegg A. et al. Frailty in elderly people. The Lancet. 2013 Mar; 381(9868): 752 - 62
6. Collard, R.M. Prevalence of frailty in community dwelling older persons: a systematic review/R.M. Collard//J. Am. Geriatr. Soc. - 2012. - Vol. 60(8). - P. 1487 - 1492.
7. Kojima, G. Prevalence of frailty in nursing homes: A systematic review and metaanalysis/G. Kojima//J. Am. Med. Dir. Assoc. - 2015. - Vol. 16. - P. 940 - 945.
8. Gurina, N.A., Frolova, E.V., Degryse, J.M. A roadmap of aging in Russia: the prevalence of frailty in community-dwelling older adults in the St. Petersburg district - the "Crystal" study/J. Amer. Geriatr. Soc. - 2011. - Vol. 59 (6). - P. 980 - 988.
9. Остапенко, В.С. Распространенность и структура гериатрических синдромов у пациентов амбулаторно-поликлинических учреждений г.: авторефер. дис. канд. мед. наук/В.С. Остапенко; - М.: 2017. - 157 с.
10. Ткачева О.Н., Рунихина Н.К., Остапенко В.С., Шарашкина Н.В., Мхитарян Э.А., Онучина Ю.С., Лысенков С.Н. Валидация опросника для скрининга синдрома старческой астении в амбулаторной практике. Успехи геронтологии. 2017. Т. 30. N 2. С. 236 - 242.
11.  M The relationship between frailty and polypharmacy in older people: A systematic review. Br J Clin Pharmacol. 2018. doi: 10.1111/bcp.13590.
M The relationship between frailty and polypharmacy in older people: A systematic review. Br J Clin Pharmacol. 2018. doi: 10.1111/bcp.13590.
12. Buta, B.J. Frailty assessment instruments: systematic characterization of the uses and contexts of highly - cited instruments/B.J. Buta [et al.]//Ageing Res. Rev. - 2016. - Vol. 26. - P. 53 - 61.
13. Morley JE, Arai H, Cao L, Dong B, Merchant RA, Vellas B, Visvanathan R, Woo J. Integrated Care: Enhancing the Role of the Primary Health Care Professional in Preventing Functional Decline: A Systematic Review. J Am Med Dir Assoc. 2017; 18(6): 489 - 494
14. Reflection paper on physical frailty: instruments for baseline characterisation of older populations in clinical trials. https://www.ema.europa.eu/docs/en_GB/document_library/Scientific_guideline/2018/02/WC500244285.pdf
15. Syddall H. Et al. Is grip Strength a useful single marker of frailty?//Age and Ageing. - 2003. - Vol. 32. - N 6. - P. 650 - 656.
16. Borson S, Scanlan J, Brush M, Vitaliano P, Dokmak A. The Mini-Cog: a cognitive "vital signs" measure for dementia screening in multi-lingual elderly. Int J Geriatr Psychiatry 2000; 15: 1021 - 1027.
17. Borson S, Scanlan JM, Chen P, Ganguli M. The Mini-Cog as a screen for dementia: validation in a population-based sample. J Am Geriatr Soc 2003; 51: 1451 - 1454
18. Tsoi KK, Chan JY, Hirai HW, Wong SY, Kwok TC. Cognitive tests to detect dementia: a systematic review and meta-analysis. JAMA Intern Med 2015; 175: 1450 - 1458.
19. Бойцов С.А., Драпкина О.М., Калинина А.М., Ипатов П.В., Вергазова Э.К., Гамбарян М.Г., Еганян Р.А., Карамнова Н.С., Горный Б.Э., Егоров В.А., Соловьева С.Б., Старинский В.В., Бунова А.С., Ткачева О.Н., Рунихина Н.К., Котовская Ю.В., Мхитарян Э.А. "Организация проведения диспансеризации определенных групп взрослого населения". Методические рекомендации по практической реализации приказа Минздрава России от 26 октября 2017 г., N 869н "Об утверждении порядка проведения диспансеризации определенных групп взрослого населения". М. 2017 - 162 с. Утверждены главным специалистом по профилактической медицине Минздрава России 27 декабря 2017 г. Интернет-ресурсы: http://www.gnicpm.ru; http://ropniz.ru
20. Ramani L, Furmedge DS, Reddy SP. Comprehensive geriatric assessment. Br J Hosp Med Lond Engl 2005. 2014 Aug; 75 Suppl 8: C122 - 125.
21. British Geriatrics Society. Fit for Frailty Consensus best practice guidance for the care of older people living with frailty in community and outpatient settings [Internet]. 2014 Jun. Available from: http://www.bgs.org.uk/campaigns/fff/fff_full.pdf
22. Полипрагмазия в клинической практике: проблема и решения/под общей редакцией Д.А. Сычева, Спб.: ЦОП "Профессия", 2016 - 224 с.
23. Naples J.G., Handler S.M., Maher R.L. et.al. Geriatric Pharmacotherapy and Polypharmacy. In: Fillit H.M., Rockwood K., Young J.B. Brocklehurst's Textbook of Geriatric Medicine and Gerontology. 8th ed. Elsevier 2017; 849 - 854
24. Kanis JA, McCloskey EV, Johansson H, Oden A  F, Strom O Development and use of
F, Strom O Development and use of  in osteoporosis. Osteoporosis International. 2010; 21 Suppl 2: S407 - 13.
in osteoporosis. Osteoporosis International. 2010; 21 Suppl 2: S407 - 13.
25. Dent E, Visvanathan R, Piantadosi C, Chapman I. Use of the Mini Nutritional Assessment to detect frailty in hospitalised older people. J Nutr Health Aging. 2012; 16(9): 764 - 7
26. Guigoz, Y., Vellas, B., Garry, P.J. Mini Nutritional Assessment: a practical assessment tool for grading the nutritional state of elderly patients/Y. Guigoz, B. Vellas, P.J. Garry//Facts Res. Gerontol. - 1994. - Vol. 2. - P. 15 - 59.
27. Inzitari, M. Gait speed predicts decline in attention and psychomotor speed in older adults: the health aging and body composition study/M. Inzitari [et al.]//Neuroepidemiology. - 2007. - Vol. 29(3-4). - P. 156 - 162.
28. Montero-Odasso, M. Gait velocity as a single predictor of adverse events in healthy seniors aged 75 years and older/M. Montero-Odasso [et al.]//J. Gerontol. A Biol. Sci. Med. Sci. - 2005. - Vol. 60(10). - P. 1304 - 1309.
29. Shinkai, S. Walking speed as a good predictor for the onset of functional dependence in a Japanese rural community population/S. Shinkai [et al.]//Age Ageing. - 2000. - Vol. 29(5). - P. 441 - 446.
30. Studenski, S. Gait speed and survival in older adults/S. Studenski [et al.]//J.A.M.A. - 2011. - Vol. 305(1). P. 50 - 58.
31. Mahoney, F., Barthel, D. Functional evaluation: the Barthel Index/F. Mahoney, D. Barthel//Md. State Med. J. - 1965. - Vol. 14. - P. 61 - 65
32. Lawton, M.P., and Brody, E.M. "Assessment of older people: Self-maintaining and instrumental activities of daily living." Gerontologist 1969; 9: 179 - 186
33. Bohannon RW. Reference values for the Timed Up and Go Test: A Descriptive Meta-Analysis. Journal of Geriatric Physical Therapy, 2006; 29(2): 64 - 8
34. Morse, J.M., Morse, R., & Tylko, S. Development of a scale to identify the fall-prone patient. Canadian Journal on Aging. 1989; 8: 366 - 377.
35. Shumway-Cook A, Brauer S, Woollacott M. Predicting the probability for falls in community-dwelling older adults using the timed up & go test. Phys Ther. 2000; 80: 896 - 903.
36. Kristensen MT, Foss NB, Kehlet H. Timed "Up and Go" Test as a predictor of falls within 6 months after hip fracture surgery. Phys Ther. 2007. 87(1): 24 - 30.
37. Eagle, J., Salamara, S., Whitman, D., Evans, L.A., Ho, E., & Olde, J. Comparison of three instruments in predicting accidental falls in selected inpatients in a general teaching hospital. Journal of Gerontological Nursing, 1999; 25(7): 40 - 45.
38. Folstein, M.F., Folstein, S.E., McHugh, P.R. "Mini-mental state". A practical method for grading the cognitive state of patients for the clinician/M.F. Folstein, S.E. Folstein, P.R. McHugh//J. Psychiatr. Res. - 1975. - Vol. 12. - P. 189 - 198.
39. Huntzinger, J.A. Clock drawing in the screening assessment of cognitive impairment in an ambulatory care setting: a preliminary report/J.A. Huntzinger [et al.]//Gen. Hosp. Psychiatry. - 1992. - Vol. 14(2). - P. 142 - 144
40. Nasreddine, Z.S. Montreal Cognitive Assessment, MoCA: a brief screening tool for mild cognitive impairment/Z.S. Nasreddine [et al.]//J. Am. Geriatr. Soc. - \ 2005. - Vol. 53. - P. 695 - 699.
41. Dubois B, Slachevsky A, Litvan I, Pillon B. The FAB: a Frontal Assessment Battery at bedside. Neurology. 2000 Dec 12; 55(11): 1621 - 6
42. Bingham KS, Kumar S, Dawson DR, Mulsant BH, Flint AJ. A Systematic Review of the Measurement of Function in Late-Life Depression. Am J Geriatr Psychiatry. 2018; 26(1): 54 - 72. doi: 10.1016/j.jagp.2017.08.011.
43. Sivertsen H.,  G.H., Engedal K., Selbaek G., Helvik A. S. Depression and Quality of Life in Older Persons: A Review//Dement Geriatr Cogn Disord. 2015. Vol. 40 (5-6). P. 311 - 39.
G.H., Engedal K., Selbaek G., Helvik A. S. Depression and Quality of Life in Older Persons: A Review//Dement Geriatr Cogn Disord. 2015. Vol. 40 (5-6). P. 311 - 39.
44. Meeks T.W., Vahia I.V., Lavretsky H., Kulkarni G., Jeste D. A tune in "a minor" can "b major": a review of epidemiology, illness course, and public health implications of subthreshold depression in older adults. Research Report//J. Affect. Disord. 2011. Vol. 129. P. 126 - 142.\
45. Katon W.J., Lin E., Russo J., Unutzer J. Increased medical costs of a population based sample of depressed elderly patients//Arch. Gen. Psychiatry. 2003. Vol. 60. P. 897 - 903.
46. Sheikh, J.I., Yesavage, J.A. Geriatric Depression Scale (GDS): Recent evidence and development of a shorter version/J.I. Sheikh, J.A. Yesavage//Clinical Gerontologist. - 1986. - Vol. 5. - P. 165 - 173
47. Н.В. Погосова, Т.В. Довженко, А.Г. Бабин, А.А. Курсаков, В.А. Выгодин Открытый доступ Только для подписчиков Русскоязычная версия опросников PHQ-2 и 9: чувствительность и специфичность при выявлении депрессии у пациентов общемедицинской амбулаторной практике//Кардиоваскулярная терапия и профилактика. Т 13 N 3 (2014)
48. Alexopoulos GA, Abrams RC, Young RC & Shamoian CA: Cornell scale for depressionin dementia. Biol Psych, 1988, 23: 271 - 284.
49. Ткачева О.Н. и соавт. Методические рекомендации по предупреждению жестокого обращения с пожилыми людьми в учреждениях здравоохранения. Методические указания. - М.: Российский национальный исследовательский медицинский университет имени Н.И. Пирогова. 2017 г. 25 с.
http://rgnkc.ru/images/pdf_documets/Zhestokoe_obrashenie_preduprezhdenie.pdf
50. Макушкин Е.В., Полищук Ю.И., Рунихина Н.К., Панченко Е.А. Выявление и профилактика жестокого обращения с пожилыми и престарелыми людьми в учреждениях здравоохранения и социальной защиты. Помощь жертвам жестокого обращения: Методические рекомендации. - М.: ФГБУ "НМИЦ ПН им. В.П. Сербского" Минздрава России. 2017. - 23 с.
51. Stevens PE, Levin A; Kidney Disease: Improving Global Outcomes Chronic Kidney Disease Guideline Development Work Group Members Ann Intern Med. 2013 Jun 4; 158(11): 825 - 30
52. ![]() G. Anemia in the frail, elderly patient. Clin Interv Aging. 2016; 11: 319 - 26
G. Anemia in the frail, elderly patient. Clin Interv Aging. 2016; 11: 319 - 26
53. Beghe C, Wilson A, Ershler WB. Prevalence and Outcomes of Anemia in Geriatrics: A Systematic Review of the Literature. Am J Med 2004; 116(7A): 3 - 10.
54. Gaskell H, Derry S, Moore RA, McOuay HJ. Prevalence of anemia in older persons: systematic review. BMC Geriatrics 2008; 8:1.
55. Yeap BB, Alfonso H, Chubb SA, Walsh JP, Hankey GJ, Almeida OP, Flicker L. Higher free tyroxine levels are associated with frailty in older men: the Health in Men Study. Clin Endocrinol (Oxf). 2012 May; 76(5): 741-8.27
56. Maxwell CA, Yu F. Biological Processes and Biomarkers Related to Frailty in Older Adults: A State-of-the-Science Literature Review. 2018; 9:1099800418798047
57. Ritt M, ![]() J, Ritt JI et al. Operationalizing a frailty index using routine blood and urine tests. Clin Interv Aging. 2017; 12: 1029 - 1040
J, Ritt JI et al. Operationalizing a frailty index using routine blood and urine tests. Clin Interv Aging. 2017; 12: 1029 - 1040
58. Feng Z, Lugtenberg M, Franse C et al. Risk factors and protective factors associated with incident or increase of frailty among community-dwelling older adults: A systematic review of longitudinal studies. PLoS One. 2017; 12(6): e0178383
59. Bjelakovic G, Gluud LL, Nikolova D, Whitfield K, Wetterslev J, Simonetti RG, Bjelakovic M, Gluud C Vitamin D supplementation for prevention of mortality in adults (Review). The Cochrane Library 2014; :CD007470. doi: 10.1002/14651858.CD007470.pub3
60. Rubenstein LZ, Josephson KR, Wieland GD, English PA, Sayre JA, Kane RL Effectiveness of a geriatric evaluation unit. A randomized clinical trial. N Engl J Med. 1984; 311(26): 1664 - 70.
61. Bachmann S, Finger C, Huss A, Egger M, Stuck AE, Clough-Gorr KM. Inpatient rehabilitation specifically designed for geriatric patients: systematic review and meta-analysis of randomised controlled trials. BMJ. 2010; 340: c1718.
62. Clarke R. et al. Screening for vitamin B-12 and folate deficiency in older persons//Am. J. Clin. Nutr. 2003; 77: 1241 - 1247.
63. Gould D. et al. Visual Analogue Scale (VAS). Journal of Clinical Nursing 2001; 10: 697 - 706
64. Huskisson EC. Measurement of pain. Lancet 1974; 2: 1127 - 31.
65. Downie WW, Leatham PA, Rhind VM, Wright V, Branco JA, Anderson JA. Studies with pain rating scales. Ann Rheum Dis 1978; 37: 378 - 81.
66. Scott J, Huskisson EC. Graphic representation of pain. Pain 1976; 2: 175 - 84
67. Joos E, Peretz A, Beguin S, et al. Reliability and reproducibility of visual analogue scale and numeric rating scale for therapeutic evaluation of pain in rheumatic patients. J Rheumatol 1991; 18: 1269 - 70
68. Warden V, Hurley AC, Volicer L. Development and psychometric evaluation of the Pain Assessment in Advanced Dementia (PAINAD) scale. J Am Med Dir Assoc. 2003; 4(1): 9 - 15.
69. Федеральные клинические рекомендации по диагностике и лечению остеоартроза Ассоциации ревматологов России (www.reumatolog.ru)
70. Salive ME. Multimorbidity in older adults. Epidemiol Rev. 2013; 35: 75 - 83.
71. Ткачева О.Н., Котовская Ю.В., Рунихина Н.К., Остапенко В.С. Кардиология. 2017. Т. 57. N 5. С. 5 - 9.
72. Chou C.H., Hwang C.L., Wu Y. T. Effect of Exercise on Physical Function, Daily Living Activities, and Quality of Life in the Frail Older Adults: A Meta-Analysis//Arch Phys Med Rehab. 2012. Vol. 93. P. 237 - 44.
73. Gine-Garriga M., Roque-Figuls M., Coll-Planas L. et al. Physical Exercise Interventions for Improving Performance-Based Measures of Physical Function in Community-Dwell ing, Frail Older Adults: A Systematic Review and Meta-Analysis//Arch Phys Med Rehabil. 2014. Vol. 95. P. 753 - 69.
74. Weening-Dijksterhuis E., de Greef M. H.G., Scherder E. J.A. et al. Frail Institutionalized Older Persons: A Comprehensive Review on Physical Exercise, Physical Fitness, Activ ities of Daily Living, and Ouality-of-Life//Am J Phys Med Rehab. 2011. Vol. 90. P. 156 - 68.
75.  J, Cooke R, Bobrowicz-Campos E, Santana S, Marcucci M, Cano A, et al. Effectiveness of interventions to prevent pre-frailty and frailty progression in older adults: a systematic review. JBI Database System Rev Implement Rep 2018; 16(1): 140 - 232.
J, Cooke R, Bobrowicz-Campos E, Santana S, Marcucci M, Cano A, et al. Effectiveness of interventions to prevent pre-frailty and frailty progression in older adults: a systematic review. JBI Database System Rev Implement Rep 2018; 16(1): 140 - 232.
76. Izquierdo M., Lusa Cadore E. Muscle Power Training in the In stitutionalized Frail: A New Approach to Counteracting Functional Declines and Very Late-Life Disability//Curr Med Res Opin. 2014. Vol. 30. P. 1385 - 90.
77. AliS, Garcia JM. Sarcopenia, cachexia and aging: diagnosis, mechanisms and therapeutic options - a mini-review. Gerontology. 2014; 60(4): 294 - 305
78. Dewansingh P, Melse-Boonstra A, Krijnen WP, van der Schans CP, Jager-Wittenaar H, van den Heuvel EGHM. Supplemental protein from dairy products increases body weight and vitamin D improves physical performance in older adults: a systematic review and meta-analysis Nutr Res. 2018; 49: 1 - 22.
79. Gaffney-Stomberg E, Insogna KL, Rodriguez NR, Kerstetter JE. Increasing dietary protein requirements in elderly people for optimal muscle and bone health. J Am Geriatr Soc. 2009; 57(6): 1073 - 1079.
80. Morley JE, Argiles JM, Evans WJ, Bhasin S, Cella D, Deutz NE, et al. Nutritional recommendations for the management of sarcopenia. J Am Med Dir Assoc. 2010; 11: 391 - 6.
81. Paddon-Jones D, Rasmussen BB. Dietary protein recommendations and the prevention of sarcopenia. Curr Opin Clin Nutr Metab Care. 2009; 12: 86 - 90.
82. Calvani R, Miccheli A, Landi F, et al. Current nutritional recommendations and novel dietary strategies to manage sarcopenia. J Frailty Aging. 2013; 2(1): 38 - 53.
83. Bauer J.M., Biolo G., Cederholm T. et al. Evidence-based recommendations for optimal dietary protein intake in older people: a position paper from the PROTAGE study group//Journal of the American Medical Directors Association. 2013. Vol. 14 (8). P. 542 - 559.
84. Poscia A, Milovanovic S, La Milia DI, Duplaga M, Grysztar M, Landi F, Moscato U, Magnavita N, Collamati A, Ricciardi W. Effectiveness of nutritional interventions addressed to elderly persons: umbrella systematic review with meta-analysis. Eur J Public Health. 2018; 28(2): 275 - 283.
85. Arnal MA, Mosoni L, Boirie Y, et al. Protein pulse feeding improves protein retention in elderly women. Am J Clin Nutr. 1999; 69(6): 1202 - 1208.
86. Symons TB, Sheffield-Moore M, Wolfe RR, Paddon-Jones D. A moderate serving of high-quality protein maximally stimulates skeletal muscle protein synthesis in young and elderly subjects. J Am Diet Assoc. 2009; 109: 1582 - 6.
87. Kim Ch-O, Lee K-R. Preventive effect of protein-energy supplementation on the functional decline of frail older adults with low socioeconomic status: a community-based randomized controlled study. J Gerontol A Biol Sci Med Sci 2013; 68(3): 309 - 16.
88. Normandin E., Houston D.K., Nicklas B.J. Caloric restric tion for treatment of geriatric obesity: Do the benefits outweigh the risks?//Current Nutrition Reports. 2015. Vol. 4 (2). P. 143 - 155.
89. Mathus-Vliegen E.M.H. Prevalence, pathophysiology, health consequences and treatment options of obesity in the el derly: a guideline//Obesity facts. 2012. Vol. 5 (3). P. 460 - 483.
90. Freiberger E., Goisser S., Porzel S. et al. Sarcopenic obe sity and complex interventions with nutrition and exercise in community-dwelling older persons - a narrative review//Clinical Inter ventions in Aging. 2015.
91. Kuk JL, Ardern CI. Influence of age on the association between various measures of obesity and all-cause mortality. J Am Geriatr Soc 2009; 57: 2077 - 2084.
92. Roubenoff R. Sarcopenic obesity: the confluence of two epidemics. Obes Res 2004; 12: 887 - 88.
93. Stessman J, Jacobs JM, Ein-Mor E, Bursztyn M. Normal body mass index rather than obesity predicts greater mortality in elderly people: the Jerusalem longitudinal study. J Am Geriatr Soc 2009; 57: 2232 - 2238.
94. Schott AM, Cormier C, Hans D, Favier F, Hausherr E, Dargent-Molina P et al: How hip and whole-body bone mineral density predict hip fracture in elderly women: the EPIDOS Prospective Study. Osteoporos Int 1998; 8: 247 - 254.
95. Stenholm S, Harris TB, Rantanen T, Visser M, Kritchevsky SB, Ferrucci L. Sarcopenic obesity: definition, cause and consequences. Curr Opin Clin Nutr Metab Care 2008; 11: 693 - 70.
96. Gillespie L.D., Robertson M.C., Gillespie W.J. et al. Interventions for preventing falls in older people living in the community//Cochrane Database Syst Rev. 2012. Vol. 9.
97. Turner S., Arthur G., Lyons R.A. et al. Modification of the home environment for the reduction of injuries//The Cochrane Database of Systematic Reviews. 2011. (2), CD003600. doi:10. 1002/14651858.
98. Cumming R.G., Thomas M., Szonyi G. et al. Home visits by an occupational therapist for assessment and modification of environmental hazards: a randomized trial of falls prevention//Journal of the American Geriatrics Society. 1999. Vol. 47 (12). P. 1397 - 1402.
99. Spink M., Menz H.B., Fotoohabadi M.R. et al. Effectiveness of a multifaceted podiatry intervention to prevent falls in community-dwelling older people with disabling foot pain: a randomised controlled trial//British Medical Journal. 2011. 342:d3411. doi:10. 1136/bmj.d3411.
100. Menz H.B., Sherrington C. The Footwear Assessment Form: a reliable clinical tool to assess footwear characteristics of relevance to postural stability in older adults//Clinical Rehabilitation. 2000. Vol. 14 (6). P. 657 - 664.
101. Livingston G, Sommerlad A, Orgeta V, et al. Dementia prevention, intervention, and care. Lancet. 2017; 390(10113): 2673 - 2734
102. Smith-Ray RL Impact of Cognitive Training on Balance and Gait in Older Adults. J Gerontol B Psychol Sci Soc Sci. 2015; 70(3): 357 - 66.
103. Hill NT, Mowszowski L, Naismith SL, Chadwick VL, Valenzuela M, Lampit A. Computerized Cognitive Training in Older Adults With Mild Cognitive Impairment or Dementia: A Systematic Review and Meta-Analysis. Am J Psychiatry. 2017; 174(4): 329 - 340.
104. Ng TP, Feng L, Nyunt MS et al. Nutritional, physical, cognitive, and combination interventions and frailty reversal among older adults: a randomized controlled trial. Am J Med 2015; 128: 1225 - 36.
105. Lozupone M, Panza F, Piccininni M, Copetti M, Sardone R, Imbimbo BP, Stella E, D"Urso F, Rosaria Barulli M, Battista P, Grasso A, Tortelli R, Capozzo R, Coppola F, Isabel Abbrescia D, Bellomo A, Giannelli G, Quaranta N, Seripa D, Logroscino G. Social Dysfunction in Older Age and Relationships with Cognition, Depression, and Apathy: The GreatAGE Study. J Alzheimers Dis. 2018. doi: 10.3233/JAD-180466
106. Valtorta NK, Kanaan M, Gilbody S, Hanratty B. Loneliness, social isolation and risk of cardiovascular disease in the English Longitudinal Study of Ageing. Eur J Prev Cardiol. 2018 Aug 2:2047487318792696. doi: 10.1177/2047487318792696.
107. Chipps J, Jarvis MA, Ramlall S. The effectiveness of e-Interventions on reducing social isolation in older persons: A systematic review of systematic reviews. J Telemed Telecare. 2017; 23(10): 817 - 827.
108. Wilson M, Mair A, Dreischulte T, Witham MD, NHS Scotland Model of Care Polypharmacy Working Group Prescribing to fit the needs of older people the - NHS Scotland Polypharmacy Guidance. J R Coll Physicians Edinb. (2nd edition) 2015; 45(2): 108 - 113.
109. Onder G, Landi F, Fusco D, et al. Recommendations to prescribe in complex older adults: results of the CRIteria to assess appropriate Medication use among Elderly complex patients (CRIME) project. Drugs Aging. 2014; 31(1): 33 - 45.
110. Beaudart C, Buckinx F, Rabenda V, Gillain S, Cavalier E, Slomian J. et al. The effects of vitamin D on skeletal muscle strength, muscle mass, and muscle power: a systematic review and metaanalysis of randomized controlled trials. J Clin Endocrinol Metab. 2014; 99(ll): 4336 - 45.
111.  O, Cavalier E, Buckinx F, Reginster JY.. Relevance of vitamin D in the pathogenesis and therapy of frailty. Curr Opin Clin Nutr Metab Care. 2017; 20(1): 26 - 9.
O, Cavalier E, Buckinx F, Reginster JY.. Relevance of vitamin D in the pathogenesis and therapy of frailty. Curr Opin Clin Nutr Metab Care. 2017; 20(1): 26 - 9.
112. Bischoff-Ferrari HA, Dawson-Hughes B, Staehelin HB, Orav JE, Stuck AE, Theiler R, Wong JB, Egli A, Kiel DP, Henschkowski J. Fall prevention with supplemental and active forms of vitamin D: a meta-analysis of randomised controlled trials. BMJ. 2009; 339: b3692.
113. Дефицит витамина D у взрослых: Диагностика, лечение и профилактика/Клинические рекомендации 2015 г.
114. Zhao JG, Zeng XT, Wang J, Liu L. Association Between Calcium or Vitamin D Supplementation and Fracture Incidence in Community-Dwelling Older Adults: A Systematic Review and Meta-analysis. JAMA. 2017; 318(24): 2466 - 2482.
115. Vriendt P, Peersman W, Florus A, Verbeke M, Van de Velde D. Improving health related quality of life and independence in community dwelling frail older adults through a clientcentred and activity-oriented program. A pragmatic randomized controlled trial. J Nutr Health Aging 2016; 20(1): 35 - 40.
116. Black DM, Cummings SR, Karpf DB et al. Randomised trial of effect of alendronate on risk of fracture in women with existing vertebral fractures. Fracture Intervention Trial Research Group. Lancet. 1996; 348: 1535 - 1541.
117. Harris ST, Watts NB, Genant HK et al. Effects of risedronate treatment on vertebral and nonvertebral fractures in women with postmenopausal osteoporosis: a randomized controlled trial. Vertebral Efficacy With Risedronate Therapy (VERT) Study Group. JAMA. 1999; 282: 1344 - 1352.
118. Chesnut C, Skag A, Christiansen C et al. Effects of Oral Ibandronate Administered Daily or Intermittently on Fracture Risk in Postmenopausal Osteoporosis. J Bone Miner Res. 2004; 19(8): 1241 - 1249.
119. Cummings S, Martin J, McClung M et al. Denosumab for Prevention of Fractures in Postmenopausal Women With Osteoporosis. N Engl J Med. 2009 Aug 20; 361(8): 756 - 65.
120. Lyles KW,  CS, Magaziner JS et al for the HORIZON Recurrent Fracture Trial* Zoledronic Acid and Clinical Fractures and Mortality after Hip Fracture. N Engl J Med. 2007; 357: 1799 - 1809
CS, Magaziner JS et al for the HORIZON Recurrent Fracture Trial* Zoledronic Acid and Clinical Fractures and Mortality after Hip Fracture. N Engl J Med. 2007; 357: 1799 - 1809
121. Langdahl B, Teglbjaerg C, Ho P et al. A 24-Month Study Evaluating the Efficacy and Safety of Denosumab for the Treatment of Men With Low Bone Mineral Density: Results From the ADAMO Trial. The Journal of Clinical Endocrinology & Metabolism. 2015; 100(4): 1335 - 1342.
122. Tsai J, Uihlein A, Burnett-Bowie S et al. Comparative Effects of Teriparatide, Denosumab, and Combination Therapy on Peripheral Compartmental Bone Density, Microarchitecture, and Estimated Strength: the DATA-HRpQCT Study. J Bone Miner Res. 2014; 30(1): 39 - 45.
123. Cohen H, Feussner JR, Weinberger M, Carnes M, Hamdy RC, Hsieh F, et al. A controlled trial of inpatient and outpatient geriatric evaluation and management. N Engl J Med 2002; 346(12): 905 - 12.
124. NICE guideline. Multimorbidity: clinical assessment and management. nice.org.uk/guidance/ng56 NICE
125. Benetos A, Bulpitt CJ, Petrovic M, Ungar A, Agabiti Rosei E, Cherubini A, Redon J, Grodzicki T, Dominiczak A, Strandberg T, Mancia G. An Expert Opinion From the European Society of Hypertension-European Union Geriatric Medicine Society Working Group on the Management of Hypertension in Very Old, Frail Subjects. Hypertension. 2016; 67(5): 820 - 5.
126. Ткачева О.Н., Рунихина Н.К., Котовская Ю.В., Шарашкина Н.В., Остапенко В.С. Лечение артериальной гипертонии у пациентов 80 лет и старше и пациентов со старческой астенией. Кардиоваскулярная терапия и профилактика. 2017. Т. 16. N 1. С. 8 - 21.
127. Odden MC, Covinsky KE, Neuhaus JM, Mayeda ER, Peralta CA, Haan MN. The association of blood pressure and mortality differs by selfreported walking speed in older Latinos. J Gerontol A Biol Sci Med Sci. 2012; 67: 977 - 983.
128. Ogliari G, Westendorp RG, Muller M, Mari D, Torresani E, Felicetta I, Lucchi T, Rossi PD, Sabayan B, de Craen AJ. Blood pressure and 10-year mortality risk in the Milan Geriatrics 75+ Cohort Study: role of functional and cognitive status. Age Ageing. 2015; 44: 932 - 937.
129. Benetos A, Labat C, Rossignol P, Fay R, Rolland Y, Valbusa F, Salvi P, Zamboni M, Manckoundia P, Hanon O, Gautier S. Treatment with multiple blood pressure medications, achieved blood pressure, and mortality in older nursing home residents: The PARTAGE Study. JAMA Intern Med. 2015; 175: 989 - 995
130. Mossello E, Pieraccioli M, Nesti N, Bulgaresi M, Lorenzi C, Caleri V, Tonon E, Cavallini MC, Baroncini C, Di Bari M, Baldasseroni S, Cantini C, Biagini CA, Marchionni N, Ungar A. Effects of low blood pressure in cognitively impaired elderly patients treated with antihypertensive drugs. JAMA Intern Med. 2015; 175: 578 - 585.
131. Garrison SR, Kolber MR, Korownyk CS, McCracken RK, Heran BS, Allan GM. Blood pressure targets for hypertension in older adults. Cochrane Database Syst Rev 2017; 8:CD011575
132. Angelousi A, Girerdb N, Benetos A, Frimat L, Gautier S, Weryha G, Boivin JM. Association between orthostatic hypotension and cardiovascular risk, cerebrovascular risk, cognitive decline and falls as well as overall mortality: a systematic review and meta-analysis. J Hypertens 2014; 32: 1562 - 1571.
133. Mol A, Reijnierse EM, Bui Hoang PTS, et al. Orthostatic hypotension and physical functioning in older adults: A systematic review and meta-analysis. Ageing Res Rev. 2018; 48: 122 - 144.
134. Peters R et al Orthostatic hypotension and symptomatic subclinical orthostatic hypotension increase risk of cognitive impairment: an integrated evidence review and analysis of a large older adult hypertensive cohort. European Heart Journal (2018) 00, 1 - 9
135. Ettehad D, Emdin CA, Kiran A, Anderson SG, Callender T, Emberson J, Chalmers J, Rodgers A, Rahimi K. Blood pressure lowering for prevention of cardiovascular disease and death: a systematic review and meta-analysis. Lancet 2016; 387: 957 - 967.
136. Thomopoulos C, Parati G, Zanchetti A. Effects of blood pressure lowering on outcome incidence in hypertension: 4. Effects of various classes of antihypertensive drugs-overview and meta-analyses. J Hypertens 2015; 33: 195 - 211.
137. Антитромботическая терапия в пожилом и старческом возрасте: согласованное мнение экспертов. Кардиоваскулярная терапия и профилактика//2017. - Т. 16 N 3. С. 4 - 33.
138. Marinigh R, Lip GY, Fiotti N, Giansante C, Lane DA. Age as a risk factor for stroke in atrial fibrillation patients: implications for thromboprophylaxis. J Am Coll Cardiol 2010; 56: 827 - 837.
139. Gage BF, Boechler M, Doggette AL, Fortune G, Flaker GC, Rich MW, Radford MJ. Adverse outcomes and predictors of underuse of antithrombotic therapy in medicare beneficiaries with chronic atrial fibrillation. Stroke 2000; 31: 822 - 827
140. Andreotti F, Rocca B, Husted S, Ajjan RA, Ten Berg J, Cattaneo M, Collet JP, De Caterina R, Fox KA, Halvorsen S, Huber K, Hylek EM, Lip GY, Montalescot G, Morais J, Patrono C, Verheugt FW, Wallentin L, Weiss TW, Storey RF, ESC Thrombosis Working Group. Antithrombotic therapy in the elderly: expert position paper of the European Society of Cardiology Working Group on Thrombosis. Eur Heart J 2015; 36: 3238 - 324
141. Kirchhof P, Benussi S, Kotecha D et al. 2016 ESC Guidelines for the management of atrial fibrillation developed in collaboration with EACTS. The Task Force for the management of atrial fibrillation of the European Society of Cardiology (ESC). Developed with the special contribution of the European Heart Rhythm Association (EHRA) of the ESC. Endorsed by the European Stroke Organisation (ESO). Eur Heart J 2016; 37: 2893 - 2962
142. Baigent C, Blackwell L, Collins R, et al. Aspirin in the primary and secondary prevention of vascular disease: collaborative meta-analysis of inpidual participant data from randomised trials. Lancet 2009; 373: 1849 - 60
143. Guirguis-Blake JM, Evans CV, Senger CA, O"Connor EA, Whitlock EP. Aspirin for the primary prevention of cardiovascular events: a systematic evidence review for the U.S. Preventive Services Task Force. Ann Intern Med. 2016; 164(12): 804 - 13
144. Antithrombotic Trialists" Collaboration Collaborative meta-analysis of randomised trials of antiplatelet therapy for prevention of death, myocardial infarction, and stroke in high risk patients BMJ. 2002; 324(7329): 71 - 86.
145. Palmerini T, Della Riva D, Benedetto U et al. Three, six, or twelve months of dual antiplatelet therapy after DES implantation in patients with or without acute coronary syndromes: an inpidual patient data pairwise and network meta-analysis of six randomized trials and 11 473 patients. Eur Heart J. 2017; 38(14): 1034 - 1043.
146. Zhao G, Zhou M, MaC et al. In-Hospital Outcomes of Dual Loading Antiplatelet Therapy in Patients ars and Older With Acute Coronary Syndrome Undergoing Percutaneous Coronary Intervention: Findings From the CCC-ACS (Improving Care for Cardiovascular Disease in China-Acute Coronary Syndrome) Project. J Am Heart Assoc. 2018; 7(7):e008100.
147. Bhatt DL, Fox KA, Hacke W, et al. Clopidogrel and aspirin versus aspirin alone for the prevention of atherothrombotic events. N Engl J Med 2006; 354: 1706 - 17
148. Montalescot G, van 't Hof AW, Lapostolle F, Silvain J, Lassen JF, Bolognese L, Cantor WJ, Cequier A, Chettibi M, Goodman SG, Hammett CJ, Huber K, Janzon M, Merkely B, Storey RF, Zeymer U, Stibbe O, Ecollan P, Heutz WM, Swahn E, Collet JP, Willems FF, Baradat C, Licour M, Tsatsaris A, Vicaut E, Hamm CW, ATLANTIC Investigators. Prehospital ticagrelor in ST-segment elevation myocardial infarction. N Engl J Med 2014; 371(11): 1016 - 1027.
149. Wallentin L, Becker RC, Budaj A, Cannon CP, Emanuelsson H, Held C, Horrow J, Husted S, James S, Katus H, Mahaffey KW, Scirica BM, Skene A, Steg PG, Storey RF, Harrington RA, PLATO Investigators Freij A, Thorsen M. Ticagrelor versus clopidogrel in patients with acute coronary syndromes. N Engl J Med 2009; 361(11): 1045 - 1057
150. Sanchez PL, Gimeno F, Ancillo P, et al. Role of the paclitaxel-eluting stent and tirofiban in patients with ST-elevation myocardial infarction undergoing postfibrinolysis angioplasty: the GRACIA-3 randomized clinical trial. Circ Cardiovasc Interv 2010; 3(4): 297 - 307
151. Sonawane S, Kasbekar N, Bers JS. The safety of heparins in end-stage renal disease. Semin Dial. 2006 Jul-Aug; 19(4): 305 - 10.
152. Lazrak HH, ![]()
![]() , Elftouh N, Leblanc M, Lafrance JP. Safety of low-molecular-weight heparin compared to unfractionated heparin in hemodialysis: a systematic review and meta-analysis. BMC Nephrol. 2017 Jun 7; 18(1):187. doi: 10.1186/sl2882-017-0596-4.
, Elftouh N, Leblanc M, Lafrance JP. Safety of low-molecular-weight heparin compared to unfractionated heparin in hemodialysis: a systematic review and meta-analysis. BMC Nephrol. 2017 Jun 7; 18(1):187. doi: 10.1186/sl2882-017-0596-4.
153. US Preventive Services Task Force, Bibbins-Domingo K, Grossman DC, Curry SJ, Davidson KW, Epling JW Jr, ![]() FA, Gillman MW, Kemper AR, Krist AH, Kurth AE, Landefeld CS, LeFevre ML, Mangione CM, Phillips WR, Owens DK, Phipps MG, Pignone MP. Statin Use for the Primary Prevention of Cardiovascular Disease in Adults: US Preventive Services Task Force Recommendation Statement. JAMA. 2016; 316(19): 1997 - 2007.
FA, Gillman MW, Kemper AR, Krist AH, Kurth AE, Landefeld CS, LeFevre ML, Mangione CM, Phillips WR, Owens DK, Phipps MG, Pignone MP. Statin Use for the Primary Prevention of Cardiovascular Disease in Adults: US Preventive Services Task Force Recommendation Statement. JAMA. 2016; 316(19): 1997 - 2007.
154. Savarese G, Gotto AM Jr, Paolillo S, et al. Benefits of statins in elderly subjects without established cardiovascular disease: a meta-analysis. J Am Coll Cardiol. 2013; 62: 2090 - 9.
155. Teng M, Lin L, Zhao YJ, et al. Statins for primary prevention of cardiovascular disease in elderly patients: systematic review and meta-analysis. Drugs Aging. 2015; 32: 649 - 61.
156. Kutner JS, Blatchford PJ, Taylor DH Jr, et al. Safety and benefit of discontinuing statin therapy in the setting of advanced, life-limiting illness: a randomized clinical trial. JAMA
157. Ponikowski P, Voors AA, Anker SD et al. 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure. Eur Heart J. 2016. 37: 2129 - 200
158. Gorodeski EZ, Goyal P, Hummel SL et al. Domain Management Approach to Heart Failure in the Geriatric Patient. Present and Future. J Am Coll Cardiol 2018; 71: 1921 - 36)
159. Hopper I, Samuel R, Hayward C, Tonkin A, Krum H. Can medications be safely withdrawn in patients with stable chronic heart failure? Systematic review and meta-analysis. J Card Fail 2014; 20: 522 - 32.
160. Komajda M, Hanon O, Hochadel M et al. Contemporary management of octogenarians hospitalized for heart failure in Europe: Euro Heart Failure Survey II. European Heart Journal. 2009; 30: 478 - 486
161. Burnett H, Earley A, Voors AA et al. Thirty Years of Evidence on the Efficacy of Drug Treatments for Chronic Heart Failure With Reduced Ejection Fraction: A Network Meta-Analysis. Circ Heart Fail. 2017 Jan; 10(1): e003529
162. Дедов И.И., Шеставков М.В., Галстян Г.Р. и др. Алгоритмы специализированной медицинской помощи больным сахарным диабетом/под ред. И.И. Дедова, М.В. Шестаковой; 8-й вып.//Сахарный диабет. 2017; 20(1S): 1 - 121
163. Wiener DC, Larson RJ. Benefits and risks of tight glucose control in critically ill adults: a meta-analysis. JAMA. 2008; 300(8): 933 - 44.
164. Huang ES, Laiteerapong N, Liu JY, John PM, Moffet HH, Karter AJ, et al. Rates of complications and mortality in older patients with diabetes mellitus: the diabetes and aging study. JAMA Intern Med 2014; 174: 251 - 25
165. Duckworth W, Abraira C, Moritz T, Reda D, Emanuele N, Reaven P, Zeive FJ, Marks J, David SN, Hayward R, Warren SR, Goldman S, McCarren M, Vitek ME, Henderson WG, Huang GD. Glucose control and vascular complications in veterans with type 2 diabetes. N Eng J Med 2009. 360(2): 129 - 139.
166. Ismail-Beigi F, Craven T, Banerji MA, et al. ACCORD trial group Effect of intensive treatment of hyperglycaemia on microvascular outcomes in type 2 diabetes: an analysis of the ACCORD randomised trial. Lancet 2010; 376: 419 - 430
167. Yaffe K, Falvey C, Hamilton N, et al. Diabetes, glucose control, and 9-year cognitive decline among older adults without dementia. Arch Neurol 2012; 69: 1170 - 1175
168. Launer LJ, Miller ME, Williamson JD, et al.; ACCORD MIND Investigators. Effects of intensive glucose lowering on brain structure and function in people with type 2 diabetes (ACCORD MIND): a randomised open-label substudy. Lancet Neurol 2011; 10: 969 - 977
169. Munshi MN, Pandya N, Umpierrez GE, et al. Contributions of basal and prandial hyperglycemia to total hyperglycemia in older and younger adults with type 2 diabetes mellitus. J Am Geriatr Soc 2013; 61: 535 - 41
170. Moore E, Mander A, Ames D, Carne R, Sanders K, Watters D. Cognitive impairment and vitamin B12: a review. Int Psychogeriatr. 2012; 24(4): 541 - 56.
171. Sorbi S, Hort J, Erkinjuntti T, Fladby T, Gainotti G, Gurvit H, Nacmias B, Pasquier F, Popescu BO, Rektorova I, Religa D, Rusina R, Rossor M, Schmidt R, Stefanova E, Warren JD, Scheltens P; EFNS Scientist Panel on Dementia and Cognitive Neurology. EFNS-ENS Guidelines on the diagnosis and management of disorders associated with dementia. Eur J Neurol. 2012; 19(9): 1159 - 79
172. Ngo J, Holroyd-Leduc JM. Systematic review of recent dementia practice guidelines. Age Ageing. 2015; 44(1): 25 - 33.
173. Wirth Y, Goebel C. Memantine in patients with moderate to severe Alzheimer"s disease: meta-analyses using realistic definitions of response Dement Geriatr Cogn Disord. 2014; 37(1-2): 71 - 85
174. Molino I, Colucci L, Fasanaro AM, Traini E, Amenta F. Efficacy of memantine, donepezil, or their association in moderate-severe Alzheimer"s disease: a review of clinical trials. Scientific World Journal. 2013; 2013: 925702
175. Chen YD, Zhang J, Wang Y, Yuan JL, Hu WL. Efficacy of Cholinesterase Inhibitors in Vascular Dementia: An Updated Meta-Analysis. Eur Neurol. 2016; 75(3-4): 132 - 41.
176. Di Santo SG, Prinelli F, Adorni F, Caltagirone C, Musicco M. A meta-analysis of the efficacy of donepezil, rivastigmine, galantamine, and memantine in relation to severity of Alzheimer"s disease. J Alzheimers Dis. 2013; 35(2): 349 - 61.
177. Rountree SD, Atri A, Lopez OL, Doody RS. Effectiveness of antidementia drugs in delaying Alzheimer"s disease progression. Alzheimers Dement. 2013 May; 9(3): 338 - 45.
178. Masopust J,  D,
D, ![]() M, Pavelek Z,
M, Pavelek Z,  B. Treatment of behavioral and psychological symptoms of dementias with psychopharmaceuticals: a review. Neuropsychiatr Dis Treat. 2018; 14: 1211 - 1220
B. Treatment of behavioral and psychological symptoms of dementias with psychopharmaceuticals: a review. Neuropsychiatr Dis Treat. 2018; 14: 1211 - 1220
179. Bridle C, Spanjers K, Patel S, Atherton NM, Lamb SE. Effect of exercise on depression severity in older people: systematic review and meta-analysis of randomised controlled trials. Br J Psychiatry. 2012; 201: 180 - 185.
180. Dickens AP, Richards SH, Greaves CJ, Campbell JL. Interventions targeting social isolation in older people: a systematic review. BMC Public Health. 2011; 11: 647
181. Cruwys T, Dingle GA, Haslam C, Haslam SA, Jetten J, Morton TA. Social group memberships protect against future depression, alleviate depression symptoms and prevent depression relapse. Soc Sci Med. 2013; 98: 179 - 186.
182. Forsman AK, Schierenbeck I, Wahlbeck K. Psychosocial interventions for the prevention of depression in older adults: systematic review and meta-analysis. J Aging Health. 2011; 23: 387 - 416.
183. Alamo C,  F,
F,  P,
P,  S. Risk-benefit analysis of antidepressant drug treatment in the elderly. Psychogeriatrics. 2014; 14(4): 261 - 8.
S. Risk-benefit analysis of antidepressant drug treatment in the elderly. Psychogeriatrics. 2014; 14(4): 261 - 8.
184. Sultana J, Spina E, ![]() G. Antidepressant use in the elderly: the role of pharmacodynamics and pharmacokinetics in drug safety/Expert Opin Drug Metab Toxicol. 2015 Jun; 11(6): 883 - 92.
G. Antidepressant use in the elderly: the role of pharmacodynamics and pharmacokinetics in drug safety/Expert Opin Drug Metab Toxicol. 2015 Jun; 11(6): 883 - 92.
185. MacQueen G.M., Frey B.N., Ismail Z. et al Canadian Network for Mood and Anxiety Treatments (CANMAT) 2016 Clinical Guidelines for the Management of Adults with Major Depressive Disorder/Canadian journal of psychiatry. - 2016. - Vol. 61(9). - P. 588 - 603.
186.  J, van der Mast RC, Vandenberghe J3, Van Den Eede F Efficacy and Tolerability of Atypical Antipsychotics in the Treatment of Delirium: A Systematic Review of the Literature. Psychosomatics. 2018. pii: S0033-3182(18)30258-5.
J, van der Mast RC, Vandenberghe J3, Van Den Eede F Efficacy and Tolerability of Atypical Antipsychotics in the Treatment of Delirium: A Systematic Review of the Literature. Psychosomatics. 2018. pii: S0033-3182(18)30258-5.
187. Rastogi R, Meek BD. Management of chronic pain in elderly, frail patients: finding a suitable, personalized method of control. Clin Interv Aging. 2013; 8: 37 - 4
188. American Geriatrics Society Panel on the Pharmacological Management of Persistent Pain in Older Persons. Pharmacological management of persistent pain in older persons. J Am Geriatr Soc. 2009; 57(8): 1331 - 1346.
189. Каратеев АЕ, Насонов ЕЛ, Яхно НН и др. Клинические рекомендации "Рациональное применение нестероидных противовоспалительных препаратов (НПВП) в клинической практике". Современная ревматология. 2015; (1): 4 - 23
190. Оганов Р.Г., Ткачева О.Н. и соавт. Коморбидная патология в клинической практике. Клинические рекомендации. Кардиоваскулярная терапия и профилактика. 2017; 16 (6): 5 - 56.
191. Wehling, Martin F. "Non-steroidal anti-inflammatory drug use in chronic pain conditions with special emphasis on the elderly and patients with relevant comorbidities: management and mitigation of risks and adverse effects." European Journal of Clinical Pharmacology 70 (2014): 1159 - 1172.
192. C.M Williams, C.G. Maher, J. Latimer, A.J. McLachlan, M.J. Hancock, R.O. Day, C.-W. C. Lin. Efficacy of paracetamol for acute low-back pain: a double-blind, randomised controlled trial. Lancet. 2014; 384 (9954).
193. Bischoff-Ferrari HA, Willett WC, Wong JB, et al. Prevention of nonvertebral fractures with oral vitamin D and dose dependency: a meta-analysis of randomized controlled trials. Arch Intern Med. 2009; 169(6): 551 - 61;
194. Mushtaq S, Choudhary R, Scanzello CR. Non-surgical treatment of osteoarthritis-related pain in the elderly. Curr Rev Musculoskelet Med. 2011; 4(3): 113 - 22.
195. Остеопороз. Клинические рекомендации Российской ассоциации по остеопорозу/Под ред. О.М. Лесняк, Л.И. Беневоленской. - М.: ГЭОТАР-Медиа, 2009.
196. Prather H, Watson JO, Gilula LA. Nonoperative management of osteoporotic vertebral compression fractures. Injury. 2007 Sep. 38 Suppl 3:S40-8
197. Freedman BA, Potter BK, Nesti LJ, et al. Osteoporosis and vertebral compression fractures-continued missed opportunities. The Spine Journal: official journal of the North American Spine Society. 2008 Sep-Oct; 8(5): 756 - 62
198. Singh J.A., Noorbaloochi S., MacDonald R., Maxwell L.J. The Cochrane Collaboration Chondroitin for osteoarthritis. Cochrane Libr, 2015
199. Zhang W, Nuki G, Moskowitz RW, Abramson S, Altman RD, Arden NK, et al. OARSI recommendations for themanagement of hip and knee osteoarthritis: part III: changes in evidence following systematic cumulative update of research published through January 2009. Osteoarthritis and Cartilage/OARS, Osteoarthritis Research Society 2010; 18(4): 476e99.
200. Towheed T, Maxwell L, Anastassiades TP, Shea B, Houpt J, Welch V, Hochberg MC, Wells GA. Glucosamine therapy for treating osteoarthritis. Cochrane Database of Systematic Reviews 2005, Issue 2. Art. No.: CD002946
201. Kongtharvonskul J., Anothaisintawee T., McEvoy M., Attia J., Woratanarat P., A. Thakkinstian. Efficacy and safety of glucosamine, diacerein, and NSAIDs in osteoarthritis knee: a systematic review and network meta-analysis. Eur J Med Res. 2015; 20(1): 24.
202. .Fidelix TS.A., Macedo CR, Maxwell LJ, Fernandes ![]() Trevisani V. Diacerein for osteoarthritis. Cochrane Database of Systematic Reviews 2014, Issue 2. Art. No.: CD005117.
Trevisani V. Diacerein for osteoarthritis. Cochrane Database of Systematic Reviews 2014, Issue 2. Art. No.: CD005117.
203. Montgomery, S., Chatamra, K., Pauer, L., Whalen, E., & Baldinetti, F. (2008). Efficacy and safety of pregabalin in elderly people with generalised anxiety disorder. British Journal of Psychiatry, 193(5), 389 - 394.
204. Клинически рекомендации "Хронический болевой синдром (ХБС) у взрослых пациентов, нуждающихся в паллиативной медицинской помощи" (МЗ России). М.: 2016
205. Bruehl S, Apkarian AV, Ballantyne JC, et al. Personalized medicine and opioid analgesic prescribing for chronic pain: opportunities and challenges. J Pain. 2013; 14(2): 103 - 13
206. Monteserin E, Brotons C, Moral I, Altimir S, San ![]() A, Santaeugenia S, et al. Effectiveness of a geriatric intervention in primary care: a randomized clinical trial. Fam Pract 2010; 27(3): 239 - 45.
A, Santaeugenia S, et al. Effectiveness of a geriatric intervention in primary care: a randomized clinical trial. Fam Pract 2010; 27(3): 239 - 45.
207. Behm L, Eklund K, Wilhelmson K, Zide'n L, Gustafsson S, Falk K, et al. Health promotion can postpone frailty: Results from the RCT elderly persons in the Risk Zone. Public Health Nurs 2016; 33(4): 303 - 15.
208. Graf C Functional decline in hospitalized older adults. Am J Nurs 2006; 106:58.25
209. Flaherty JH. Insomnia among hospitalized older persons. Clin Geriatr Med 2008; 24:51.31.
210. Vaurio LE, Sands LP, Wang Y, et al. Postoperative delirium: the importance of pain and pain management. Anesth Analg 2006; 102: 1267.
211. Inouye SK, Bogardus ST Jr, Charpentier PA, et al. A multicomponent intervention to prevent delirium in hospitalized older patients. N Engl J Med 1999; 340:669. 33.
212. Corcoran PJ. Use it or lose it - the hazards of bed rest and inactivity. West J Med 1991; 21.154: 536.
213. Girard TD. Crit Care Clin. 2018; 34(4): 585 - 598
214. Surkan MJ, Gibson W. Interventions to Mobilize Elderly Patients and Reduce Length of Hospital Stay. Can J Cardiol. 2018; 34(7): 881 - 888
215. Van Grootven B, McNicoll L, Mendelson DA, Friedman SM, Fagard K, Milisen K, Flamaing J, Deschodt M; G-COACH consortium. Quality indicators for in-hospital geriatric co-management programmes: a systematic literature review and international Delphi study. BMJ Open. 2018; 8(3): e020617.
216. Guirguis-Blake JM, Michael YL, Perdue LA, Coppola EL, Beil TL. Interventions to Prevent Falls in Older Adults: Updated Evidence Report and Systematic Review for the US Preventive Services Task Force. JAMA. 2018; 319(16): 1705 - 171
217. Porter-Armstrong AP, Moore ZE, Bradbury I, McDonough S. Education of healthcare professionals for preventing pressure ulcers. Cochrane Database Syst Rev. 2018 May 25; 5: CD011620
Приложение А1
СОСТАВ РАБОЧЕЙ ГРУППЫ
1. Ткачева О.Н. - д.м.н., профессор, директор ФГБОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России ОСП РГНКЦ, зав. кафедрой болезней старения ФГБОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России
2. Котовская Ю.В. - д.м.н., профессор, зам. директора по научной работе ФГБОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России ОСП РГНКЦ
3. Рунихина Н.К - д.м.н., зам. директора ФГБОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России ОСП РГНКЦ, профессор кафедры болезней старения ФГБОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России
4. Фролова Е.В. - д.м.н., профессор кафедры семейной медицины ФГБОУ ВО "Северо-западный государственный медицинский университет имени И.И. Мечникова" Минздрава России
5. Наумов А.В. - д.м.н., заведующий лабораторией заболеваний костно-мышечной системы ФГБОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России ОСП РГНКЦ
6. Воробьева Н.М. - д.м.н., заведующий лабораторией сердечно-сосудистого старения ФГБОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России ОСП РГНКЦ
7. Остапенко В.С. - к.м.н., ассистент кафедры болезней старения ФГБОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России
8. Мхитарян Э.А. - к.м.н., старший научный сотрудник НИО неврологии НИЦ ФГБОУ ВО Первого МГМУ им. И.М. Сеченова Минздрава России, зав. лабораторией нейрогериатрии и когнитивных нарушений ФГБОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России ОСП РГНКЦ
9. Шарашкина Н.В. - к.м.н., старший научный сотрудник лаборатории гериатрии ФГБОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России ОСП РГНКЦ
10. Тюхменев Е.А. - к.м.н., доцент кафедры болезней старения ФГБОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России
11. Переверзев А.П. - к.м.н., старший научный сотрудник лаборатории клинической фармакологии и фармакотерапии ФГБОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России
12. Дудинская Е.Н. - к.м.н., зав. лабораторией возрастных метаболических эндокринных нарушений ФГБОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России ОСП РГНКЦ
Все члены Рабочей группы подтвердили отсутствие финансовой поддержки/конфликта интересов, о которых необходимо сообщить.
Приложение А2
МЕТОДОЛОГИЯ РАЗРАБОТКИ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Клинические рекомендации разработаны специалистами-экспертами Российской ассоциации геронтологов и гериатров.
Основой настоящей версии клинических рекомендаций стали следующие документы:
British Geriatrics Society. Fit for Frailty Consensus best practice guidance for the care of older people living with frailty in community and outpatient settings [Internet]. 2014 Jun. Available from: http://www.bgs.org.uk/campaigns/fff/fff_full.pdf.
Morley, J.E. Frailty consensus: a call to action/J.E. Morley [et al.]//J. Am. Med. Dir. Assoc. - 2013. - Vol. 14 (6). - P. 392 - 397.
Turner, G. Best practice guidelines for the management of frailty: a British Geriatrics Society, Age UK and Royal College of General Practitioners report/G. Turner [et al.]//Age Ageing. - 2014. - Vol. 43(6). - P. 744 - 7.
Источниками современных обновлений были журнальные публикации в авторитетных рецензируемых журналах, входящих в российские и зарубежные индексы научного цитирования.
Целевая аудитория данных клинических рекомендаций:
1. Врач-гериатр медицинских организаций, оказывающий помощь в амбулаторных и стационарных условиях.
2. Врач-терапевт медицинских организаций, оказывающий помощь в амбулаторных и стационарных условиях.
3. Врач общей практики (семейный врач).
Шкала определение уровней достоверности доказательств для диагностических вмешательств
УДД
Иерархия дизайнов клинических исследований по убыванию уровня достоверности доказательств от 1 до 5
1
Систематические обзоры исследований с контролем референсным методом [1]
2
Отдельные исследования с контролем референсным методом
3
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода
4
Несравнительные исследования, описание клинического случая
5
Имеется лишь обоснование механизма действия или мнение экспертов
Шкала определения уровней убедительности рекомендаций для диагностических вмешательств
УУР
Расшифровка
A
Однозначная (сильная) рекомендация (все исследования имеют высокое или удовлетворительное методологическое качеств, их выводы по интересующим исходам являются согласованными)
B
Неоднозначная (условная) рекомендация (не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными)
C
Низкая (слабая) рекомендация - отсутствие доказательств надлежащего качества (все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными)
Шкала определения уровней достоверности доказательств для лечебных, реабилитационных, профилактических вмешательств
УДД
Иерархия дизайнов клинических исследований по убыванию уровня достоверности доказательств от 1 до 5
1
Систематический обзор РКИ с применением мета-анализа
2
Отдельные РКИ и систематические обзоры исследований любого дизайна (помимо РКИ) с применением мета-анализа
3
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования
4
Несравнительные исследования, описание клинического случая или серии случаев, исследования "случай-контроль"
5
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов
Шкала определения уровней убедительности рекомендаций для лечебных, реабилитационных, профилактических, вмешательств
УУР
Расшифровка
A
Однозначная (сильная) рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными)
B
Неоднозначная (условная) рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными)
C
Низкая (слабая) рекомендация - отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными)
GPP - сложившаяся клиническая практика
Порядок обновления клинических рекомендаций
Клинические рекомендации обновляются 1 раз в 3 года с учетом новых российских и международных данных по эпидемиологии форм заболевания, методам и тактике диагностики, способам медикаментозного лечения и показаниям для направления на хирургические вмешательства.
[1] Общепринятым стандартом КИ диагностических вмешательств является одномоментный дизайн исследования, в котором к каждому включенному пациенту параллельно и в одинаковых условиях применяются исследуемый диагностический метод и референсный метод, являющийся "золотым стандартом" диагностики изучаемого заболевания или состояния, при этом исследуемый и референсный методы должны применяться независимо друг от друга (т.е. исследуемый метод не может быть частью референсного) и должны интерпретироваться исследователем без знания результатов применения другого метода (рекомендуется использовать ослепление).
Приложение А3
СВЯЗАННЫЕ ДОКУМЕНТЫ
1. Приказ Министерства здравоохранения Российской Федерации от 29 января 2016 г. N 38н "Об утверждении Порядка оказания медицинской помощи по профилю "гериатрия".
2. Методические руководства МР103 "Фармакотерапия у лиц пожилого и старческого возраста" (http://democenter.nitrosbase.com/clinrecalg5/Files/recomend/MP103.PDF)
KP400. Хронический болевой синдром (ХБС) у взрослых пациентов, нуждающихся в паллиативной медицинской помощи (http://cr.rosminzdrav.ru/#!/schema/708)
Приложение Б
АЛГОРИТМЫ ВЕДЕНИЯ ПАЦИЕНТА
Старческая астения
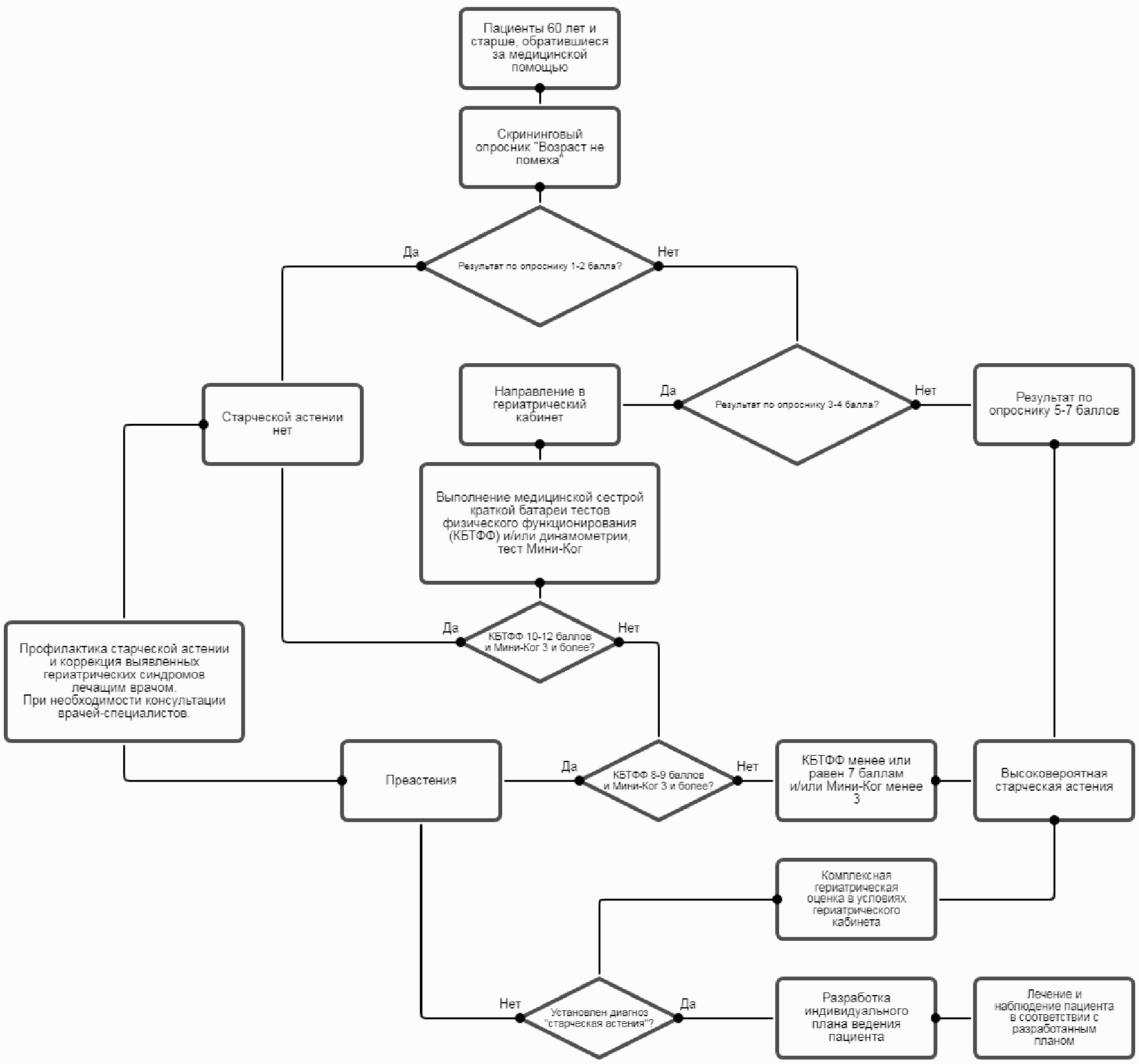
Приложение В
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТОВ
Что такое старческая астения?
Старческая астения отражает состояние организма пожилого человека, связанное со старением. Синдром старческой астении проявляется общей слабостью, снижением активности, снижением мышечной силы, трудностями при передвижении, непреднамеренной потерей веса. В пожилом возрасте могут и развиваться и другие патологические состояния, связанные со старением и старческой астенией - гериатрические синдромы: недержание мочи, падения и переломы, снижение зрения и слуха, снижение памяти и настроения и некоторые другие.
У кого развивается старческая астения?
Синдром старческой астении развивается, обычно после 60 - 65 лет, шанс его появления тем выше, чем старше человек. Считается, что старческая астения развивается у 10% людей после 65 лет, чаще встречается у женщин, чем у мужчин.
Предрасполагающими факторами для развития старческой астении являются низкий уровень физической активности, социальная изоляция, а также некоторые заболевания - например, сахарный диабет.
Чем опасна старческая астения?
Люди с синдромом старческой астении постепенно становятся зависимыми от посторонней помощи - на ранней стадии это проявляется в появлении трудностей при ходьбе, подъеме по лестнице. На более поздних стадиях возникает потребность в посторонней помощи в элементарных действиях - умыться, одеться, перемещаться по дому. Кроме того, повышается риск падений, что приводит к неблагоприятным последствиям - переломам, ушибам, травмам головного мозга.
Как можно выявить синдром старческой астении и другие гериатрические синдромы?
Если Вам 60 лет и больше, ответьте на 7 следующих вопросов:
- Похудели ли Вы на 5 кг и более за последние 6 месяцев? (имеется ввиду непреднамеренная потеря веса)
- Испытываете ли Вы какие-либо ограничения в повседневной жизни из-за снижения зрения или слуха?
- Были ли у Вас в течение последнего года травмы, связанные с падением, или падения без травм?
- Чувствуете ли Вы себя подавленным, грустным или встревоженным на протяжении последних недель?
- Есть ли у Вас проблемы с памятью, пониманием, ориентацией или способностью планировать?
- Страдаете ли Вы недержанием мочи?
- Испытываете ли Вы трудности в перемещении по дому или на улице? (Ходьба до 100 метров или подъем на 1 лестничный пролет)
Покажите ответы на данные вопросы своему лечащему врачу. Если на 3 и более вопроса Вы ответили положительно, Вам может понадобиться консультация врача-гериатра. Врач-гериатр - это специалист, который оказывает медицинскую помощь пожилым людям.
Можно ли предотвратить развитие синдрома старческой астении или вылечить его?
Синдром старческой астении и многие другие гериатрические синдромы можно предотвратить и взять под контроль.
Для профилактики надо быть физически и социально активным, рационально питаться, отказаться от вредных привычек, своевременно проходить профилактические осмотры у врача и выполнять рекомендации врача по лечению имеющихся проблем.
Физическая активность. Одним из основных механизмов развития синдрома старческой астении является потеря мышечной массы и функции. Поэтому важнейшее значение для профилактики и коррекции синдрома старческой астении имеют регулярная физическая активность и разнообразное питание с достаточным содержанием белка в пище (белок является важным строительным материалом для построения мышечной ткани).
У физически активных пожилых людей лучше функционирует сердечно-сосудистая и дыхательная система, лучше память и умственная работоспособность, лучше координация движений и меньше риск падений. Регулярные тренировки улучшают настроение и лечат депрессию, а групповые занятия помогают освободиться от чувства одиночества. Хронические заболевания не являются противопоказанием к умеренным физическим нагрузкам, но лучше их выполнять под контролем специалиста - инструктора по лечебной физкультуре.
Физическая активность - это не только спорт, но и любая ежедневная деятельность (ходьба, домашняя работа, танцы, работа в саду и др.). Физическая активность должна быть регулярной (не менее 3 - 5 раз в неделю) и постепенно нарастать по интенсивности - для этого необходимо подобрать такой вид физической активности, который будет приносить Вам удовольствие.
Людям в возрасте 65 лет и старше рекомендуется:
- Заниматься физической активностью умеренной интенсивности не мене 150 минут в неделю, или высокой интенсивности не менее 75 минут в неделю, или сочетанием той или иной
- Для получения дополнительных преимуществ для здоровья увеличивать физическую активность средней интенсивности до 300 минут в неделю, или высокой интенсивности до 150 минут в неделю
- Для предотвращения падений необходимо выполнять упражнения на равновесие 3 и более дней в неделю
- Для профилактики остеопороза (хрупкости костей) и переломов необходимо выполнять силовые упражнения 2 и более дней в неделю
Если Вы не можете выполнять рекомендуемый объем физической активности, выполняйте упражнения, соответствующие Вашим возможностям и состоянию здоровья.
Режим питания людей пожилого возраста должен обязательно включать три основных приема пищи (завтрак, обед и ужин), которые могут быть дополнены двумя дополнительными. Общий водный режим составляет не менее 2 литров (с учетом блюд и продуктов рациона), при этом на жидкости в чистом виде должно приходиться не менее 800 мл. Если у Вас есть и сердечная недостаточность, согласуйте свой питьевой режим с терапевтом или кардиологом.
Ежедневно в Вашем рационе должны быть белковые продукты. Оптимальными источниками животного белка являются яйца, творог, рыба, птица (курица, индейка), говядина, телятина, крольчатина, а растительного - крупы, бобовые, семена и орехи. При развитии недостаточности питания и значительной потере веса, Вам могут быть назначены специальные жидкие пероральные пищевые добавки, представляющие собой сбалансированные питательные продукты.
Из способов кулинарной обработки рекомендуется использование щадящих режимов: отваривание, запекание, припускание, тушение, приготовление на пару, аэрогриль и др.
Обратите внимание: если у Вас стали возникать трудности при глотании, частые поперхивания при приеме пищи или жидкости, обратитесь к врачу, чтобы не пропустить серьезное заболевание.
Витамин Д. У многих людей с возрастом развивается дефицит витамина Д, что усиливает мышечную слабость, затруднения при ходьбе и поддержании равновесия, повышает риск падений и переломов. Витамин Д играет важную роль для усвоения кальция и здоровья костей и мышц. У людей молодого возраста витамин Д синтезируется в коже под воздействием ультрафиолетовых лучей - достаточно гулять 15 - 30 минут с открытым лицом и кистями, чтобы получить адекватный уровень витамина Д. У пожилых людей снижаются возможности кожи синтезировать витамин Д, поэтому может возникнуть потребность в его дополнительном приеме в виде препарата.
Прием лекарств. Очень важно правильно применять лекарственные препараты, так как прием большого числа лекарств может привести к прогрессированию синдрома старческой астении и развитию других неблагоприятных последствий - падениям, ухудшения памяти.
Старайтесь придерживаться следующих рекомендаций:
- Принимайте лекарства только по назначению врача, а не по совету соседей или средств массовой информации (даже, если это передача о здоровье). Только лечащий врач обладает полной информацией о Вашем здоровье, которая поможет подобрать эффективное и безопасное лечение
- Не рассчитывайте на "пилюлю от всех болезней". Некоторые проблемы со здоровьем проходят без лечения или решаются с помощью других методов лечения без применения лекарств. Обсудите со своим лечащим врачом, как Вам лучше бороться с проблемами со здоровьем, и рассмотрите все варианты лечения
- Информируйте врача обо всех препаратах, которые Вы принимаете, включая безрецептурные препараты, пищевые добавки и растительные лекарственные препараты
- Информируйте врача обо всех случаях аллергии или нежелательных реакций на лекарственные препараты, которые отмечались у Вас в прошлом.
- Сообщайте врачу обо всех проблемах, которые возникли после начала приема нового для Вас лекарства
- Если Вы находились на стационарном лечении, предшествующее лечение могло быть изменено. Надо знать, какие препараты следует принимать после выписки. Эту информацию Вы получите у своего лечащего врача
- Не прекращайте прием назначенных Вам лекарств без предварительного обсуждения с лечащим врачом. Перед началом приема безрецептурного препарата, добавки или растительного лекарственного средства проконсультируйтесь со своим лечащим врачом или фармацевтом, чтобы быть уверенным в безопасности препарата или средства
- Каждый человек должен знать о каждом принимаемом лекарственном препарате (уточните эту информацию у врача, при необходимости - запишите):
- Название
- По какому поводу Вы его принимаете
- Как следует принимать препарат (доза, время, кратность и длительность приема, влияние приема пищи)
- Каковы наиболее частые и наиболее серьезные побочные эффекты препарата
- Что следует делать, если возникнут проблемы, связанные с приемом препарата
- Что следует делать, если пропущен очередной прием
Будьте активны и интеллектуально, и физически! Помните, что общение с близкими людьми и друзьями является важным условием для поддержания активного долголетия!
Приложение Г
Приложение Г1
КЛИНИЧЕСКАЯ ШКАЛА СТАРЧЕСКОЙ АСТЕНИИ
Клиническая шкала старческой астении
Категория
Внешний вид
Описание
Функциональная категория
Гериатрические синдромы
Деменция
1
Отличное состояние здоровья
Рисунок (не приводится)
Пациенты активны, энергичны, высокий уровень мотивации, нет ограничений физической активности.
Независимы от посторонней помощи
Нет
Нет
2
Хорошее состояние здоровья
Рисунок (не приводится)
Имеются заболевания в неактивной фазе. Уровень физической активности несколько ниже, чем у пациентов из категории 1. Нередко выполняют физические упражнения, высокая сезонная активность (например, летом).
Независимы от посторонней помощи
Нет
Нет
3
Удовлетворительное состояние здоровья
Рисунок (не приводится)
Имеются хронические заболевания, которые хорошо контролируются лечением. Нерегулярная активность помимо рутинной ходьбы.
Независимы от посторонней помощи
Нет или единичные ГС в легкой форме. Например, недержание мочи или снижение зрения\слуха. Мобильность сохранена.
Нет
4
Преастения
Рисунок (не приводится)
Несмотря на независимость от посторонней помощи, физическая активность ограничена. Типичны жалобы на медлительность, повышенную утомляемость.
В основном независимы от посторонней помощи. Может потребоваться помощь при необходимости добраться до мест, расположенных вне привычной дистанции.
БФА сохранена (индекс Бартел 100/100 баллов). ИФА сохранена или незначительно снижена (индекс Лоутона 7 - 8/8 баллов)
Небольшое снижение мобильности + появление или усиление выраженности ГС, но ГС по-прежнему единичные.
Нет
5
6
Легкая старческая астения
Рисунок (не приводится)
Значительно более медлительны, нуждаются в помощи при выполнении мероприятий из категории инструментальной функциональной активности (финансовые вопросы, транспорт, работа по дому, прием препаратов). Возникают проблемы самостоятельным совершением покупок и прогулками, приготовлением пищу и выполнением работы по дому.
Зависимы от посторонней помощи.
БФА сохранена (индекс Бартел 100/100 баллов). ИФА умеренно снижена (индекс Лоутона 3 - 6/8 баллов)
Множественные гериатрические синдромы
Нет
Может быть деменция легкой-умеренной степени
6
Умеренная старческая астения
Рисунок (не приводится)
Нуждаются в помощи почти во всех видах инструментальной функциональной активности и ведении домашнего хозяйства. Проблемы с подъемом по лестнице, нуждаются в помощи при выполнении гигиенических мероприятий. Минимальная потребность в помощи с одеванием.
Зависимы от посторонней помощи.
БФА умеренно снижена (индекс Бартел > 60 баллов), ИФА значительно снижена (индекс Лоутона 1 - 2/8 баллов)
Множественные гериатрические синдромы
Нет
Может быть деменция от легкой до тяжелой степени
7
Тяжелая старческая астения
Рисунок (не приводится)
Полностью зависят от посторонней помощи физически или когнитивно. В целом состояние относительно стабильное. Не высокий риск смерти в течение ближайших 6-ти месяцев.
Зависимы от посторонней помощи.
БФА значительно снижена (индекс Бартел <= 60 баллов), ИФА полностью снижена (индекс Лоутона 0 - 1/8 баллов)
Множественные гериатрические синдромы
Нет
Может быть деменция от легкой до тяжелой степени
8
Очень тяжелая старческая астения
Рисунок (не приводится)
Полностью зависимы от посторонней помощи, приближаются к концу жизни. Обычно не могут восстановиться даже после легкой болезни.
Полностью зависимы от посторонней помощи (индекс Бартел < 20 баллов, индекс Лоутона - 1/8 баллов).
Множественные гериатрические синдромы
Нет
Может быть деменция от легкой до крайне тяжелой степени.
9
Терминальное состояние
Рисунок (не приводится)
Приближаются к концу жизни. Ожидаемая продолжительность жизни менее 6 месяцев
Уровень зависимости от посторонней помощи может быть различным.
Могут быть множественные гериатрические синдромы
Нет
Может быть деменция от легкой до крайне тяжелой степени
Приложение Г2
ОПРОСНИК "ВОЗРАСТ НЕ ПОМЕХА"
N
Вопросы
Ответ
1
Похудели ли Вы на 5 кг и более за последние 6 месяцев? <*>
да/нет
2
Испытываете ли Вы какие-либо ограничения в повседневной жизни из-за снижения зрения или слуха?
да/нет
3
Были ли у Вас в течение последнего года травмы, связанные с падением, или падения без травм?
да/нет
4
Чувствуете ли Вы себя подавленным, грустным или встревоженным на протяжении последних недель?
да/нет
5
Есть ли у Вас проблемы с памятью, пониманием, ориентацией или способностью планировать?
да/нет
6
Страдаете ли Вы недержанием мочи?
да/нет
7
Испытываете ли Вы трудности в перемещении по дому или на улице?
(Ходьба до 100 метров или подъем на 1 лестничный пролет)
да/нет
<*> Имеется в виду непреднамеренное снижение веса. Если пациент похудел намеренно - за счет соблюдения специальной диеты или регулярной физической активности, балл не засчитывается. За каждый положительный ответ начисляется 1 балл.
Комментарий: Существуют две модели, описывающие синдром СА и подходы к ее диагностике - фенотипическая и модель накопления дефицитов с расчетом индекса СА. Фенотипическая модель описания СА была предложена L. Fried на основании результатов Cardiovascular Health Study. Данная модель включает пять критериев: непреднамеренная потеря веса, низкая сила пожатия, повышенная утомляемость, снижение скорости ходьбы и низкий уровень физической активности. При наличии 3 и более критериев диагностируется синдром СА, 1 - 2 критериев - преастения. Одну из ключевых ролей в формировании фенотипических проявлений синдрома СА играет саркопения - прогрессирующая генерализованная потеря массы и силы скелетных мышц.
Модель, описывающая СА как накопление дефицитов, или индекс СА, была предложена K. Rockwood на основании результатов исследования Canadian Study of Health and Aging. Авторами был предложен перечень из 70 заболеваний, симптомов и ГС, которые были названы общим термином "дефициты". В последующем перечень был сокращен до 40. Индекс СА рассчитывается на основании результатов комплексной оценки как отношение имеющихся у пациента дефицитов к общему числу оцененных дефицитов согласно упомянутому выше перечню (от 40 до 70) - чем ближе полученное значение индекса единице, тем в большей степени выражен синдром СА.
Несмотря на широкое применение данных моделей в клинических исследованиях, в классическом виде они не подходят для практической работы, так как являются достаточно трудоемкими.
Для предварительного выявления синдрома СА в мировой гериатрической практике было предложено несколько десятков шкал и опросников. К наиболее известным из них относятся SHARE-FI, PRISMA-7, FRAIL, Groningen Frailty Indicator, Tilburg Frailty Indicator, Gerontopole. Однако ни один из данных опросников не был валидирован в нашей стране, что ограничивает возможность их использования. В России для скрининга СА был разработан и валидирован опросник "Возраст не помеха". Он включает 7 вопросов, касающихся потери веса, сенсорных дефицитов, падений, симптомов депрессии и когнитивных нарушений, недержания мочи и снижения мобильности. Заполнять опросник может как медицинская сестра или немедицинский персонал (например, волонтеры), так и сам пациент. За каждый положительный ответ на вопрос пациент набирает 1 балл, за отрицательный ответ - 0 баллов. Максимальное число набранных баллов по опроснику - семь. Чувствительность и специфичность опросника для выявления СА с разными отрезными точками представлены в таблице ниже. Таблица. Чувствительность, специфичность, положительная прогностическая ценность, отрицательная прогностическая ценность и точность опросника "Возраст не помеха" в сравнении с диагностированной старческой астенией по критериям фенотипическои модели (А) и модели накопления дефицитов (Б).
А.
Показатели
Баллы по опроснику
>= 1
>= 2
>= 3
>= 4
>= 5
>= 6
чувствительность, %
100
96,4
92,9
67,9
46,4
17,9
специфичность, %
7,0
19,2
45,6
67,6
87,8
97,2
ППЦ, %
9,5
10,4
14,3
17,0
27,1
38,5
ОПЦ, %
100
98,2
98,5
95,6
94,4
92,4
точность, %
15,2
26,0
49,8
67,6
84,1
90,2
Б.
Показатели
Баллы по опроснику
>= 1
>= 2
>= 3
>= 4
>= 5
>= 6
чувствительность, %
100
100
86,7
60
46,7
20
специфичность, %
6,7
18,8
42,8
66,0
87,1
97,1
ППЦ, %
4,5
5,1
6,3
7,2
13,7
23,1
ОПЦ, %
100
100
98,6
97,4
97,4
96,5
точность, %
10,7
22,2
44,7
65,7
85,4
93,8
ППЦ - положительная прогностическая ценность;
ОПЦ - отрицательная прогностическая ценность;
Преимуществом опросника "Возраст не помеха" является простота и небольшие затраты времени, что облегчает возможность его применения в повседневной клинической практике, а также возможность одновременно провести предварительную диагностику других ГС, ассоциированных с синдромом СА - мальнутриции, сенсорных дефицитов, падений, симптомов депрессии и когнитивных нарушений, недержания мочи и снижения мобильности. Однако невысокая специфичность отрезных точек 3 и 4 балла требуют дополнительного применения объективных методов выявления синдрома СА.
Приложение Г3
КРАТКАЯ БАТАРЕЯ ТЕСТОВ
ФИЗИЧЕСКОГО ФУНКЦИОНИРОВАНИЯ
(THE SHORT PHYSICAL PERFORMANCE BATTERY, SPPB)
Инструкция к выполнению краткой батареи тестов физического функционирования
1. Определение равновесия пациента
Медсестра, проводящая исследование:
Этот тест состоит из трех частей. В первой части Вы должны постараться удерживать равновесие в трех различных положениях. Я сначала опишу, а затем покажу каждое из этих положений.
А. Положение "Стопы вместе"
Сейчас я покажу Вам первое положение (Продемонстрировать)
Я хочу, чтобы Вы простояли в таком положении, поставив стопы вместе, в течение 10 секунд. Вы можете балансировать руками, сгибать колени или перемещать тело так, чтобы сохранить равновесие, но постарайтесь не двигать стопы и ни за что не держаться. Постарайтесь находиться в этом положении в течение 10 секунд, до тех пор, пока Вы не услышите команду "стоп".
Как только медицинская сестра увидит, что пациент стоит самостоятельно (без поддержки), запустить секундомер. Необходимо остановить подсчет времени через 10 секунд, или как только пациент изменит положение ног или коснется чего-либо в поисках поддержки.
Б. Полутандемное положение
Медсестра, проводящая исследование:
Теперь я покажу Вам второе положение (Продемонстрировать)
Я прошу вас на протяжении 10 секунд простоять, выставив одну ногу вперед так, чтобы носок одной стопы был на уровне середины другой стопы и внутренние поверхности двух стоп соприкасались. Вы можете выставить вперед любую стопу, как вам удобней. Вы можете балансировать руками, сгибать колени или перемещать тело так, чтобы сохранить равновесие, но постарайтесь не двигать стопы и ни за что не держаться. Оставайтесь в этом положении до тех пор, пока вы не услышите команду "Стоп".
Как только медицинская сестра увидит, что пациент стоит самостоятельно (без поддержки), запустить секундомер. Остановить подсчет времени через 10 секунд и сказать: "Стоп".
В. Тандемное положение ног
Медсестра, проводящая исследование:
Теперь я прошу Вас принять третье положение. (Продемонстрировать)
Встаньте так, чтобы пятка одной ноги находилась непосредственно перед носком другой ноги и касалась его. Стойте так 10 секунд. Вы можете выставить вперед любую ногу так, как это удобнее всего для вас. Вы можете балансировать руками, сгибать колени или перемещать тело так, чтобы сохранить равновесие, но постарайтесь не двигать стопы. Постарайтесь оставаться в этом положении до тех пор, пока не услышите команду "Стоп".
Как только медицинская сестра увидит, что участник стоит самостоятельно (без поддержки), запустить секундомер. Остановить подсчет времени через 10 секунд и скажите: "Стоп".
2. Определение скорости ходьбы на 4 метра
Необходимое расстояние: около 6 метров (коридор, комната). Необходимо отмерить расстояние 4 метра. Пациент должен иметь возможность продолжить движение еще на несколько шагов после финишной отметки, чтобы не замедлять ходьбу из-за препятствия.
Медсестра, проводящая исследование:
Этот тест необходим для того, чтобы мы смогли увидеть, как вы обычно ходите. Начните отсюда (стопы пациента на стартовой отметке).
Если Вы используете трость (или какое-либо другое вспомогательное устройство), и чувствуете, что оно вам необходимо, чтобы пройти это расстояние, Вы можете использовать его. Вы должны пройти без остановки с обычной скоростью, как если бы Вы шли по коридору или по улице. Я покажу Вам, что имею в виду.
Продемонстрировать. Необходимо смотреть вперед и, сохраняя прямую осанку, пройти с нормальной скоростью до финишной линии и перейти за нее.
Вам надо будет пройти этот путь три раза. В это время я буду сбоку от Вас. Мы не будем разговаривать, когда Вы будете идти, но я буду рядом для Вашей безопасности.
Пациент должен стоять без поддержки на стартовой линии таким образом, чтобы носки обеих стоп касались линии или незначительно заступали за нее и находились на удобном для участника расстоянии друг от друга.
Первая попытка пробная. Во время второй и третьей попытки измеряется время в секундах, за которое пациент проходит 4 метра. Учитывается лучший результат.
3. Подъемы со стула
Подготовка: Однократный подъем со стула
Медсестра, проводящая исследование:
"С помощью данного теста мы проверим силу ваших ног. Давайте я покажу, что Вы будете делать".
Покажите и объясните процедуру, сидя на стуле напротив пациента.
Во-первых, скрестите руки на груди или животе и сядьте так, чтобы ваши стопы были плотно прижаты к полу. Затем встаньте, держа руки скрещенными перед собой.
Если пациент не может выполнить однократный подъем со стула без использования рук, тест с 5-кратным подъема со стула не выполняется.
Пятикратный подъем со стула
Медсестра, проводящая исследование:
Пожалуйста, пять раз подряд без остановок встаньте так быстро, как только можете. После каждого подъема нужно сесть, и потом снова встать. Руки должны быть скрещены перед собой. Я буду фиксировать время выполнения упражнения
Фиксируется время, в течение которого пациента встает со стула без помощи рук 5 раз.
После того, как пациент встал в пятый раз (конечная позиция), остановите секундомер.
Прекратите выполнение теста в следующих случаях:
- Если пациент встает с помощью рук
- Через минуту, если пациент не смог выполнить тест к этому времени
- По Вашему усмотрению, если это требуется для обеспечения безопасности пациента.
Если пациент останавливается, не выполнив 5 вставаний, и создается впечатление о его/ее усталости, уточните, спросив: "Можете продолжить?".
Если участник говорит: "Да", продолжайте тест. Если участник говорит: "Нет", становитесь и засеките время на секундомере.
Интерпретация результатов Краткой батареи тестов физического функционирования
Результат
Интерпретация
10 - 12 баллов
Нет старческой астении
8 - 9 баллов
Преастения
7 и менее баллов
Старческая астения
Приложение Г4
ДИНАМОМЕТРИЯ
Динамометрия поводится с помощью электронного или механического динамометра.
Методика проведения динамометрии
Динамометр берут в руку циферблатом внутрь. Руку отводят от туловища до получения с ним прямого угла. Вторую руку отпускают вниз вдоль туловища. С максимальной силой сжимают динамометр в течение 3 - 5 секунд. Для получения более точных результатов рекомендуется проводить троекратное измерение силы пожатия на правой и левой руке. Время отдыха между подходами - не менее 30 секунд. Для оценки результатов можно использовать средне или максимальное значение силы пожатия сильнейшей руки.
Критерии низкой силы пожатия в зависимости от пола и индекса массы тела
Пол
Индекс массы тела, кг/м2
Сила пожатия, кг
Мужчины
<= 24
<= 29
24,1 - 26
<= 30
26,1 - 28
<= 30
> 28
<= 32
Женщины
<= 23
<= 17
23,1 - 26
<= 17,3
26,1 - 29
<= 18
> 29
<= 21
Приложение Г5
МИНИ-КОГ (MINI-COG)
Шаг
Действия
Баллы
1
Скажите пациенту: "Слушайте меня внимательно. Сейчас я назову 3 слова, а Вам нужно будет повторить их за мной и запомнить". Позже я у Вас их спрошу".
Четко произнесите 3 слова: ключ, лимон, флаг.
Если пациент не повторил всех 3-х слов, повторите слова еще раз. Если пациент не может повторить всех 3-х слов после 3-х попыток, перейдите к Шагу 2.
Не начисляются
2
Скажите пациенту: "Далее я хочу, чтобы вы нарисовали круглые часы. Расставьте все цифры, которые должны быть на циферблате". После завершения попросите пациента настроить часы так, чтобы они показывали время 11 часов 10 минут.
Правильно нарисованные часы - 2 балла (Правильно нарисованные часы содержат все необходимые цифры в правильной последовательности без дублирования. Цифры 12, 3, 6, 9 расположены в соответствующих местах. Стрелки указывают на цифры 11 и 2 (11:10). Длина стрелок не учитывается. Неспособность правильно нарисовать часы или отказ = 0 баллов
3
Попросите пациента вспомнить 3 слова из Шага 1.
За каждое воспроизведенное слово в Шаге 3 пациент получает по 1 баллу. Если не вспомнил ни 1 слова - 0 баллов
Интерпретация результатов:
Если пациент набрал < 3 баллов - вероятность деменции высокая.
При необходимости увеличения чувствительности теста отрезная точка может быть повышена до < 4 баллов.
Приложение Г6
ШКАЛА ОЦЕНКИ СПУТАННОСТИ СОЗНАНИЯ
(CONFUSION ASSESSMENT METHOD, CAM)
1 этап
Острота и волнообразность изменений психического статуса:
Имеются ли изменения психического статуса относительно исходного уровня?
ИЛИ
Отмечались ли волнообразные изменения психического статуса в течение
последних 24 часов?
Если на оба вопроса ответ "нет" -> ДЕЛИРИЯ НЕТ
Если на один из вопросов ответ "Да" -> 2 этап
2 этап
Нарушение внимания:
"Сжимайте мою руку каждый раз, когда я скажу букву А"
Прочитайте следующую последовательность букв "Л А М П А А Л А Д Д И Н А"
ОШИБКИ: Не сжимает на букву А и сжимает на другие буквы
Если 0 - 2 ошибки -> ДЕЛИРИЯ НЕТ
Если >= 2 ошибки -> 3 этап
3 этап
Изменения уровня сознания Уровень сознания на текущий момент (The Richmond Agitation-Sedation Scale, RASS - см. ниже)
Если RASS отличен от 0 -> ДЕЛИРИЙ ЕСТЬ Если RASS = 0 -> 4 этап
4 этап
Дезорганизованное мышление:
1. Камень будет держаться на воде?
2. Рыба живет в море?
3. Один килограмм весит больше двух?
4. Молотком можно забить гвоздь?
Команда: "Покажите столько же пальцев" (покажите 2 пальца) "Теперь сделайте тоже другой рукой" (не демонстрируйте) ИЛИ "Добавьте еще один палец" (если пациент не может двигать обеими руками)
Если >= 2 ошибка -> ДЕЛИРИЙ ЕСТЬ
Если 0 - 1 ошибка -> ДЕЛИРИЯ НЕТ
Заключение: ДЕЛИРИЙ/делирия нет
Ричмондская шкала ажитации (The Richmond Agitation-Sedation Scale, RASS)
+4 ВОИНСТВЕННЫЙ: воинственен, агрессивен, опасен для окружающих (срочно сообщить врачу об этих явлениях)
+3 ОЧЕНЬ ВОЗБУЖДЕН: агрессивен, пытается вырвать трубки, капельницу или катетер (сообщить врачу)
+2 ВОЗБУЖДЕН: частые бесцельные движения, сопротивление процедурам
+ 1 НЕСПОКОЕН: тревожен, неагрессивные движения
0 СПОКОЕН И ВНИМАТЕЛЕН
-1 СОНЛИВ: невнимателен, сонлив, но реагирует всегда на голос
-2 ЛЕГКАЯ СЕДАЦИЯ: просыпается на короткое время на голос
-3 СРЕДНЯЯ СЕДАЦИЯ: движение или открытие глаз на голос, но нет зрительного контакта
Приложение Г7
КОМПОНЕНТЫ КОМПЛЕКСНОЙ ГЕРИАТРИЧЕСКОЙ ОЦЕНКИ
Домен
Компоненты домена
Инструменты оценки
Комментарии
1. Физическое здоровье
Хронические заболевания
Данные анамнеза и медицинской документации
Оценивает врач
Зрение и слух
Аудиометрия
Таблица Розенбаума
Проводит медицинская сестра
Ортостатическая гипотония
Ортостатическая проба
Проводит медицинская сестра
Антропометрия
Измерение роста и веса
Проводит медицинская сестра
Состояние питания
Индекс массы тела
Рассчитывает медицинская сестра
Краткая шкала оценки питания
Заполняет медицинская сестра
Лекарственная терапия
Критерии STOPP/START Алгоритм "7 шагов"
Шкала антихолинергической нагрузки
Оценивает врач
Наличие необходимых вакцинаций
Данные анамнеза, амбулаторной карты
Может оценивать врач или медицинская сестра
2. Функциональная активность
Базовая функциональная активность
Индекс Бартел
Заполняет медицинская сестра
И нструментальная функциональная активность
Шкала Лоутона
Заполняет медицинская сестра
Мобильность
Тест "Встань и иди" Скорость ходьбы
Тест на способность поддерживать равновесие
Краткая батарея тестов физического функционирования
Проводит медицинская сестра
Мышечная сила
Кистевая динамометрия
Проводит медицинская сестра
3. Психическое здоровье
Когнитивные функции
Тест рисования часов Мини-Ког
Краткая шкала оценки психического статуса Монреальская шкала оценки когнитивных функций
Батарея тестов лобной дисфункции
Проводит врач или предварительно проинструктированная медицинская сестра. Набор тестов может меняться в зависимости от конкретной ситуации.
Эмоциональное состояние
Гериатрическая шкала
депрессии
Шкала оценки здоровья
Корнельская шкала депрессии
Проводит предварительно проинструктированная медицинская сестра
4. Социально-экономические проблемы
- семейный статус, наличие супруга/супруги или партнера
- круг общения и социальных контактов
- жилищные условия
- финансовые возможности
- рабочая активность, профессия
- образование
- возможность заниматься привычной деятельностью - уборка дома, приготовление пищи, покупка продуктов и т.д.
- потребность в уходе и предпочтения пациентов, связанные с уходом
- потеря близких, стрессы, случившиеся в жизни, психологические проблемы, умение справляться с ними и с психологическими проблемами
- злоупотребление алкоголем, наркомания у близких, окружающих пациента людей
- религиозность
- жестокое обращение
- безопасность быта
Оценку проводит специалист по социальной работе
Приложение Г8
ТАБЛИЦА РОЗЕНБАУМА
Используется для определения остроты зрения вблизи.
Таблица используется при хорошем освещении на расстоянии 36 см от глаз.
Результат проверки регистрируется отдельно для каждого глаза с очками и без.
Люди с дальнозоркостью должны читать с очками для близи.
Близорукие обследуются только в очках.
Приложение Г9
ОПРОСНИК ДЛЯ ОЦЕНКИ ЗРЕНИЯ У ПОЖИЛЫХ ЛЮДЕЙ
Предложите пациенту ответить на вопросы:
1. Трудно ли Вам из-за плохого зрения (даже в очках, если Вы ими пользуетесь)
- принимать пищу
- узнавать Ваши лекарства и читать этикетки
- одеваться и не пропускать петельки на застежках и пуговицах
- причесываться, бриться и умываться
- пересчитывать деньги
- узнавать людей на другой стороне улицы или поблизости
- не натыкаться на вещи, когда Вы ходите по улице
- находить дорогу домой, когда Вы идете из магазина или из почты
- читать обычный газетный шрифт
2. Отметьте пожалуйста, какие приспособления для улучшения зрения Вы используете:
- очки
- контактные линзы
- увеличительное стекло или лупа
- карманный фонарик
- специальные книги с крупным шрифтом
- трафареты для слабовидящих
Интерпретация результатов данного опросника качественная и служит для определения индивидуальных проблем пожилого человека, связанных со зрением.
Приложение Г10
КРАТКАЯ ШКАЛА ОЦЕНКИ ПИТАНИЯ
(MINI NUTRITIONAL ASSESSMENT, MNA)
Скрининговая часть (пункты А - Е)
А.
Снизилось ли за последние 3 месяца количество пищи, которое Вы съедаете, из-за потери аппетита, проблем с пищеварением, из-за сложностей при пережевывании и глотании?
серьезное уменьшение количества съедаемой пищи - 0 баллов
умеренное уменьшение - 1 балл
нет уменьшения количества съедаемой пищи - 2 балла
Б.
Потеря массы тела за последние 3 месяца
потеря массы тела более, чем на 3 кг - 0 баллов
не знаю - 1 балл
потеря массы тела от 1 до 3 кг - 2 балла
нет потери массы тела - 3 балла
В.
Подвижность
прикован к кровати/стулу - 0 баллов
способен вставать с кровати/стула, но не выходит из дома - 1 балл
выходит из дома - 2 балла
Г.
Острое заболевание (психологический стресс) за последние 3 месяца
да - 0 баллов
нет - 2 балла
Д.
Психоневрологические проблемы
серьезное нарушение памяти или депрессия - 0 баллов
умеренное нарушение памяти - 1 балл
нет нейропсихологических проблем - 2 балла
Е.
Индекс массы тела
меньше 19 кг/м2 - 0 баллов
19 - 20 кг/м2 - 1 балл
21 - 22 кг/м2 - 2 балла
23 кг/м2 и выше - 3 балла
Сумма баллов за скрининговую часть: ___________/14
Интерпретация:
Если сумма баллов за скрининговую часть составила 12 - 14 баллов - нормальный статус питания.
Если сумма баллов по скрининговой части составила менее 12 баллов - продолжить опрос далее.
Ж.
Живет независимо (не в доме престарелых или больнице)
нет - 0 баллов
да - 1 балл
З.
Принимает более трех лекарств в день
да - 0 баллов
нет - 1 балл
И.
Пролежни и язвы кожи
да - 0 баллов
нет - 1 балл
К.
Сколько раз в день пациент полноценно питается
1 раз - 0 баллов
2 раза - 1 балл
3 раза - 2 балла
Л.
Маркеры потребления белковой пищи:
если 0 - 1 ответ "да"- 0 баллов
если 2 ответа "да"- 0,5 балла
если 3 ответа "да" - 1 балл
одна порция молочных продуктов (1 порция = 1 стакан молока, 60 г творога, 30 г сыра, 3/4 стакана йогурта) в день (да/нет)
две или более порции бобовых и яиц в неделю (1 порция = 200 г бобовых, 1 яйцо) (да/нет)
мясо, рыба или птица каждый день (да/нет)
М.
Съедает две или более порций фруктов или овощей в день (1 порция = 200 г овощей, 1 любой фрукт среднего размера)
нет - 0 баллов
да - 1 балл
Н.
Сколько жидкости выпивает в день
меньше 3 стаканов - 0 баллов
3 - 5 стаканов - 0,5 балла
больше 5 стаканов - 1 балл
О.
Способ питания
не способен есть без помощи - 0 баллов
ест самостоятельно с небольшими трудностями - 1 балл
ест самостоятельно - 2 балла
П.
Самооценка состояния питания
оценивает себя как плохо питающегося - 0 баллов
оценивает свое состояние питания неопределенно - 1 балл
оценивает себя как не имеющего проблем с питанием - 2 балла
Р.
Состояние здоровья в сравнении с другими людьми своего возраста
не такое хорошее - 0 баллов
не знает - 0,5 балла
такое же хорошее - 1 балл
лучше - 2 балла
С.
Окружность по середине плеча
20 см и меньше - 0 баллов
21 - 22 см - 0,5 балла
23 см и больше - 1 балл
Т.
Окружность голени
меньше 31 см - 0 баллов
31 см и больше - 1 балл
Общий балл: _________/30
Интерпретация результатов:
> 23,5 баллов - нормальный статус питания
17 - 23,5 баллов - риск недостаточности питания (мальнутриции)
< 17 баллов - недостаточность питания (мальнутриця)
Приложение Г11
БАЗОВАЯ ФУНКЦИОНАЛЬНАЯ АКТИВНОСТЬ - ИНДЕКС БАРТЕЛ
(BARTHEL ACTIVITIES OF DAILY LIVING INDEX)
Шкалой удобно пользоваться как для определения изначального уровня активности пациента, так и для проведения мониторинга.
При заполнении анкеты индекса Бартел необходимо придерживаться следующих правил:
- Индекс отражает реальные действия пациента, а не предполагаемые
- Необходимость присмотра означает, что пациент не относится к категории тех, кто не нуждается в помощи (пациент не независим)
- Уровень функционирования определяется наиболее оптимальным для конкретной ситуации путем расспроса пациента, его родственников, однако важны непосредственные наблюдения и здравый смысл. Прямое тестирование не требуется.
- Обычно оценивается функционирование пациента в период предшествующих 24 - 48 часов.
- Средние категории означают, что пациент осуществляет более 50% необходимых для выполнения той или иной функции усилий.
- Категория "независим" допускает использование вспомогательных средств.
Прием пищи
10 - не нуждаюсь в помощи, способен самостоятельно пользоваться всеми необходимыми столовыми приборами;
5 - частично нуждаюсь в помощи, например, при разрезании пищи;
0 - полностью зависим от окружающих (необходимо кормление с посторонней помощью)
Личная гигиена
5 - не нуждаюсь в помощи (умывание, чистка зубов, бритье)
0 - нуждаюсь в помощи
Одевание
10 - не нуждаюсь в посторонней помощи;
5 - частично нуждаюсь в помощи, например, при одевании обуви, застегивании пуговиц;
0 - полностью нуждаюсь в посторонней помощи
Прием ванны
5 - принимаю ванну без посторонней помощи;
0 - нуждаюсь в посторонней помощи
Контроль мочеиспускания
10 - контроль над мочеиспусканием
5 - случайные инциденты недержания мочи
0 - недержание мочи или катетеризация
Контроль дефекации
10 - контроль над дефекацией;
5 - случайные инциденты
0 - недержание кала (или необходимость постановки клизм)
Посещение туалета
10 - не нуждаюсь в помощи;
5 - частично нуждаюсь в помощи (удержание равновесия, использование туалетной бумаги, снятие и надевание брюк и т.д.);
0 - нуждаюсь в использовании судна, утки
Вставание с постели (передвижение с кровати на стул и обратно)
15 - не нуждаюсь в помощи;
10 - нуждаюсь в наблюдении или минимальной поддержке;
5 - могу сесть в постели, но чтобы встать, нужна физическая поддержка 1 или 2-х людей
0 - не способен встать с постели даже с посторонней помощью, не удерживает баланс в положении сидя
Передвижение (на ровной поверхности)
15 - могу без посторонней помощи передвигаться на расстояние более 50 метров;
10 - могу передвигаться с посторонней помощью (вербальной или физической) на расстояние более 50 метров;
5 - могу передвигаться с помощью инвалидной коляски на расстояние более 50 метров;
0 - не способен к передвижению или передвигается на расстояние менее 50 метров;
Подъем по лестнице
10 - не нуждаюсь в помощи;
5 - нуждаюсь в наблюдении или поддержке;
0 - не способен подниматься по лестнице даже с поддержкой
Общий балл: _________/100
Интерпретация результатов
0 - 20 баллов - полная зависимость
25 - 60 баллов - выраженная зависимость
65 - 90 баллов - умеренная зависимость
95 - легкая зависимость
100 - полная независимость
Приложение Г12
ИНСТРУМЕНТАЛЬНАЯ ФУНКЦИОНАЛЬНАЯ АКТИВНОСТЬ - ШКАЛА ЛОУТОНА
(LAWTON INSTRUMENTAL ACTIVITIES OF DAILY LIVING SCALE)
Телефонные звонки
1
Пользуется телефоном по собственной инициативе, набирает номера
Набирает несколько известных номеров
Отвечает на телефонные звонки, но сам номера не набирает
Не пользуется телефоном вообще
1
1
0
Покупки
1
Совершает самостоятельно все необходимые покупки
Совершает самостоятельно небольшие покупки
Требуется сопровождение при любом посещении магазина
Полностью не в состоянии делать покупки
0
0
0
Приготовление пищи
1
Планирует, готовит и подает необходимую пищу самостоятельно
Готовит необходимую пищу, если ингредиенты были предоставлены
Подогревает и подает пищу или готовит пищу, но не соблюдает необходимую диету
Нуждается, чтобы кто-то приготовил и подал пищу
0
0
0
Ведение домашнего быта
1
Поддерживает дом в одиночку за исключением редкой помощи при необходимости выполнения тяжелой работы
Выполняет простые повседневные дела, такие как мытье посуды или заправка кровати
Выполняет простые повседневные дела, но не в состоянии поддерживать необходимый уровень чистоты в доме
Нужна помощь при выполнении всех домашних дел
Не участвует ни в каких хозяйственных делах
1
1
1
0
Стирка
1
Самостоятельно стирает все необходимые вещи
Стирает мелкие вещи, такие как носки, чулки
Вся стирка должна осуществляться кем-то
1
0
Пользование транспортом
1
Самостоятельно пользуется общественным транспортом или водит машину
Организует собственную поездку на такси, но не пользуется общественным транспортом
Пользуется общественным транспортом если кто-то при этом помогает или сопровождает
Перемещается на такси или машине в сопровождении другого лица
Не перемещается
1
1
0
0
Прием лекарств
1
Самостоятельно принимает необходимые лекарства в правильных дозировках и в правильное время
Принимает лекарство, если оно было кем-то приготовлено для приема в необходимой дозе
Не способен самостоятельно принимать лекарства
0
0
Финансовые операции
1
Самостоятельно контролирует финансовые вопросы (бюджет, поверка чеков, оплата за жилье, посещение банка), контролирует доходы
Занимается ежедневными покупками, но нуждается в помощи с банковскими операциями и при осуществлении крупных покупок
Не способен самостоятельно распоряжаться деньгами
1
0
Общий балл: ___________/8
Для каждой категории активности выбирается уровень, соответствующий мероприятиям, выполняемым пациентом, и начисляется балл - 0 или 1.
Общий результат может варьировать от 0 баллов (зависимый от посторонней помощи, нуждается в значительной помощи при выполнении мероприятий инструментальной функциональной активности) до 8 баллов (независимый от посторонней помощи).
Приложение Г13
ТЕСТ "ВСТАНЬ И ИДИ" (TIMED UP AND GO TEST)
Необходимое оборудование для проведения теста: стул с подлокотниками, рулетка, цветная лента или маркер, секундомер. Пациент должен быть проинструктирован до выполнения теста на время. Первую пробную попытку он может выполнить без отсчета времени.
- Пациент должен сидеть на стуле так, чтобы его спина опиралась о спинку стула, а бедра полностью касались сиденья. Стул должен быть устойчивым. Пациенту разрешается использовать подлокотники во время сиденья и при вставании.
- От стула необходимо отмерить расстояние 3 метра и отметить его маркером или цветной лентой так, чтобы отметка была видна пациенту.
- Инструкция для пациента: Когда я скажу "Начали", Вы должны будете встать, пройти отмеченное расстояние, развернуться, вернуться к стулу и сесть на него. Идти нужно в своем обычном темпе.
- Начинайте отсчет времени после того, как произнесете слово "Начали" и остановите отсчет, когда пациент снова сядет правильно на стул, опершись спиной о его спинку.
- Пациент во время выполнения теста должен быть обут в свою привычную обувь и может использовать средства для передвижения, которые он обычно используется (например, трость или ходунки). Если это необходимо, во время выполнения теста пациент может остановиться, чтобы передохнуть.
- В норме здоровые пожилые люди обычно выполняют тест "Встань и иди" за 10 и менее секунд. У пациента с тяжелым синдромом СА время выполнения теста может составить 2 минуты и более.
- Результат теста "Встань и иди" коррелируют со скоростью ходьбы, способностью поддерживать равновесие, уровнем функциональной активности, возможностью выходить из дома, а также позволяет изменением с течением времени.
- Результат теста "Встань и иди" более 14 секунд у проживающих дома пациентов пожилого и старческого возраста с синдромом СА свидетельствует о наличии риска падений.
Нормативы выполнения теста "Встань иди" у здоровых людей в разных возрастных группах
Возрастная группа, лет
Время, секунды
(95% доверительный интервал)
60 - 69
8,1 (71, - 9,0)
70 - 79
9,2 (8,2 - 10,2)
80 - 99
11,3 (10 - 12,7)
Приложение Г14
ШКАЛА МОРСЕ ДЛЯ ОЦЕНКИ РИСКА ПАДЕНИЙ
ВОПРОС
БАЛЛ
1. Падал ли в последние 3 мес?
Нет - 0 Да - 25
2. Есть ли сопутствующее заболевание? См. медицинскую карту
Нет - 0 Да - 15
3. Самостоятельность при ходьбе:
-
Ходит сам (даже если при помощи кого-то), или строгий постельный режим, неподвижно
----------- 0
----------- 15
----------- 30
-
Костыли/ходунки/трость
-
Опирается о мебель или стены для поддержки
4. Принимает внутривенное вливание/принимает гепарин, фраксипарин
Нет - 0 Да - 20
5. Походка
-
Нормальная (ходит свободно)
----------- 0
----------- 10
----------- 20
-
Слегка несвободная (ходит с остановками, шаги короткие, иногда с задержкой)
-
Нарушения (не может встать, ходит опираясь, смотрит вниз)
6. Психическое состояние
----------- 0
----------- 15
-
знает свою способность двигаться
-
не знает или забывает, что нужна помощь при движении
Интерпретация
Риск падений
Баллы
Нет риска падений
0 - 24
Низкий
25 - 50
Высокий
>= 51
Приложение Г15
КРАТКАЯ ШКАЛА ОЦЕНКИ ПСИХИЧЕСКОГО СТАТУСА
(MINI MENTAL STATE EXAMINATION, MMSE)
Параметр
Баллы
Ориентировка во времени: (год, время года, число, день недели, месяц)
/5
Ориентировка в месте: (страна, область, город, клиника, этаж)
/5
Немедленное воспроизведение: попросите пациента повторить за вами и запомнить три слова (лимон, ключ, шар)
/3
Концентрация внимания и счет: попросите пациента 5 раз последовательно вычесть 7 из 100 (или произнести слово "земля" наоборот)
/5
Отсроченное воспроизведение: попросите пациента вспомнить 3 слова, названные при проверке немедленного воспроизведения
/3
Речь и выполнение действий: Показываем ручку и часы, спрашиваем: "Как это называется?"
/2
Просим повторить фразу: "Никаких если, никаких но"
/1
Попросите больного выполнить последовательность из 3-х действий: "Возьмите правой рукой лист бумаги, сложите его вдвое и положите на стол"
/3
Напишите на листе бумаги "Закройте глаза", покажите пациенту и попросите его выполнить то, что он прочитал
/1
Попросите пациента написать предложение (в предложении должно быть подлежащее и сказуемое, оно должно иметь смысл)
/1
Попросите пациента скопировать рисунок
/1
Результат: _______/30 баллов
Инструкция к выполнению Краткой шкалы оценки психического статуса:
1. Ориентировка во времени. Попросите больного полностью назвать сегодняшнее число, месяц, год, день недели и время года. Каждая ошибка или отсутствие ответа снижает оценку на один балл.
2. Ориентировка в месте. Задается вопрос: "Где мы находимся?". Если пациент отвечает не полностью, задаются дополнительные вопросы. Пациент должен назвать страну, область, город, учреждение в котором происходит обследование, номер комнаты (или этаж). Каждая ошибка или отсутствие ответа снижает оценку на один балл.
3. Восприятие. Дается инструкция: "Повторите и постарайтесь запомнить три слова: "лимон, ключ, шар". Слова должны произноситься максимально разборчиво со скоростью одно слово в секунду. Правильное повторение слова больным оценивается в один балл для каждого из слов. Следует предъявлять слова столько раз, сколько это необходимо, чтобы испытуемый правильно их повторил. Однако оценивается в баллах лишь первое повторение.
4. Концентрация внимания. Просят последовательно пять раз вычитать из 100 по 7 (до результата "65"). Каждая ошибка снижает оценку на один балл. Другой вариант: просят произнести слово "земля" наоборот. Каждая ошибка снижает оценку на один балл. Например, если произносится "ямлез" вместо "ялмез" ставится 4 балла; если "ямлзе" - 3 балла и т.д.
5. Память. Просят больного вспомнить слова, которые заучивались в п. 3. Каждое правильно названное слово оценивается в один балл.
6. Называние предметов. Показывают ручку и спрашивают: "Что это такое?", аналогично - часы. Каждый правильный ответ оценивается в один балл.
7. Повторение фразы. Просят больного повторить фразу: "Никаких если, никаких но". Фразу произносят громко, четко один раз. Правильное повторение оценивается в один балл.
8. Понимание команды. Устно дается команда, которая предусматривает последовательное совершение трех действий. "Возьмите лист бумаги правой рукой, сложите его вдвое и положите на стол". Каждое правильно выполненное действие оценивается в один балл.
9. Чтение. Пациенту дают лист бумаги, на котором крупными буквами написано "ЗАКРОЙТЕ ГЛАЗА". Дают следующую инструкцию: "Прочитайте вслух и выполните то, что здесь написано". Пациент получает 1 балл, если после правильного прочтения вслух он закрывает глаза.
10. Письмо. Пациента просят придумать и написать предложение. Пациент получает 1 балл, если придуманное предложение будет осмысленным и правильным в грамматическом отношении, содержат подлежащее и сказуемое.
11. Рисование. Пациенту дают образец (два пересекающихся пятиугольника с равными углами, в месте пересечения образуется четырехугольник), который он должен перерисовать на нелинованной бумаге. В том случае, если пациент перерисовывает обе фигуры, каждая из которых содержит пять углов, линии пятиугольников соединены, фигуры действительно пересекаются, в месте пересечения образуется четырехугольник, пациент получает 1 балл.
Интерпретация результатов
Итоговый балл выводится путем суммирования результатов по каждому из пунктов. Максимально в этом тесте можно набрать 30 баллов. Чем ниже итоговый балл, тем более выражен когнитивный дефицит.
Результаты теста могут трактоваться следующим образом:
28 - 30 баллов - нет нарушений когнитивных функций;
25 - 27 баллов - преддементные когнитивные нарушения;
20 - 24 балла - деменция легкой степени выраженности;
10 - 19 баллов - деменция умеренной степени выраженности;
0 - 9 баллов - тяжелая деменция.
Приложение Г16
ТЕСТ РИСОВАНИЯ ЧАСОВ
Пациенту дают чистый лист нелинованной бумаги и карандаш.
Скажите пациенту: "Нарисуйте круглый циферблат часов и расставьте все цифры, которые должны быть на циферблате". После завершения попросите пациента настроить часы так, чтобы они показывали время 11 часов 10 минут.
Максимально пациент может получить за тест 10 баллов, которые начисляются следующим образом:
5 баллов за рисование циферблата:
- Замкнутый круг правильной формы (1 балл)
- Указаны все цифры от 1 до 12 (1 балл)
- Цифры нарисованы внутри круга (1 балл)
- Цифры нарисованы с равными интервалами (1 балл)
- Правильное расположение 4 основных цифр (12, 3, 6, 9)
5 баллов за расположение стрелок:
- По 1 баллу за правильное местоположение начала (центр круга) и конца стрелок (всего 4 балла)
- Разная длина часовой и минутной стрелок (1 балл)
Приложение Г17
МОНРЕАЛЬСКАЯ ШКАЛА ОЦЕНКИ КОГНИТИВНЫХ ФУНКЦИЙ
(MONTREAL COGNITIVE ASSESSMENT, MOCA)
Заполнение Монреальской шкалы оценки когнитивных функций занимает около 10 минут. Максимальное количество баллов - 30; норма - 26 и более баллов. К сумме баллов добавляют один балл, если обследуемый имеет 10 лет образования или меньше.
1. Черчение ломаной линии:
Методика:
Исследователь инструктирует испытуемого: "Пожалуйста, нарисуйте линию, идущую от цифры к букве в возрастающем порядке. Начните здесь [указать на (1)] и нарисуйте линию от 1, затем к А, затем к 2 и так далее. Закончите здесь [точка (Д)]".
Оценка: Поставьте один балл, если обследуемый правильно соединяет знаки в следующем порядке: 1-А-2-Б-3-В-4-Г-5-Д так, чтобы линии не пересекались. Любая ошибка, не исправленная немедленно самостоятельно, оценивается как 0.
2. Оптико-пространственная деятельность (куб):
Методика: Дают следующие инструкции, указывая на куб: "Аккуратно перерисуйте эту фигуру на пустом пространстве под ней".
Оценка: За правильно перерисованную фигуру ставят один балл:
- фигура должна быть трехмерной;
- должны быть нарисованы все линии;
- не должно быть лишних линий;
- линии должны быть относительно параллельны и незначительно отличаться по длине (принимается рисунок прямоугольной призмы).
Задание не засчитывается, если не выполнено какое-либо из вышеуказанных условий.
3. Оптико-пространственная деятельность (часы):
Методика: Указывая на правую треть графы, дают следующие инструкции: "Нарисуйте часы. Расставьте все цифры и нарисуйте стрелки так, чтобы часы показывали десять минут двенадцатого".
Оценка: За выполнение каждого из условий дают 1 балл:
- контур (1 б): циферблат должен быть круглым, возможно с погрешностями формы (например, слегка незамкнутым);
- цифры (1 б): должны быть все цифры циферблата и не должно быть лишних; цифры должны располагаться в правильном порядке и приблизительно в соответствии с квадрантами циферблата; допускаются римские цифры; цифры могут располагаться снаружи циферблата;
- стрелки (1 б): должно быть две стрелки, показывающие правильное время; часовая стрелка должна быть отчетливо короче минутной; стрелки должны сходиться внутри контура циферблата и пересекаться близко к его центру.
Балл за пункт не засчитывается, если не выполнено какое-либо из вышеуказанных условий.
4. Называние:
Методика: Слева направо указывают на рисунок и просят: "Назовите это животное".
Оценка: За каждый ответ дают балл: (1) лев, (2) носорог, (3) верблюд.
5. Память:
Методика: Исследователь читает список из 5 слов с частотой одно слово в секунду, следует дать следующие инструкции: "Это тест на память. Я буду вам читать список слов, которые вы должны будете запомнить. Слушайте внимательно. Когда я закончу, назовите мне все слова, которые Вы запомнили. Не важно, в каком порядке вы их назовете". Делайте отметку в отведенном месте для каждого слова, когда испытуемый его называет при первой попытке. Когда испытуемый укажет, что он закончил (назвал все слова), или не может вспомнить больше слов, прочтите список во второй раз со следующими инструкциями: "Я прочту те же самые слова во второй раз. Попытайтесь запомнить и повторить столько слов, сколько сможете, включая те слова, которые вы повторили в первый раз". Поставьте отметку в отведенном месте для каждого слова, которое испытуемый повторит при второй попытке. В конце второй попытки обследуемому говорят: "Я попрошу вас назвать эти же слова в конце обследования".
Оценка: За первую и вторую попытку не дают баллов.
6. Внимание:
Называние чисел в прямом порядке:
Методика: Дают следующие указания: "Я назову несколько чисел, а потом вы должны повторить их за мной". Называют пять чисел со скоростью одно число в секунду.
Называние чисел в обратном порядке:
Методика: Дают следующие указания: "Сейчас я назову еще несколько чисел, а потом вам нужно будет их назвать в обратном порядке". Называют три числа со скоростью одно число в секунду.
Оценка: Дают один балл за каждую правильно повторенную последовательность (N.B.: правильный ответ для чисел в обратном порядке - 2 - 4 - 7).
Реакция
Методика: Читают последовательность букв со скоростью одна буква в секунду и дают следующие указания: "Я прочитаю ряд букв. Каждый раз, когда я буду называть букву А, нужно будет один раз хлопнуть рукой по столу. Когда я буду называть другие буквы, хлопать по столу не нужно".
Оценка: Дают 1 балл, если задание выполнено без ошибок или с одной ошибкой (ошибка - хлопок не на ту букву или отсутствие хлопка на букву А).
Последовательное вычитание по 7:
Методика: Дают следующие указания: "Сейчас отнимите от ста семь, а затем продолжайте вычитать из полученного числа по 7, пока я вас не остановлю". При необходимости повторите указания.
Оценка: Задание оценивают тремя баллами. При отсутствии правильного вычитания дают 0 баллов, за одно правильное вычитание - 1 балл, 2 балла дают при 2 - 3 правильных вычитаниях, 3 - при 4 - 5 правильных вычитаниях. Подсчитайте все правильные вычитания по 7, начиная с 100. Каждое вычитание оценивают независимо, то есть, если обследуемый делает ошибку, но продолжает правильно вычитать из результата 7, дают балл за каждое правильное действие.
Например, обследуемый может отвечать: "92 - 85 - 78 - 71 - 64", но даже учитывая, что 92 - неправильный результат, все последующие действия выполнены правильно. Такой результат будет оценен в 3 балла.
7. Повторение предложений:
Методика: Дают следующие указания: "Я прочитаю предложение. Повторите его за мной слово в слово (пауза). Я знаю только одно, что Иван - это тот, кто может сегодня помочь". После ответа говорят: "А теперь я прочитаю другое предложение. Повторите его за мной слово в слово (пауза). Кошка всегда пряталась под диваном, когда собаки были в комнате".
Оценка: Дают 1 балл за каждое правильно повторенное предложение. Повторять нужно точно. Внимательно следите за ошибками, например похожими словами (того - всего), и заменами/добавлениями ("что она сегодня дежурит", "спряталась" вместо "пряталась", изменение числа и т.п.).
8. Скорость:
Методика: Дают следующие указания: "Назовите как можно больше слов, которые начинаются с определенной буквы, которую я вам сейчас назову. Можете называть любые слова, за исключение имен собственных (например, Марина, Москва), чисел или однокоренных слов (например, дом, домик, домовой). Через минуту я вас остановлю. Вы готовы? (Пауза) Теперь называйте как можно больше слов на букву Л. (60 сек) Стоп".
Оценка: Один балл дают, если обследуемый называет 11 или более слов за минуту. Запишите результат обследуемого.
9. Абстрактное мышление:
Методика: Просят объяснить, чем похожи предметы в каждой паре. Начинают с примера: "Скажите, чем похожи апельсин и банан". Если обследуемый дает определенный ответ, ему задают следующий вопрос: "А еще чем они похожи?". Если обследуемый не дает ответа "фрукты", говорят: "Да, а еще все это фрукты". Ничего больше не объясняют.
После пробы говорят: "А сейчас скажите, чем похожи поезд и велосипед?". После ответа дайте следующее задание: "А чем похожи часы и линейка?". Не давайте дополнительных указаний и подсказок.
Оценка: Оцениваются только 2 задания после пробного. Дают 1 балл за каждый правильный ответ. Принимаются следующие ответы:
Поезд - велосипед = средства передвижения, транспорт, на них можно ездить;
Линейка - часы = измерительные приборы, используются для измерения.
Не принимаются ответы: поезд - велосипед = у них есть колеса; линейка - часы = на них есть цифры.
10. Отсроченное воспроизведение:
Методика: Дают следующие указания: "Я называл вам слова и просил вас их запомнить. Назовите из этих слов те, которые вы помните". Поставьте галочку в графах, соответствующих словам, которые были названы самостоятельно без подсказки.
Оценка: За каждое названное без подсказки слово дают 1 балл.
Не обязательно:
После самостоятельного вспоминания подсказывают смысловую категорию для всех слов, которые не были названы. Отмечают галочкой соответствующую графу, если обследуемый вспоминает слово при помощи категории или выбирает из нескольких предложенных. Такие подсказки дают для всех слов, которые не были названы. Если обследуемый не вспоминает слово после категориальной подсказки, ему дают выбрать из нескольких слов, например, "Как вы думаете, какое это было слово: НОС, ЛИЦО или РУКА?
слово
категория
выбор
ЛИЦО
часть тела
нос, лицо, рука
БАРХАТ
вид материала
бархат, хлопок, вельвет
ЦЕРКОВЬ
строение
церковь, школа, больница
ФИАЛКА
цветок
роза, фиалка, тюльпан
КРАСНЫЙ
цвет
красный, синий, зеленый
Оценка: Слова, названные с подсказкой, не оцениваются баллами. Подсказки используют только для клинической оценки. Они позволяют получить дополнительную информацию о виде расстройства памяти. При нарушениях вспоминания можно улучшить результат подсказкой. При нарушениях запоминания (кодирования) результат не улучшается с подсказкой.
11. Ориентировка:
Методика: Дают следующие указания: "Назовите сегодняшнюю дату". Если обследуемый не дает полный ответ, ему помогают: "Скажите год/месяц/число/день недели". Затем просят: "Назовите название места, где мы находимся, и этого города".
Оценка: За каждый правильный ответ дают балл. Обследуемый должен назвать точные дату и место (название клиники, больницы, поликлиники). Не засчитывается ответ с ошибкой в дате или дне недели на один день.
Приложение Г18
БАТАРЕЯ ТЕСТОВ ДЛЯ ОЦЕНКИ ЛОБНОЙ ДИСФУНЦИИ (БТЛД)
(англ.: Frontal Assesment Battery - FAB),
Dubois B. и соавт., 2000.
1. Концептуализация (функция обобщения). Пациента спрашивают: "Что общего между яблоком и грушей?" Правильным считают ответ, который содержит категориальное обобщение ("Это фрукты"). Если больной затрудняется или дает иной ответ, ему говорят правильный ответ. Потом спрашивают: "Что общего между столом и стулом?".... "Что общего между пальто и курткой?" Каждое категориальное обобщение (т.е. фрукты, мебель, цветы) оценивается в 1 балл. Максимальный балл в данном субтесте - 3, минимальный - 0.
2. Беглость речи. Просят закрыть глаза и в течение минуты называть слова на букву "с". При этом имена собственные не засчитываются. Результат: более 9 слов за минуту - 3 балла, от 6 до 9 - 2 балла, от 3 до 5 - 1 балл, менее 3 - 0 баллов.
3. Динамический праксис. Больному предлагается повторить за врачом одной рукой серию из трех движений: кулак (ставится горизонтально, параллельно поверхности стола) - ребро (кисть ставится вертикально на медиальный край) - ладонь (кисть ставится горизонтально, ладонью вниз). При первых трех предъявлениях серии больной только следит за врачом, при вторых трех предъявлениях - повторяет движения врача, наконец последующие два раза по три серии делает самостоятельно. При самостоятельном выполнении подсказки больному недопустимы. Результат: правильное самостоятельное выполнение шести серий движений - 3 балла, трех серий - 2 балла; если сам пациент не справляется, но выполняет три серии совместно с врачом - 1 балл.
4. Простая реакция выбора. Дается инструкция: "Сейчас я проверю Ваше внимание. Мы будет выстукивать ритм. Если я ударю один раз, Вы должны ударить два раза подряд. Если я ударю два раза подряд, Вы должны ударить только один раз". Выстукивается следующий ритм: 1-1-2-1-2-2-2-1-1-2. Оценка результата: правильное выполнение - 3 балла, не более 2 ошибок - 2 балла, много ошибок - 1 балл, персеверативное повторение ритма за врачом - 0 баллов.
5. Усложненная реакция выбора. Дается инструкция: "Теперь если я ударю один раз, то Вы тоже один раз. Если я ударю два раза подряд, Вы ничего не должны делать". Выстукивается ритм: 1-1-2-1-2-2-2-1-1-2. Оценка результата аналогично п. 4.
6. Исследование хватательных рефлексов. Больной сидит, его просят положить руки на колени ладонями вверх и проверяют хватательный рефлекс. Отсутствие хватательного рефлекса оценивается в 3 балла. Если больной спрашивает, должен ли он схватить, ставится оценка 2. Если больной хватает, ему дается инструкция не делать этого и хватательный рефлекс проверяется повторно. Если при повторном исследовании рефлекс отсутствует ставится 1, в противном случае - 0 баллов.
Максимальный показатель данного теста - 18 баллов.
Интерпретация результатов теста
16 - 18 баллов соответствуют нормальной лобной функции;
12 - 15 баллов - умеренная лобная дисфункция;
11 баллов и меньше - признаки лобной деменции.
Приложение Г19
ГЕРИАТРИЧЕСКАЯ ШКАЛА ДЕПРЕССИИ
(GERIATRIC DEPRESSION SCALE, GDS-15)
1
В целом, удовлетворены ли Вы своей жизнью?
НЕТ
2
Вы забросили большую часть своих занятий и интересов?
ДА
3
Вы чувствуете, что Ваша жизнь пуста?
ДА
4
Вам часто становится скучно?
ДА
5
У вас хорошее настроение большую часть времени?
НЕТ
6
Вы опасаетесь, что с Вами случится что-то плохое?
ДА
7
Вы чувствуете себя счастливым большую часть времени?
НЕТ
8
Вы чувствуете себя беспомощным?
ДА
9
Вы предпочитаете остаться дома, нежели выйти на улицу и заняться чем-нибудь новым?
ДА
10
Считаете ли Вы, что Ваша память хуже, чем у других?
ДА
11
Считаете ли Вы, что жить - это прекрасно?
НЕТ
12
Чувствуете ли Вы себя сейчас бесполезным?
ДА
13
Чувствуете ли Вы себя полным энергией и жизненной силой?
НЕТ
14
Ощущаете ли вы безнадежность той ситуации, в которой находитесь в настоящее время?
ДА
15
Считаете ли Вы, что окружающие Вас люди живут более полноценной жизнью в сравнении с Вами?
ДА
Общий балл:
1 балл зачисляется за ответ "нет" на вопросы 1, 5, 7, 11, 13 и за ответ "да" на вопросы 2, 3, 4, 6, 8, 9, 10, 12, 14, 15
0 - 4 б. нет депрессии
Интерпретация результатов: >= 5 баллов - вероятная депрессия
Приложение Г20
ШКАЛА ОЦЕНКИ ЗДОРОВЬЯ ПАЦИЕНТА
(PATIENT HEALTH QUESTIONNAIRE, PHQ-9)
В течение последних двух недель, как часто вас беспокоили следующие проблемы?
Не беспокоили
Несколько дней
Более половины всех дней
Почти ежедневно
1. Вас мало интересовали дела или ничто не доставляло удовольствие
0
1
2
3
2. Вы испытывали чувство подавленности, депрессии или безнадежности
0
1
2
3
3. У вас были проблемы с засыпанием или со сном, или вы слишком много спали
0
1
2
3
4. Вы чувствовали усталость или испытывали недостаток энергии
0
1
2
3
5. Плохой аппетит или переедание
0
1
2
3
6. Вы испытывали чувство неудовлетворенности собой. Или думали о том, что вы неудачник, или что подводите себя или свою семью
0
1
2
3
7. Трудности с концентрацией внимания, например, когда читаете газету или смотрите телевизор
0
1
2
3
8. Вы делаете все или говорите так медленно, что другие люди начинают это замечать. Или наоборот - вам не сидится на месте или вы так неутомимы, что делаете гораздо больше, чем обычно
0
1
2
3
9. Вам приходят мысли, что лучше всего было бы умереть или вы пытались поранить себя каким-то образом
0
1
2
3
Общий балл: ________/27
Интерпретация результатов:
0 - 4 - нет депрессии
5 - 9 - низкий риск наличия депрессии
10 - 14 - умеренный риск наличия депрессии
15 - 19 - высокий риск наличия депрессии
20 - 27 - крайне высокий риск наличия депрессии
Опросник PHQ-2 включает в себя первые 2 вопроса опросника PHQ-9. Если при этом пациент набрал 0 - 2 балла - риск депрессии низкий. Если пациент набрал 3 и более баллов - существует риск депрессии, Рекомендуется выполнить PHQ-9.
Г21. КОРНЕЛЬСКАЯ ШКАЛА ДЕПРЕССИИ
(CORNELL SCALE FOR DEPRESSION IN DEMENTIA)
Для объективной оценки состояния пациента могут быть использованы наблюдения людей, окружающих его в повседневной жизни. Вопросы, которые обычно задает врач, отражены в Корнельской шкале депрессии.
А. Аффективные симптомы
1. Тревога, озабоченность. Проявлялась ли за последнюю неделю тревога в поведении? Тревожился ли больной о чем-то, что обычно не вызывает у него тревоги? Проявлял ли озабоченность в связи с незначимыми событиями и безобидными ситуациями?
2. Печаль, слезливость. Находился ли больной в подавленном состоянии? Как долго продолжалось такое состояние? Случалось ли ему плакать? Сколько раз за последнюю неделю?
3. Отсутствие реакции на позитивные события. В состоянии ли больной обрадоваться приятным событиям или новостям?
4. Раздражительность. Насколько легко больной выходит из себя? Проявлялись ли у больного раздражительность и нетерпимость на этой неделе?
Б. Поведенческие расстройства
5. Возбуждение, беспокойство. Проявлял ли больной беспокойство, выражающееся в неспособности сидеть спокойно по меньшей мере один час? Отмечались ли такие признаки беспокойства, как заламывание рук, кусание губ, перебор волос.
6. Заторможенность (движений, речи, реакций).
7. Жалобы на физическое состояние. Жаловался ли больной чаще, чем обычно, на нарушенное пищеварение, запоры, диарею, мышечную боль, учащенное мочеиспускание, потливость, головные боли или другие проблемы? Насколько серьезны были эти жалобы? Часто ли случались? (Если проблемы затрагивают исключительно пищеварительный тракт, баллы не начисляются.)
8. Потеря интереса, отказ от привычных повседневных занятий. Как прошла последняя неделя? Занимался ли больной обычными делами? В нормальном объеме или меньше? (Если интерес к повседневным делам утрачен давно, баллы не начисляются.)
В. Физические симптомы
9. Снижение аппетита. Снизился ли аппетит за последнюю неделю? Приходилось ли убеждать больного поесть (если да, то ставится 2 балла)?
10. Потеря веса. При потере больше двух килограммов ставится 2 балла.
11. Упадок сил, быстрая утомляемость. Как часто больной жаловался на усталость? Нуждался ли в дневном сне, вызванном усталостью? Испытывал ли тяжесть в конечностях? (Оценивается только в случае заметных изменений, прошедших за последний месяц.)
Г. Циклические функции
12. Суточные колебания настроения. Отмечалось ухудшение настроения? В какое время суток? Насколько серьезным было ухудшение по утрам? (Оценивается только ухудшение настроения в утренние часы.)
13. Проблемы засыпания, отход ко сну в более позднее время. (Ставится 1, если проблема возникала эпизодически, и 2, если проблема повторялась каждый вечер.)
14. Ночные пробуждения. Просыпался ли больной среди ночи? Как долго не мог после этого заснуть? Поднимался ли с постели? (Не оценивается, если больной просыпался, чтобы сходить в туалет. Один балл за нерегулярные и незначительные проявления, два балла за регулярное возникновение проблем.)
15. Преждевременные утренние пробуждения. Если они имели место, насколько раньше просыпался больной? Оставался ли в постели после утреннего пробуждения или поднимался? (Один балл, если больной просыпался раньше времени, но потом снова засыпал. Два балла за ранний подъем из-за невозможности уснуть.)
Д. Идеаторные нарушения
16. Суицидальные настроения. Выражал ли больной мысль о том, что жизнь не стоит того, чтобы жить? Проявлял ли суицидальные настроения? Совершал ли попытки причинить себе ущерб или покончить с жизнью? (Один балл за пассивную склонность к суицидальным настроениям, два балла за активные проявления.)
17. Снижение самооценки, ощущение вины, самобичевание. Проявлял ли больной склонность к самокритике? Оценивал ли производимые им действия как неудачные или неправильные? Выражал ли чувство вины за то, что сделал или не стал делать? (Один балл за снижение самооценки и самокритику. Два балла за чувство провала, неудачи и ощущение собственной никчемности.)
18. Пессимизм. Выражал ли больной ожидания худшего? Был ли в состоянии замечать улучшения в ситуации? Оказывался ли восприимчив к позитивной поддержке со стороны близких? (Один балл за пессимизм, два балла за чувство безнадежности и неспособность принимать поддержку со стороны.)
19. Бред ущерба, болезни или нищеты. Высказывал ли больной странные идеи? Считает ли он свое заболевание наказанием свыше? Дает ли другие иррациональные объяснения проблеме? Верит ли он в несуществующие финансовые или иные материальные проблемы?
Каждый из ответов оценивается по трехбалльной шкале: 0 - при отсутствии признаков, 1 - при эпизодическом или незначительном их проявлении, 2 - при регулярном проявлении.
Если сумма баллов превышает значение 10, есть основания подозревать у больного вероятную депрессию. Сумма более 18 баллов свидетельствует о выраженной депрессии.
Приложение Г22
ШКАЛА
ОЦЕНКИ ПОТРЕБНОСТИ И ОБЪЕМА СОЦИАЛЬНО-БЫТОВОЙ
ПОМОЩИ И УХОДА
Часть 1. ФУНКЦИОНАЛЬНЫЙ СТАТУС
Проверка мобильности. Падения
1. Самостоятелен при ходьбе с использованием подручных средств и/или без
0
2. Самостоятелен при использовании кресла-каталки/нуждается в помощи при вставании с кровати/нуждается в помощи при подъеме на этаж
0,5
3. Нуждается в постоянной помощи при вставании с кресла или постели/нуждается в помощи при переходе с кресла-каталки на кровать, но самостоятелен при использовании кресла-каталки при передвижении
1
4. Нуждается в постоянной помощи при передвижении и вставании из положения сидя в положение стоя; падения > 1 раза в месяц
1,5
5. Нуждается в постоянной помощи при ходьбе; падения > 1 раза в неделю
2
6. Полностью зависим при передвижении; прикован к креслу-каталке, лежачий
7
Одевание
7. Одевается без посторонней помощи
0
8. Нуждается в умеренной помощи при одевании
0,5
9. Нуждается в максимальной помощи при одевании
1
Личная гигиена
10. Моется без посторонней помощи
0
11. Требуется присутствие другого человека при купании
0,5
12. Нуждается в умеренной помощи при купании
1
13. Нуждается в максимальной помощи при купании, необходимо полностью умывать
1,5
Еда и питье
14. Самостоятельно подогревает и принимает пищу и не нуждается в помощи при принятии лекарств
0
15. Нуждается в помощи при подогреве/подаче пищи к столу, но ест самостоятельно и/или требуется контроль и помощь при подготовке порции лекарств
1,0
16. Не в состоянии есть и пить самостоятельно и/или необходим полный контроль над приемом лекарств
1,5
Пользование туалетом
17. Самостоятельно пользуется туалетом, осуществляет гигиену. Контролирует дефекацию и мочеиспускание
0
18. Самостоятельно пользуется туалетом, но нуждается в сопровождении и присмотре
1,0
19. Пользуется туалетом, но нуждается в сопровождении, помощи в гигиене и/или одевании.
2
20. Полностью зависим от посторонней помощи в пользовании туалетом. Не контролирует ни одно из отправлений
7
ИТОГО
Часть 2. КОГНИТИВНЫЙ СТАТУС
Да
Нет
Разговаривает и ведет себя адекватно, контактен, не агрессивен, не находится в подавленном и угнетенном настроении
0
3 балла
Ориентируется во времени (день и ночь, утро и вечер) и знакомом пространстве, сохранена способность к обобщению
0
3 балла
ИТОГО
Критерии и описание уровней потребности в социально-бытовой помощи и уходе
Итоговый балл по 1 и 2 части шкалы и уровень потребности
Описание группы
0,5 - 1,5 балла Уровень 1
Объединяет людей, нуждающихся в ограниченной помощи для соблюдения личной гигиены, приготовления еды и уборки.
Чаще всего люди из данной категории частично утратили способность к самообслуживанию, им необходима незначительная помощь для удовлетворения определенных жизненных потребностей, оказание помощи в проведении уборки в труднодоступных местах, помощь при развешивании чистого белья.
Когнитивные функции у данной категории людей не нарушены.
Здоровье этих людей в стабильном состоянии, контролируемое лекарственной терапией. Скорее всего, не требующие частых госпитализаций, но нуждающиеся в диспансерном наблюдении.
Уровень соответствует преастении, могут быть единичные гериатрические синдромы (такие как сенсорные дефициты, не приводящие к резким ограничениям их функционального статуса).
2 - 4 балла Уровень 2
Способность к самообслуживанию снижена. Люди из данной группы, нуждающиеся в помощи в передвижении по дому, пользуются техническими средствами реабилитации. Необходима помощь при одевании и соблюдении личной гигиены - необходима частичная помощь при купании;
Возможно выполнение только частичной уборки в досягаемости руки человека, для поддержания бытовых условий необходима помощь. Часто необходимо содействие в приготовлении пищи. Когнитивные функции у данной категории людей не нарушены.
4,5 - 7,0 Уровень 3
Объединяет людей, частично утративших способность к самообслуживанию, вследствие нарушения здоровья со стойким выраженным расстройством функций организма, обусловленным заболеваниями, последствиями травм или дефектами, приводящими к выраженному ограничению одной из категорий жизнедеятельности либо их сочетанию, но чаще всего сохранивших психическую самостоятельность.
Люди из данной группы нуждающиеся в помощи ежедневно и неоднократно для выполнения действий повседневной жизни (помощь в передвижении, сопровождение вне дома, помощь при вставании, значительная помощь при купании и одевании).
Необходима значительная помощь в уборке, стирке, приготовлении горячей пищи. Необходим контроль/содействие при приеме лекарств.
7,5 - 9 баллов Уровень 4
Люди данной группы не способны к самообслуживанию и выполнению инструментальных бытовых действий без посторонней помощи, чаще прикованные к кровати или к креслу, при этом их психические функции не полностью нарушены, они нуждаются в помощи в разных видах деятельности в повседневной жизни.
В данную группу могут входить лица, чьи психические функции сильно нарушены, при этом они сохранили способность перемещаться.
И в том и в другом случае степень зависимости человека от посторонней помощи приводит к выраженному ограничению одной из категорий жизнедеятельности либо их сочетанию.
Степень функциональности соответствует 1 - 2 группе инвалидности. Необходима значительная помощь в самообслуживании с использованием вспомогательных средств и (или) с помощью других лиц: одевание/купание/прием пищи/соблюдение питьевого режима/контроль приема лекарств/помощь в использовании средствами личной гигиены/передвижение по дому/обработка и уход за компенсирующими медицинскими устройствами
Часто нарушена способность ориентации во времени и в пространстве, требующая помощи других лиц;
Необходимо поддержание способности к общению и способность контролировать свое поведение.
9,5 баллов и более Уровень 5
Люди из данной группы прикованны к кровати или к креслу, их психические функции сильно нарушены, и они нуждаются в постоянном присутствии помощников. Люди из данной группы могут быть психически сохранны, но нуждаются в паллиативной помощи и постоянном уходе.
Степень функциональности соответствует 1 группе инвалидности со стойким значительно выраженным расстройством функций организма.
Приложение Г23
ВИЗУАЛЬНО-АНАЛОГОВАЯ ШКАЛА ОЦЕНКИ ИНТЕНСИВНОСТИ БОЛИ
Приложение Г24
ОПРОСНИК PAINAD
ДЛЯ ВЫЯВЛЕНИЯ И ОЦЕНКИ ИНТЕНСИВНОСТИ БОЛИ
У ПАЦИЕНТОВ С ДЕМЕНЦИЕЙ
Интерпретация: 0 баллов - нет боли, 10 баллов - выраженная боль.
Приложение Г25
АНТИТРОМБОЦИТАРНАЯ ТЕРАПИЯ
И НАЗНАЧЕНИЕ ПАРЕНТЕРАЛЬНЫХ АНТИКОАГУЛЯНТОВ
ПАЦИЕНТАМ СО СТАРЧЕСКОЙ АСТЕНИЕЙ
Рекомендации по антитромбоцитарной терапии
Лекарственное средство
Доза
Коррекция дозы у пожилых
Коррекция дозы при нарушении функции почек
Ацетилсалициловая кислота**
75 - 100 мг/сут (вторичная профилактика ССЗ)
В первичной профилактике ССЗ преимущество пользы над риском не установлено
Не требуется
Не требуется
Клопидогрел**
300 - 600 мг (нагрузочная доза при ОКС, ЧКВ)
75 мг/сут (поддерживающая доза при ОКС, ЧКВ)
Для лиц >= 75 лет не назначается нагрузочная доза перед ТЛТ при ОКС [III A]
Не требуется
С осторожностью при КК < 15 мл/мин
Прасугрел ![]() , $
, $
60 мг (нагрузочная доза при ЧКВ у больных ОКС)
10 мг/сут (поддерживающая доза при ЧКВ у больных ОКС)
5 мг/сут у лиц >= 75 лет (поддерживающая доза при ЧКВ у больных ОКС) [IIa B]
Не требуется
С осторожностью при КК < 15 мл/мин
Тикагрелор**, ![]()
180 мг (нагрузочная доза при ОКС)
90 мг 2 раза в день (поддерживающая доза при ОКС)
Не требуется
Не требуется
При нарушении функции почек необходим контроль уровня креатинина
Не рекомендован у пациентов на гемодиализе
Ингибиторы рецепторов гликопротеина IIb/IIIa ![]()
В/в болюс в зависимости от массы тела (абциксимаб и эптифибатид) + инфузия (ЧКВ высокого риска)
С осторожностью у лиц >= 70 лет [IIb A]
Абциксимаб: с осторожностью при КК < 15 мл/мин; избегать при гемодиализе
Эптифибатид: дозу инфузии снизить на 50% при КК 30 - 50 мл/мин; избегать при КК < 30 мл/мин
Тирофибан: дозу снизить на 50% при КК < 30 мл/мин
Дипиридамол
200 мг 2 раза в день в комбинации с АСК 25 мг 2 раза в день (вторичная профилактика после ишемического некардиоэмболического инсульта/ТИА)
Не требуется
Не рекомендован у пациентов с тяжелым нарушением функции почек
![]() Противопоказан при наличии инсульта/ТИА, внутричерепного кровоизлияния в анамнезе [III B].
Противопоказан при наличии инсульта/ТИА, внутричерепного кровоизлияния в анамнезе [III B].
![]() С осторожностью при ХОБЛ/бронхиальной астме, нарушении синоатриальной проводимости [IIb B]; противопоказан при внутричерепном кровоизлиянии [III B].
С осторожностью при ХОБЛ/бронхиальной астме, нарушении синоатриальной проводимости [IIb B]; противопоказан при внутричерепном кровоизлиянии [III B].
![]() Противопоказаны при ОКС на фоне ТЛТ [III A]; эптифибатид и тирофибан противопоказаны при внутричерепном кровоизлиянии в анамнезе или ишемическом инсульте в предшествующие 30 дней [III A]; абциксимаб противопоказан при инсульте любого генеза в предшествующие 2 года [III A]
Противопоказаны при ОКС на фоне ТЛТ [III A]; эптифибатид и тирофибан противопоказаны при внутричерепном кровоизлиянии в анамнезе или ишемическом инсульте в предшествующие 30 дней [III A]; абциксимаб противопоказан при инсульте любого генеза в предшествующие 2 года [III A]
$ Препарат не зарегистрирован в РФ.
ЧКВ - чрескожное коронарное вмешательство; КК - клиренс креатинина; ХОБЛ - хроническая обструктивная болезнь легких; ОКС - острый коронарный синдром; ТИА - транзиторная ишемическая атака; ТЛТ - тромболитическая терапия.
В квадратных скобках указаны класс рекомендаций и уровень доказательности [117].
Рекомендации по назначению парентеральных антикоагулянтов
Лекарственное средство
Доза
Коррекция дозы у пожилых
Коррекция дозы при нарушении функции почек
НФГ
Подбор и коррекция дозы под контролем АЧТВ (ОКС, ЧКВ, ВТЭО)
Не требуется
Может быть использован при тяжелом нарушении функции почек (КК < 15 мл/мин)
НМГ
Дозы зависят от препарата и показаний (ОКС, ЧКВ, лечение и профилактика ВТЭО)
Эноксапарин (в сочетании с ТЛТ): у лиц >= 75 лет 0,75 мг/кг 2 раза в день;
на фоне ТЛТ болюс не вводят [I B]
Эноксапарин: при КК < 30 мл/мин - 1 мг/кг 1 раз в день; профилактическая доза - 20 мг 1 раз в день
Надропарин кальция: при КК 30 - 15 мл/мин лечебную дозу снизить на 25% от исходной; при КК < 15 мл/мин - только профилактические дозы (снизить на 25%)
Фондапаринукс
2,5 мг 1 раз в день (ОКС, профилактика ВТЭО)
Для лечения ВТЭО доза зависит от массы тела:
< 50 кг - 5 мг;
50 - 100 кг - 7,5 мг;
> 100 кг - 10 мг 1 раз в день
Не требуется
1,5 мг 1 раз в день при КК 20 - 50 мл/мин (ОКС, профилактика ВТЭО)
Не рекомендован при КК < 20 мл/мин
Бивалирудин
В/в болюс 0,75 мг/кг + инфузия 1,75 мг/кг/ч в течение 4 ч (ЧКВ при ОКС, ЧКВ при ГИТ)
В/в болюс 0,1 мг/кг + инфузия 0,25 мг/кг/ч не более 72 ч (ОКСбпST), если планируется ЧКВ - перед процедурой дополнительно в/в болюс 0,5 мг/кг + инфузия 1,75 мг/кг/ч в течение 4 ч
Контроль АВС через 5 мин после введения: если < 225 с, то дополнительно в/в болюс 0,3 мг/кг
Не требуется
При КК 30 - 59 мл/мин: снижение скорости инфузии до 1,4 мг/кг/ч (ЧКВ при ОКС, ЧКВ при ГИТ); не требует коррекции дозы при ОКСбпST
Не рекомендован при КК < 30 мл/мин
АЧТВ - активированное частичное тромбопластиновое время; АВС - активированное время свертывания; НФГ - нефракционированный гепарин; НМГ - низкомолекулярные гепарины; ЧКВ - чрескожное коронарное вмешательство; ОКС - острый коронарный синдром; ОКСбпST - острый коронарный синдром без подъема сегмента ST; КК - клиренс креатинина; ГИТ - гепарин-индуцированная тромбоцитопения; ВТЭО - венозные тромбоэмболические осложнения; ТЛТ - тромболитическая терапия.
В квадратных скобках указаны класс рекомендаций и уровень доказательности.
