"Методические рекомендации "Особенности клинических проявлений и лечения заболевания, вызванного новой коронавирусной инфекцией (COVID-19) у детей. Версия 1 (24.04.2020)"
Утверждаю
Заместитель
Министра здравоохранения
Российской Федерации
Е.Г.КАМКИН
МЕТОДИЧЕСКИЕ РЕКОМЕНДАЦИИ
ОСОБЕННОСТИ
КЛИНИЧЕСКИХ ПРОЯВЛЕНИЙ И ЛЕЧЕНИЯ ЗАБОЛЕВАНИЯ, ВЫЗВАННОГО
НОВОЙ КОРОНАВИРУСНОЙ ИНФЕКЦИЕЙ (COVID-19) У ДЕТЕЙ
ВЕРСИЯ 1 (24.04.2020)
1 ОСОБЕННОСТИ КЛИНИЧЕСКИХ ПРОЯВЛЕНИЙ У ДЕТЕЙ
1.1 КЛИНИЧЕСКИЕ ОСОБЕННОСТИ ИНФЕКЦИИ COVID-19 У ДЕТЕЙ СТАРШЕ 1 МЕСЯЦА
По имеющимся в настоящее время данным (21.04.2020) дети и подростки менее подвержены заболеванию, чем взрослые и составляют от 1% до 5% в структуре пациентов с диагностированными случаями заболевания. По-видимому, разнообразие статистики определяется различиями в когортах тестированных на SARS-CoV-2 пациентов. Заболевание регистрируется в том числе и у новорожденных. За весь период в мировой статистике пандемии зарегистрированы единичные смертельные исходы заболевания у детей.
Подавляющее большинство всех описанных случаев заболевания у детей связаны с контактами с заболевшими взрослыми. Наиболее частыми симптомами у детей являются лихорадка, непродуктивный кашель, возможно появление признаков интоксикации (миалгии, тошнота, слабость). У некоторых отмечаются ринорея, заложенность носа, редко - симптомы поражения желудочно-кишечного тракта (боли в животе, диарея, рвота). Диарея у детей на фоне инфекции COVID-19 отмечается чаще, чем у взрослых. Выздоровление обычно наступает в течение 1 - 2 недель. Не менее четверти детей переносят инфекцию бессимптомно. Госпитализации в стационар требует до 10% детей. Тяжелое течение отмечается в среднем в 1% случаев инфекции COVID-19 у детей, чаще всего осложненные формы болезни развиваются у детей с тяжелыми сопутствующими заболеваниями.
Клинически выраженная инфекция COVID-19 проявляется следующими формами:
- острая респираторная вирусная инфекция легкого течения;
- пневмония без дыхательной недостаточности;
- пневмония с острой дыхательной недостаточностью (ОДН);
- острый респираторный дистресс-синдром (ОРДС);
- сепсис;
- септический (инфекционно-токсический) шок.
Различают легкое, среднетяжелое и тяжелое течение инфекции COVID-19. В большинстве стран при оценке тяжести руководствуются наличием или отсутствием признаков дыхательной недостаточности, развитием пневмонии и ОРДС, выделяя бессимптомные, легкие, среднетяжелые, тяжелые (тяжелая пневмония) и критические формы (ОРДС, септический шок и др.). Исходя из этого, целесообразно использовать следующие рабочие критерии тяжести:
Бессимптомная форма
Дети с положительным результатом лабораторного исследования на наличие РНК SARS-CoV-2, у которых отсутствуют клинические признаки заболевания и визуальные изменения на рентгенограмме (томограмме).
Легкая форма
Дети с симптомами интоксикации (лихорадка, слабость, миалгия) и поражения верхних дыхательных путей (кашель, боль в горле, насморк и чихание).
При осмотре: изменения в ротоглотке; аускультативных изменений в легких нет.
В некоторых случаях может не быть лихорадки или наблюдаться только гастроинтестинальные симптомы (тошнота, рвота, боль в животе и диарея).
Среднетяжелая форма
Дети с лихорадкой, кашлем (главным образом сухим непродуктивным) и пневмонией.
Аускультативно могут выслушиваться хрипы (сухие или влажные), но нет явных признаков дыхательной недостаточности (одышка) и гипоксемии.
В некоторых случаях может не быть явных клинических симптомов поражения нижних дыхательных путей, но на КТ грудной клетки выявляются незначительные изменения в легких.
Тяжелая форма
Дети с симптомами острой респираторной инфекции в начале заболевания (лихорадка, кашель), которые могут сопровождаться симптомами со стороны желудочно-кишечного тракта (диарея). Заболевание обычно прогрессирует в течение недели, появляются признаки дыхательной недостаточности (одышка с центральным цианозом), SpO2 составляет ![]() 92%.
92%.
Признаки пневмонии на рентгенограмме и КТ органов грудной клетки.
Критическая форма
Дети с быстрым прогрессированием заболевания и развитием острого респираторного дистресс-синдрома (ОРДС) или тяжелой дыхательной недостаточности.
Также могут наблюдаться шок, энцефалопатия, повреждение миокарда или сердечная недостаточность, нарушение коагуляции и острое повреждение почек, а также полиорганная недостаточность.
Пациенты с бессимптомной формой изолируются дома, пациенты с легкой формой лечатся в домашних условиях.
Факторами риска тяжелого течения заболевания у детей вне зависимости от варианта коронавируса являются:
- неблагоприятный преморбидный фон (заболевания легких, пороки развития, онкологические заболевания);
- иммунодефицитные состояния разного генеза;
- коинфекция респираторно-синцитиальным вирусом (РСВ), вирусом гриппа и др.
Таким образом, в клинической картине болезни у детей так же, как и у взрослых, доминируют лихорадка и респираторный синдром. Вместе с тем опыт разных стран в период пандемии 2020 г. показывает, что у детей, по сравнению со взрослыми, отмечается более гладкое течение болезни, развитие вирусной пневмонии менее характерно, симптомы обычно нетяжелые, летальные исходы чрезвычайно редки. Однако именно дети любого возраста должны быть в фокусе особого внимания, так как они играют огромную роль в распространении болезни.
1.2 КЛИНИЧЕСКИЕ ОСОБЕННОСТИ ИНФЕКЦИИ COVID-19 У НОВОРОЖДЕННЫХ
Доказательств внутриутробной инфекции, вызванной вертикальной передачей инфекции от матери к ребенку, не обнаружено, все случаи считаются приобретенными после рождения. По мере роста заболеваемости увеличилось количество новорожденных от матерей с COVID-19. С учетом имеющихся сегодня данных критериями для предположительного диагноза неонатальной инфекции COVID-19 могут являться:
- хотя бы один клинический симптом, включая нестабильную температуру тела, низкую активность или плохое питание, или одышку;
- изменения на рентгенограмме грудной клетки, показывающие аномалии, включая односторонние или двусторонние изменения по типу "матового стекла";
- наличие среди членов семьи или лиц, осуществляющих уход за больным, людей с подтвержденной инфекцией COVID-19 или
- тесный контакт с людьми, с подтвержденной инфекцией COVID-19, или пациентами с тяжелой пневмонией.
Клинические проявления инфекции COVID-19 неспецифичны, особенно у недоношенных детей. Отмечается лабильность температуры; респираторные симптомы могут включать тахипноэ, стонущее дыхание, раздувание крыльев носа, усиленную работу дыхательных мышц, апноэ, кашель и тахикардию. Иногда наблюдается слабое сосание, вялость, срыгивания, диарея, вздутие живота.
2 ДИАГНОСТИКА ИНФЕКЦИИ COVID-19 У ДЕТЕЙ
2.1 ЛАБОРАТОРНАЯ ДИАГНОСТИКА
Клинический анализ крови. В начале болезни у детей регистрируются нормальные показатели лейкоцитов или лейкопения с признаками лимфопении. Лимфопения характерна для более тяжелого течения болезни. Снижение количества тромбоцитов может служить признаком развития органной дисфункции, сепсиса, ДВС-синдрома.
Биохимический анализ крови не дает какой-либо специфической информации, но обнаруживаемые отклонения могут указывать на наличие органной дисфункции, декомпенсацию сопутствующих заболеваний и развитие осложнений. У части инфицированных детей могут повышаться уровни трансаминаз (до 8 - 10 норм), МВ-фракция креатинфосфокиназы и миоглобин.
При инфекции COVID-19 описано неспецифическое повышение тропонина I (до 8 - 12% пациентов) и КФК-МВ до пороговых значений или в пределах 2 норм, в том числе у новорожденных. Такое повышение не отражает поражение сердечной мышцы, однако требует наблюдения, и при ухудшении состояния проведения дообследования (с повторным определением кардиоспецифичных маркеров в динамике). При развитии критического состояния у детей отмечается значительное повышение лактатдегидрогеназы (ЛДГ) (> 2 норм).
Уровень С-реактивного белка (СРБ) в сыворотке крови повышен у некоторых пациентов. Значительное повышение уровня СРБ (более 30 мг/л) обычно является признаком бактериальной инфекции, развития септических осложнений. Уровень прокальцитонина (ПКТ) у детей повышается намного чаще, чем у взрослых (поэтому антибиотики могут быть оправданы после установления диагноза COVID-19 с первых дней болезни). При тяжелом течении инфекции отмечается повышение такого неспецифического маркера воспаления как Интерлейкин 6 (IL6). Значительное повышение IL6 в общем контексте любых респираторных инфекций у детей ассоциировано с тяжестью болезни и увеличением летальности.
Исследование уровня гликированного гемоглобина. Повышение этого показателя является прогностически неблагоприятным признаком.
Пульсоксиметрия (измерение SpO2) показана всем детям для выявления дыхательной недостаточности и оценки выраженности гипоксемии. Пульсоксиметрия является простым и надежным скрининговым методом, позволяющим выявлять пациентов с гипоксемией, нуждающихся в респираторной поддержке и оценивать ее эффективность в динамике.
Исследование газов артериальной крови с определением PaO2, PaCO2, pH, бикарбонатов, лактата рекомендуется всем пациентам с признаками острой дыхательной недостаточности (ОДН) (SpO2 менее 92% по данным пульсоксиметрии). Всем пациентам, находящимся на искусственной вентиляции легких, показано мониторировать показатели кислотно-основного равновесия и газов крови.
Выполнение коагулограммы с определением протромбинового времени, международного нормализованного отношения, активированного частичного тромбопластинового времени и уровня D-димера рекомендуется всем пациентам с признаками ОДН. Уровень D-димера рассматривается как фактор риска и тяжелого течения заболевания и смерти. Для скрининга развития ДВС-синдрома можно использовать шкалу (таблица) для диагностики явного ДВС-синдрома ISTH (International Society on Thrombosis and Haemostasis) (Приложение 1).
2.2 ИНСТРУМЕНТАЛЬНАЯ ДИАГНОСТИКА
Компьютерная томография (КТ) легких рекомендуется всем пациентам с подозрением на пневмонию, вызванную инфекцией COVID-19; при отсутствии возможности выполнения компьютерной томографии - обзорная рентгенография органов грудной клетки в передней прямой и боковой проекциях (при неизвестной локализации воспалительного процесса целесообразно выполнять снимок в правой боковой проекции). Компьютерная томография легких является более чувствительным методом для диагностики вирусной пневмонии. КТ легких рассматривается как приоритетный метод исследования, позволяющий оценить диагноз с меньшим количеством ошибок. При рентгенографии грудной клетки основными проявлениями пневмонии являются двусторонние инфильтраты в виде "матового стекла" или консолидация легочной ткани, могут визуализироваться двусторонние сливные инфильтративные затемнения, имеющие преимущественное распространение в нижних и средних зонах легких. Также может присутствовать и небольшой плевральный выпот.
Ультразвуковое исследование легких
В качестве дополнительного метода инструментальной диагностики может быть использовано ультразвуковое (УЗ) исследование легких. В настоящее время разработаны протоколы УЗ-исследования легких, в том числе у тяжелых пациентов, непосредственно в отделении реанимации и интенсивной терапии (BLUE protocol и другие). УЗ-картина легких при развитии острого респираторного дистресс-синдрома имеет специфический паттерн (частые B-линии и "белое легкое"), а преимущественно периферический характер изменений при инфекции COVID-19, определяемый на КТ, подчеркивает применимость данного метода. Главными ограничениями метода в педиатрической практике являются необходимость обученного данной методике персонала для корректной интерпретации данных и доступность портативных УЗ-аппаратов. Однако, учитывая низкую чувствительность рентгенографии грудной клетки при инфекции COVID-19, в условиях отсутствия КТ, проведение УЗ-исследования легких может быть полезным как для постановки диагноза, так и для оценки динамики.
Вместе с тем, при наличии портативного УЗ-аппарата, преимуществами является отсутствие необходимости перемещения пациента в отделение лучевой диагностики для проведения исследования, а, следовательно, уменьшение вероятности заражения персонала и контаминации оборудования, возможность более частого по сравнению с КТ исследования для оценки динамики у тяжелых пациентов.
Электрокардиография
Электрокардиограмма (ЭКГ) особенно показана пациентам с предшествующей кардиологической патологией. В случае подозрения на острое повреждение миокарда проведение ЭКГ необходимо для выявления нарушений сердечного ритма, однако следует сочетать его с эхокардиографией для полноценной оценки нарушений гемодинамики и определением концентрации специфических кардиомаркеров.
2.3 МИКРОБИОЛОГИЧЕСКАЯ (СПЕЦИФИЧЕСКАЯ) ДИАГНОСТИКА
Биологические образцы заболевших детей (назофарингеальные смывы, мокрота, бронхо-альвеолярный лаваж (БАЛ), образцы крови и кала содержат РНК вируса. Для верификации этиологии инфекции COVID-19 применяется метод ПЦР, который позволяет выявить РНК SARS-CoV-2.
Образцы должны быть собраны как можно скорее после выявления лица, подлежащего диагностике. Для первичной диагностики выполняются назофарингеальный мазок и орофарингеальный мазок (диагностическая ценность последнего ниже).
У госпитализированных пациентов сбор мокроты рекомендуется осуществлять только при наличии продуктивного кашля; индукция мокроты не рекомендуется. Рекомендуется тестировать образцы из нижних дыхательных путей при их наличии. У пациентов с продуктивным кашлем - мокрота (индукция мокроты не рекомендуется); при инвазивной искусственной вентиляции легких (ИВЛ) - аспират из нижних дыхательных путей или лаважная жидкость.
Методика выполнения мазков из носо- и ротоглотки у детей:
- Рекомендуется использовать только зонды из синтетического волокна с пластиковыми стержнями.
- Назофарингеальный мазок: ввести зонд в носовой ход параллельно небу; зонд должен достигнуть глубины равной расстоянию от ноздри до наружного слухового прохода. Оставить зонд на несколько секунд для впитывания секрета. Медленно извлечь зонд, вращая его.
- Орофарингеальный мазок: материал собрать с задней стенки глотки, фиксируя язык шпателем, не касаясь языка.
- При взятии назофарингеальных мазков у потенциального пациента медицинский персонал должен быть в респираторе N-95 или более высокого уровня защиты (или в маске при отсутствии респиратора), перчатках, халате, иметь защиту для глаз.
Все образцы, полученные для лабораторного исследования, следует считать потенциально инфекционными и при работе с ними должны соблюдаться требования СП 1.3.3118-13 "Безопасность работы с микроорганизмами I - II групп патогенности (опасности)". Медицинские работники, которые собирают или транспортируют клинические образцы в лабораторию, должны быть обучены практике безопасного обращения с биоматериалом, строго соблюдать меры предосторожности и использовать средства индивидуальной защиты (СИЗ).
Сбор клинического материала и его упаковку осуществляет работник медицинской организации, обученный требованиям и правилам биологической безопасности при работе и сборе материала, подозрительного на зараженность микроорганизмами II группы патогенности, в соответствии с Временными рекомендациями по лабораторной диагностике.
Транспортировка образцов осуществляется с соблюдением требований СП 1.2.036-95 "Порядок учета, хранения, передачи и транспортирования микроорганизмов I - IV групп патогенности". На сопровождающем формуляре необходимо указать наименование подозреваемой ОРВИ, предварительно уведомив лабораторию о том, какой образец транспортируется. Транспортировка возможна на льду.
Образцы биологических материалов направляют в подведомственные учреждения Роспотребнадзора с учетом удобства транспортной схемы.
Для проведения дифференциальной диагностики у всех заболевших проводят исследования методом ПЦР на возбудители респираторных инфекций: вирусы гриппа типа A и B, респираторно-синцитиальный вирус (РСВ), вирусы парагриппа, риновирусы, аденовирусы, человеческие метапневмовирусы, MERS-CoV.
Информация о выявлении случая SARS-CoV-2 или подозрении на данную инфекцию немедленно направляется в территориальный орган Роспотребнадзора и Министерство здравоохранения РФ. Медицинские организации, выявившие случай заболевания (в т.ч. подозрительный), вносят информацию о нем в информационную систему (https://ncov.ncmbr.ru) в соответствии с письмом Минздрава России N 30-4/И/2-1198 от 07.02.2020.
Выявление антител к SARS-CoV-2
В настоящее время тесты для определения антител к SARS-CoV-2 не являются широко доступными на территории РФ. Установлено, что IgM антитела появляются примерно на 5 сутки от начала симптомов, IgG на 14 сутки.
3 ДИАГНОЗ ИНФЕКЦИИ COVID-19 У ДЕТЕЙ И АЛГОРИТМ ДЕЙСТВИЙ ВРАЧА ПРИ ПОДОЗРЕНИИ НА НОВУЮ КОРОНАВИРУСНУЮ ИНФЕКЦИЮ
Согласно рекомендациям Минздрава России на текущий момент на территории России следует руководствоваться следующим определением стандартного случая:
"Подозрительный" случай
Наличие клинических проявлений острой респираторной инфекции, бронхита, пневмонии, ОРДС, сепсиса в сочетании со следующими данными эпидемиологического анамнеза:
- возвращение из зарубежной поездки за 14 дней до появления симптомов;
- наличие тесных контактов за последние 14 дней с лицами, находящимися под наблюдением по инфекции, вызванной SARS-CoV-2, которые в последующем заболели;
- наличие тесных контактов за последние 14 дней с лицами, у которых лабораторно подтвержден диагноз COVID-19.
"Подтвержденный" случай
Положительный результат лабораторного исследования на наличие РНК SARS-CoV-2 методом ПЦР вне зависимости от клинических проявлений.
На территории РФ утвержден временный алгоритм действий медицинских работников по отношению к пациентам с острыми респираторными вирусными инфекциями. Согласно этому алгоритму пациент в возрасте до 18 лет должен быть отнесен к одной из следующих групп, к каждой из которых применяется своя тактика:
Есть симптомы ОРВИ
Нет симптомов ОРВИ
ГРУППА I (вернувшийся)
вернулся в течение последних 14 дней из стран, в которых зарегистрированы случаи COVID-19
Легкое течение:
- изоляция на дому на 14 дней
- взятие биоматериала (мазок из носо- и ротоглотки) в 1, 3, 11 день обращения по cito!
- контроль результатов мазка через день после забора
- назначение лечения
- оформление листка нетрудоспособности на 14 дней (при появлении симптоматики на 1 - 14-й день изоляции оформление нового листка нетрудоспособности с 15-го дня на весь период заболевания)
- взятие биоматериала (мазок из носо- и ротоглотки)
- в 1-й день мазок берется в аэропорту или ином транспортном узле, на 11 день обращения врачом поликлиники)
- при необходимости выдача листка нетрудоспособности на 14 дней
- изоляция на дому на 14 дней
Врач обязан проинформировать пациента (законного представителя) о нижеследующем:
- он обязан находиться дома, и ему запрещается покидать его.
- в случае появления симптомов ОРВИ или других заболеваний пациент (законный представитель) вызывает врача на дом.
Тяжелое течение:
Госпитализация специализированной выездной бригадой СМП:
- при выраженной интоксикации
- при декомпенсации по основному заболеванию
- при SpO2 ![]() 92%
92%
- при температуре тела > 38 °C
ГРУППА II (контактный)
контакт с вернувшимся с территории, где зарегистрированы случаи COVID-19 (вернувшимся с респираторными симптомами, без подтвержденной инфекции)
Легкое течение:
- изоляция на дому на 14 дней
- взятие биоматериала (мазок из носо- и ротоглотки) в 1, 3, 11 день обращения
- контроль результатов мазка через день после забора
- назначение лечения
- оформление листка нетрудоспособности на 14 дней
- изоляция на дому на 14 дней
- при необходимости выдача листка нетрудоспособности на 14 дней
Врач обязан проинформировать пациента (законного представителя) о нижеследующем:
- он обязан находиться дома, и ему запрещается покидать его.
- в случае появления симптомов ОРВИ или других заболеваний пациент (законный представитель) вызывает врача на дом.
Тяжелое течение:
Госпитализация специализированной выездной бригадой СМП
- при выраженной интоксикации
- при декомпенсации по основному заболеванию
- при SpO2 ![]() 92%
92%
- при температуре тела > 38 °C
ГРУППА III (группа риска)
лица старше 60 лет, лица от 25 до 60 лет, при наличии хронических заболеваний бронхолегочной, сердечно-сосудистой, эндокринной систем, беременные женщины
- не применимо к пациентам детского возраста
ГРУППА IV (неконтактный больной ОРВИ)
не относится к группам I, II, III
- лечение на дому или в стационаре
- назначение лечения
- при необходимости оформление листка нетрудоспособности на 14 дней
- по решению врача взятие биоматериала (мазок из носо- и ротоглотки) на 1-й день обращения
ГРУППА V
активный патронаж выездными бригадами СМП к пациентам, прибывшим из стран, в которых зарегистрированы случаи COVID-19
- изоляция на дому на 14 дней
- взятие биоматериала (мазок из носо- и ротоглотки) на 1-й день
- контроль взятия мазка через день
- назначение лечения
- при необходимости выдача листка нетрудоспособности на 14 дней
- изоляция на дому на 14 дней
- выдача листка нетрудоспособности на 14 дней
Врач обязан проинформировать пациента (законного представителя) о нижеследующем:
- он обязан находиться дома, и ему запрещается покидать его.
- в случае появления симптомов ОРВИ или других заболеваний пациент (законный представитель) вызывает врача на дом.
Дополнительно Роспотребнадзор обязал обеспечить проведение обязательного лабораторного обследования лиц, находящихся в учреждениях постоянного пребывания, независимо от организационно-правовой формы (специальные учебно-воспитательные учреждения закрытого типа, кадетские корпуса, дома-интернаты, учреждения ФСИН России) и персонал этих организаций - при появлении симптомов заболевания.
Дифференциальный диагноз проводится со следующими инфекциями:
- грипп
- парагрипп
- аденовирусная инфекция
- РСВ инфекция
- риновирусная инфекция
- инфекция, вызванная человеческим метапневмовирусом
- тяжелая коронавирусная инфекция, вызванная SARS-CoV, MERS-CoV
- другие вирусные инфекции
- инфекции, вызванные Mycoplasma pneumoniae и Chlamydia pneumoniae
- бактериальная пневмония
4 ОСОБЕННОСТИ ЛЕЧЕНИЯ ДЕТЕЙ С ИНФЕКЦИЕЙ COVID-19
4.1 МЕСТО ПРОВЕДЕНИЯ ЛЕЧЕНИЯ:
Пациенты с подозрением на COVID-19 и больные легкой степени тяжести (при отсутствии особых показаний для госпитализации) изолируются и лечатся на дому.
В зависимости от состояния пациенты с подозрением на COVID-19 изолируются на дому. Больные со среднетяжелым и тяжелым течением болезни госпитализируются в специализированный инфекционный стационар (для лечения пациентов с COVID-19).
В случаях подтверждения инфекции COVID-19 в непрофильном отделении осуществляется перевод в специализированное инфекционное отделение.
Пациенты с дыхательной недостаточностью II и более степени, тяжелым течением пневмонии, критическими состояниями должны быть немедленно переведены в ОРИТ.
4.2 ОБЩИЕ ПРИНЦИПЫ ЛЕЧЕНИЯ
Постельный режим, достаточное по калорийности питание и адекватная гидратация, контроль электролитного баланса и гомеостаза, мониторирование витальных функций и сатурации кислорода, коррекция дыхательных нарушений, по показаниям - кислородотерапия, контрольные анализы крови и мочи, анализ газового состава крови и повторная рентгенография легких.
Ведение пациентов с инфекцией COVID-19 зависит от клинической формы болезни. В случае нетяжелого течения инфекции лечение проводится в соответствии с протоколами ведения детей с ОРВИ, бронхитом, бронхиолитом, пневмонией.
4.3 ЭТИОТРОПНАЯ ТЕРАПИЯ
Противовирусная терапия
В настоящее время доказательная база по эффективности каких-либо противовирусных препаратов для этиотропного лечения инфекции COVID-19 у детей отсутствует.
Рекомбинантный интерферон-альфа
Рекомбинантный интерферон-альфа при парентеральном введении, вероятно, может снизить вирусную нагрузку на начальных стадиях болезни, облегчить симптомы и уменьшить длительность болезни. В КНР имеется опыт применения рекомбинантного интерферона-альфа в ингаляционной форме для лечения бронхиолитов, вирусных пневмоний, энтеровирусного везикулярного стоматита, ОРВИ, SARS и других вирусных инфекций, однако эффективность нельзя считать доказанной. В РФ зарегистрирован рекомбинантный интерферон альфа для интраназального введения (в форме капель и геля), а также ректального введения, данных об их эффективности при инфекции COVID-19 нет.
Лопинавир/ритонавир
Применялся у взрослых пациентов с COVID-19 в КНР, Иране, США. Доказательная база эффективности и безопасности у детей отсутствует. В первых протоколах лечения детей в КНР были рекомендации назначения Лопинавира/ритонавира (200/50 мг) для детей с массой тела 7 - 15 кг в дозе 12/3 мг/кг, для детей с массой тела 15 - 40 - в дозе 10/2,5 мг/кг, для детей с массой > 40 кг - 400/100 - как взрослым 2 раза в день на 1 - 2 недели. В настоящее время препарат не рекомендован детям и назначается только взрослым в таблетках по 200/50 мг - 2 таблетки на прием 2 раза в день, не более 10 дней.
В протоколе лечения инфекции COVID-19 в США в настоящее время препарат не рекомендуется в связи с его неэффективностью.
Умифеновир
Арбидол применялся в КНР только у небольшого числа взрослых пациентов с COVID-19.
Осельтамивир
Осельтамивир может применяться только у пациентов, инфицированных вирусом гриппа
Рибавирин
Показана возможная эффективность в лечении инфекций SARS-CoV и MERS-CoV в периоды прошлых эпидемий. Не отмечено эффекта при лечении пациентов с SARS-CoV-2. Препарат имеет очень высокую токсичность, в связи с чем сделан вывод, что риск превышает потенциальную пользу лечения.
Антибиотики
Следует избегать неоправданного применения антибиотиков, особенно широкого спектра действия. Для решения вопроса о необходимости назначения противомикробных средств следует ориентироваться на динамику клинических симптомов в сочетании с маркерами воспаления, отдавая предпочтение (там, где это возможно) пероральным формам препаратов.
Предполагается, что присоединение бактериальных возбудителей наиболее вероятно у детей с тяжелыми формами болезни и при наличии сопутствующей патологии. По мнению ВОЗ эмпирическая терапия антибиотиками должна основываться на клиническом диагнозе с учетом данных, указывающих на бактериальную инфекцию. При этом эмпирическая терапия должна быть прекращена или изменена по результатам микробиологического исследования и анализа клинических данных. Таким образом, следует придерживаться рекомендуемой тактики назначения антибиотиков, при выборе препарата необходимо придерживаться утвержденных российских клинических рекомендаций.
Внутривенные иммуноглобулины (ВВИГ)
Могут применяться у тяжелых пациентов, эффективность не определена. Введение ВВИГ детям с тяжелыми формами инфекции COVID-19 были рекомендованы в некоторых протоколах КНР. Но в описанных сериях случаев никто из детей препарат не получал. Следует отметить, что каждый третий пациент, получавший внутривенный гамма-глобулин во время эпидемии SARS-2003 года, развивал венозную тромбоэмболию.
4.4 АЛГОРИТМЫ ЛЕЧЕНИЯ ДЕТЕЙ С ИНФЕКЦИЕЙ COVID-19
Данные об эффективности и безопасности противовирусных средств у детей с инфекцией COVID-19 к настоящему времени очень ограничены и не позволяют сделать однозначный вывод о преимуществе, бесспорной эффективности и безопасности какой-либо из предлагаемых тактик. Протоколы лечения инфекции COVID-19 у детей включают разнообразные этиотропные препараты. Часть из этих протоколов основывается на доступных (зарегистрированных) лекарственных средствах в стране-разработчике протокола. Среди основных этиотропных средств, которые были рекомендованы и/или применены для этиотропной терапии у детей в первые три месяца эпидемии, были рекомбинантный интерферон альфа в форме небулайзерных ингаляций, лопинавир/ритонавир, умифеновир, осельтамивир, рибавирин, внутривенные иммуноглобулины (ВВИГ). В целом большинство публикаций рекомендует противовирусную терапию в тяжелых случаях, но достоверные данные о ее эффективности и безопасности у детей с инфекцией COVID-19 отсутствуют.
Согласно рекомендациям Министерства здравоохранения Российской Федерации назначение противовирусных препаратов должно быть индивидуально обосновано инфекционистом и педиатром, может основываться на имеющихся данных об их эффективности лечения других коронавирусных инфекций. Применение отдельных лекарственных препаратов допустимо по решению врачебной комиссии, в случае если потенциальная польза для пациента превысит риск их применения.
При назначении и выборе этиотропных лекарственных препаратов у детей следует руководствоваться возрастом ребенка, наличием или отсутствием сопутствующей патологии, удобством (и доступностью) лекарственной формы. Это относится и к назначению противовоспалительных, противомалярийных препаратов для лечения инфекции COVID-19. Следует также учитывать возможные лекарственные взаимодействия и противопоказания. Ни один из препаратов сегодня не зарегистрирован для применения у детей с инфекцией COVID-19, а потому назначение должно быть обосновано врачебной комиссией и учитывать положения действующих нормативных актов, регламентирующих назначение лекарственной терапии. Законный представитель несовершеннолетнего пациента в возрасте до 15 лет подписывает информированное согласие. По достижению возраста 15 лет подросток имеет право подписывать информированное согласие самостоятельно.
В настоящее время для лечения детей с инфекцией COVID-19 может быть временно рекомендована следующая тактика:
Возможные схемы лечения детей с инфекцией COVID-19
в зависимости от тяжести течения болезни <*>
Дети с бессимптомной формой
Этиотропная терапия не требуется.
Дети с легкой формой (ОРВИ, нетяжелая пневмония)
Противовирусное лечение обычно не требуется.
Назначение противовирусных препаратов может быть рассмотрено у детей из групп риска, имеющих тяжелые сопутствующие заболевания, иммунодефицит:
- Рекомбинантный интерферон альфа-2b интраназально или ректально или Умифеновир
- Осельтамивир - при сопутствующей подтвержденной инфекции вирусом гриппа
Дети со среднетяжелой формой (пневмония с дыхательной недостаточностью)
У детей, не имеющих тяжелых сопутствующих заболеваний:
- Симптоматическое лечение
- Возможно: Рекомбинантный интерферон альфа-2b интраназально или ректально или Умифеновир
- Осельтамивир - при сопутствующей подтвержденной инфекции вирусом гриппа
У детей из групп риска, имеющих тяжелые сопутствующие заболевания, иммунодефицит:
- Гидроксихлорохин или
- Гидроксихлорохин + Лопинавир/Ритонавир
- Рекомбинантный интерферон альфа-2b интраназально или ректально или Умифеновир
- Осельтамивир - при сопутствующей подтвержденной инфекции вирусом гриппа
Дети с тяжелой или критической формой
- Гидроксихлорохин или
- Гидроксихлорохин + Тоцилизумаб или
- Гидроксихлорохин + Лопинавир/Ритонавир или
- Гидроксихлорохин + Тоцилизумаб + Лопинавир/Ритонавир
- Системные глюкокортикостероиды
- ВВИГ крайне осторожно, при прогрессировании бактериальных осложнений
У детей в возрасте 15 лет и старше может быть рассмотрена тактика назначения этиотропных средств, рекомендованная взрослым
--------------------------------
<*> Примечание: Лечение детей с тяжелыми сопутствующими хроническими заболеваниями, а также всех детей с тяжелыми и критическими формами инфекции COVID-19 согласовывается со специалистами Федерального дистанционного реанимационно-консультативного центра (ФДРКЦ) для детей.
Краткая характеристика лекарственных средств для лечения детей с инфекцией COVID-19 с указанием доз и кратности введения приведена в таблице ниже:
Характеристики и схемы назначения лекарственных средств у детей при инфекции COVID-19
Препарат
Возрастные ограничения
Дозы
Длительность терапии
Противопоказания и побочные действия// другие ограничения применения
Интерферон
альфа-2b
капли\
гель\
ректально:
свечи\
Нет
В каждый носовой ход:
< 12 мес:
1 капля/доза (500 МЕ) x 5 раз/сут
1 - 3 г.:
2 капли/дозы x 3 - 4 раз/сут
3 - 14 лет:
2 капли/дозы x 4 - 5 раз/сут
> 15 лет:
3 капли/дозы x 5 - 6 раз/сут
Ректально:
< 7 лет:
150 000 МЕ 2 раза/сут
> 7 лет:
500 000 МЕ 2 раза/сут
5 - 7 дней
- Только в случаях поражения верхних дыхательных путей
- Возможна индивидуальная непереносимость
- Возможны тяжелые аллергические реакции
Умифеновир
внутрь
суспензия
таблетки
капсулы
> 2 лет
Разовая доза:
2 - 6 лет: 50 мг
6 - 12 лет: 100 мг
> 12 лет: 200 мг
Кратность
(по рекомендациям для лечения ОРВИ):
4 раза в сутки
5 дней
- Повышенная чувствительность к препарату
- У взрослых с инфекцией COVID-19 эффективность сомнительная
Осельтамивир внутрь
суспензия
капсулы
Нет
Разовая доза:
< 12 мес: 3
мг/кг
< 10 - 15 кг: 30
мг
15 - 23 кг: 45
мг
23 - 40 кг: 60
мг
> 40 кг: 75 мг
Кратность: 2 раза в сутки
5 дней
- Применяется только
при гриппе
- Возможны гиперчувствительность, нарушения ритма сердца, диспепсия, почечная недостаточность, нарушения функции печени
Гидроксихлорохин внутрь
таблетки
> 6 лет
> 31 кг: не более 6,5
мг/кг/сутки
(не более 400 мг/сутки), (рассчитывается по "идеальной", а не по реальной массе тела)
5 дней
- До лечения обязательна ЭКГ, далее
- мониторинг ЭКГ
- Не применяется при ретинопатии, наследственной непереносимости лактозы, недостаточности лактазы, галактоземии, гиперчувствительности.
- Ограничения при болезнях крови (в т.ч. в анамнезе), тяжелых неврологических болезнях, почечной и печеночной недостаточности, гепатите, дефиците глюкозо-6-фосфатдегидрогеназы, тяжелых желудочно-кишечных заболеваниях
- Возможны зрительные расстройства
Лопинавир/Ритонавир
внутрь (200/50 мг) раствор таблетки
> 6 мес
Разовая доза:
7 - 15 кг:
12 мг/3 мг/кг
15 - 40 кг:
10 мг/2,5 мг/кг
> 40 кг:
400 мг/100 мг Кратность:
2 раза в сутки
5 - 14 дней
- Возможна индивидуальная непереносимость
- Возможно развитие тяжелой печеночной недостаточности
- С осторожностью применять при вирусных гепатитах, циррозе печени, панкреатите, гемофилии, заболеваниях сердца
Тоцилизумаб парентерально
раствор для внутривенного введения
> 2 лет (используется только при системном артрите)
8 мг/кг
однократно (рассчитывае
тся на реальную массу тела), максимально 800 мг
Однократное введение только
- Возможны анафилаксия, инфекционные осложнения, нарушения функции печени, гематологические отклонения
- С осторожностью при рецидивирующих инфекциях, патологии печени, почек, нейтропении, тромбоцитопении
ВВИГ парентерально
раствор для внутривенного введения
Нет
1 г/кг/сутки 2
дня, или
400
мг/кг/сутки 5
дней
Только по
строгим
показаниям!
- нет опыта применения при инфекции COVID-19
4.5 СИМПТОМАТИЧЕСКАЯ ТЕРАПИЯ
Пациентам с лихорадкой выше 38,5 °C, приносящей дискомфорт, проводятся физические методы охлаждения, назначается парацетамол (предпочтителен) или ибупрофен в возрастных дозировках. Регулярный (курсовой) прием жаропонижающих препаратов не показан, повторную дозу вводят только после нового повышения температуры. Парацетамол и ибупрофен могут применяться внутрь или в форме ректальных суппозиториев, существует также парацетамол для внутривенного введения. Чередование этих двух антипиретиков или применение комбинированных препаратов не рекомендуется в связи с большей частотой побочных эффектов.
У детей с жаропонижающей целью не применяется ацетилсалициловая кислота и нимесулид. Не следует использовать метамизол из-за высокого риска агранулоцитоза.
Для снижения температуры тела лихорадящего ребенка рекомендуется раскрыть его, обтереть водой температуры 25 - 30 °C. Спазмолитические препараты используются только при белой лихорадке или гипертермии.
Противокашлевые, отхаркивающие, муколитики, в том числе многочисленные патентованные препараты с различными растительными средствами, не рекомендуются для рутинного использования ввиду неэффективности. Рекомендовано назначение муколитических и отхаркивающих средств (амброксол, ацетилцистеин, карбоцистеин) - только при вязкой, трудно отделяемой мокроте.
При наличии синдрома бронхиальной обструкции возможно использование бронходилататоров (сальбутамол или комбинация фенотерола с ипратропия бромидом) в стандартных дозах, предпочтительно использование дозированных ингаляторов через спейсер. Для пациентов с бронхиальной астмой базисная терапия не изменяется.
Рекомендуется воздержаться от использования небулайзеров для ингаляционной терапии без крайней необходимости, поскольку образование аэрозоля существенно увеличивает опасность такого лечения для окружающих пациента людей.
Антигистаминные препараты, особенно относящиеся к 1-му поколению, обладающему атропиноподобным действием, не рекомендованы для использования у детей: они обладают неблагоприятным терапевтическим профилем, имеют выраженные седативный и антихолинергический побочные эффекты.
Глюкокортикостероиды (ГКС)
Решение о старте ГКС терапии основывается на тяжести системного воспалительного ответа, степени одышки (с или без признаков ОРДС), изменениях рентгенологической картины легких. ГКС назначаются коротким курсом на 3 - 5 дней, дозировка по метилпреднизолону не более мг/кг/сут.
Тоцилизумаб
Рекомендация о ГКС появилась в связи с тем, что у многих пациентов отмечались высокие уровни провоспалительных цитокинов в крови (IL 6, TNF alfa и др.). На этом же факте была основана идея применения биологических агентов, например, тоцилизумаба. Тоцилизумаб является антагонистом рецепторов IL 6. В настоящее время изучается возможность применения одной дозы препарата для лечения критических больных с инфекцией COVID-19. Пока оценить эффективность/безопасность такой терапии в группе из нескольких пациентов не представляется возможным. Доза тоцилизумаба составляет 8 мг/кг (максимально 800 мг), препарат вводится однократно внутривенно, вне зависимости от уровня IL 6 у пациента. Возможно развитие таких побочных эффектов, как головная боль, озноб, повышение уровня трансаминаз в сыворотке.
4.6 ЛЕЧЕНИЕ ДЕТЕЙ С ТЯЖЕЛОЙ ПНЕВМОНИЕЙ/ОРДС
Показания для перевода в ОРИТ:
- нарушение сознания (14 баллов и менее по шкале комы Глазго для соответствующей возрастной категории) или необъяснимое выраженное возбуждение (плач, крик) на фоне течения острой респираторной инфекции;
- увеличение частоты дыхания более чем на 15% от физиологических возрастных показателей в состоянии покоя;
- стонущее или кряхтящее дыхание;
- увеличение частоты сердечных сокращений более чем на 15% от физиологических возрастных показателей в состоянии покоя;
- цианоз (при отсутствии "синего" ВПС) и одышка, определяемые при визуальном осмотре, раздувание крыльев носа у детей первого года жизни;
- сатурация гемоглобина кислородом пульсирующей крови на фоне дыхания атмосферным воздухом 90% и ниже или, при донации 1 - 2 л/мин дополнительного кислорода, - 93% и ниже;
- гиперкапния (pCO2 > 50 мм рт. ст.);
- декомпенсированный ацидоз (pH < 7,25);
- артериальная гипотония с клиническими проявлениями шока (мраморность конечностей, акроцианоз, холодные конечности, время капиллярного заполнения 4 сек и более);
- лактат-ацидоз (концентрация лактата более 3 ммоль/л);
- снижение диуреза до уровня олигурии и ниже (ниже 50% от возрастной нормы и менее);
- появление кашля с примесью крови в мокроте, боли или тяжести в груди;
- появление признаков геморрагического синдрома.
Патогенетическое лечение
Профилактика и устранение дегидратации
С целью профилактики дегидратации показано энтеральное употребление жидкости в объеме возрастной потребности. У детей до года она составляет около 1000 мл/сутки.
При наличии признаков дегидратации I степени (незначительная сухость слизистых оболочек, снижение темпа диуреза, но есть пот в подмышечной ямке) показана оральная регидратация с помощью гипоосмолярных электролитных растворов. Осмолярность раствора для оральной регидратации должна составлять 200 - 240 мОсм/л.
При наличии дегидратации II и III степени проводится инфузионная терапия. Объем инфузионной терапии должен рассчитываться исходя из средней возрастной потребности в жидкости и наличия исходного дефицита.
У детей старше трех месяцев потребность в жидкости составляет 1800 мл/м2 в сутки. При наличии высокого риска гипергидратации и тяжелом течении ОРДС жидкость назначается из расчета 400 - 600 мл/м2/сутки. Дефицит жидкости восполняется в течение 24 - 48 часов, исходя из степени дегидратации.
Если пациент находится в ОРИТ и известен диурез за предыдущие сутки, при отсутствии дегидратации потребность в жидкости равна объему диуреза за предыдущие сутки + дотация жидкости с учетом потерь путем перспирации. Скорость потерь жидкости у детей раннего возраста путем перспирации составляет 2 мл/кг/час. У старших детей она равна 1 мл/кг/час.
Если функция желудочно-кишечного тракта не страдает, большая часть жидкости должна быть введена энтеральным путем (через рот или зонд).
Очень важно стремиться к "нулевому гидробалансу", то есть объем диуреза (или других потерь) должен быть приблизительно равен введенному объему жидкости за сутки. При задержке жидкости и высоком риске гипергидратации назначаются петлевые диуретики. Гипергидратация является жизнеугрожающей для пациентов.
Оптимальными растворами для проведения инфузионной терапии являются сбалансированные изоосмолярные изоионные кристаллоидные глюкозо-солевые растворы.
При наличии признаков тяжелой гиповолемии показано проведение однократной волемической нагрузки 0,9% раствором хлорида натрия в объеме 15 мл/кг в течение 30 - 60 минут с оценкой эффекта.
Основная цель инфузионной терапии - поддержание адекватного объема циркулирующей крови и нормализация перфузии.
Критерии адекватной тканевой перфузии включают в себя:
- Время наполнения капилляров ![]() 2 с
2 с
- Удовлетворительное наполнение пульса на периферических и магистральных артериях
- Теплые конечности
- Темп почасового диуреза > 1 мл/кг/ч
- Ясное сознание
- Показатели артериального давления соответствуют возрастной норме (отсутствие артериальной гипотензии и гипертензии)
- Нормальные показатели концентрации глюкозы
- Нормальные показатели концентрации ионизированного кальция
Инотпропная и вазопрессорная поддержка
1. Показаниями для назначения инотропных и вазопрессорных препаратов является снижение сердечного выброса и артериальная гипотензия после устранения гиповолемии.
Нижние границы систолического артериального давления у детей
Возраст
Показатель
Доношенные новорожденные
Менее 60 мм рт. ст.
1 месяц - 12 месяцев
Менее 70 мм рт. ст.
1 - 10 лет
Менее (70 + 2 x возраст, годы)
Более 10 лет
Менее 90 мм рт. ст.
При наличии признаков септического шока препаратом выбора является адреналин в стартовой дозе 0,05 мкг/кг/мин с последующим ее титрованием.
Интенсивная терапия септического шока в течение первого часа
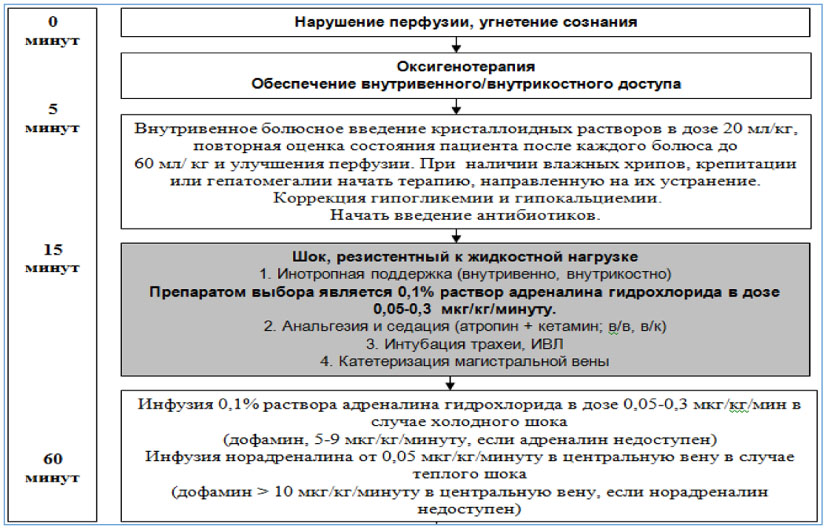
Оптимальным препаратом для стартовой инотропной поддержки на фоне сниженного сердечного выброса является добутамин в дозе 5 мкг/кг/минуту с дальнейшим титрованием, при необходимости.
Целевые показатели концентрации гемоглобина при септическом шоке у детей старшего возраста составляют 100 г/л (120 г/л у новорожденных).
Респираторная поддержка
Выбор метода респираторной поддержки основывается на тяжести дыхательной недостаточности у пациента.
Выбор метода респираторной поддержки в зависимости от тяжести ОДН
Тяжесть (выраженность) ОДН
Метод респираторной терапии
Основная цель, критерии эффективности
Проявления средней тяжести (в том числе начальные)
Оксигенотерапия через лицевую маску или носовые канюли
Улучшение оксигенации
Среднетяжелое и тяжелое состояние
Оксигенотерапия через высокопоточные канюли или неинвазивная ИВЛ через маску (у детей старшего возраста и подростков) или шлем (у всех возрастов)
Стабилизация состояния и улучшение оксигенации
Тяжелое и крайней тяжести (дыхательная недостаточность III степени)
Интубация трахеи и перевод на ИВЛ
Стабилизация состояния и улучшение оксигенации
Показания к проведению оксигенотерапии:
а) тахипноэ, увеличение частоты дыхания более чем на 15% от возрастной нормы
б) сатурация гемоглобина пульсирующей крови на фоне дыхания атмосферным воздухом менее 92%
в) наличие цианоза и одышки, выявляемых при визуальном осмотре
г) гипоксемия (напряжение кислорода в артериальной крови менее 80 мм рт. ст.)
Критерием эффективности кислородотерапии является повышение SpO2 до 90% и выше, или наличие эффекта заметного и стойкого роста этого показателя. При этом, нижний порог PaO2 не должен быть ниже 55 - 60 мм.рт.ст.
При отсутствии эффекта от оксигенотерапии, целесообразно решить вопрос о применении ИВЛ. Возможен старт респираторной поддержки в виде неинвазивной вентиляции через лицевую маску или шлем при сохранении сознания, контакта с пациентом. При низкой эффективности и/или плохой переносимости неинвазивной вентиляции, альтернативной может служить высокоскоростной назальный поток.
Применение высокопоточной назальной оксигенации (ВНО) или неинвазивной вентиляции легких (НИВЛ) должно рассматриваться каждый раз индивидуально. Взрослые системы ВНО могут обеспечить расход газа до 60 л/мин и FiO2 до 1,0. Педиатрические контуры обычно обеспечивают только до 25 л/мин, и многим детям может потребоваться взрослый контур для обеспечения адекватного потока. По сравнению со стандартной кислородной терапией, ВНО снижает потребность в интубации. Пациенты с гиперкапнией, гемодинамической нестабильностью, полиорганной недостаточностью или ненормальным психическим статусом обычно не должны получать ВНО, хотя появляющиеся данные свидетельствуют о том, что ВНО может быть безопасной у пациентов с легкой (умеренной) и не нарастающей гиперкапнией. Пациенты, получающие ВНО, должны находиться под наблюдением опытного персонала, способного выполнить эндотрахеальную интубацию в случае, если состояние пациента резко ухудшается или не улучшается в течение 1 часа. ВНО, так же как неинвазивная вентиляция применяется у детей с ОРДС, но сведений о ее использовании у детей с инфекцией COVID-19 не много. Абсолютные противопоказания к проведению НИВЛ: выраженная энцефалопатия, отсутствие сознания; аномалии и деформации лицевого скелета, препятствующие наложению маски; ранний детский возраст (невозможность договориться с ребенком).
При неэффективности неинвазивной вентиляции - гипоксемии, метаболическом ацидозе или отсутствии увеличения индекса PaO2/FiO2 в течение 2 часов, высокой работе дыхания (десинхронизация с респиратором, участие вспомогательных мышц, "провалы" во время триггирования вдоха на кривой "давление-время"), показана интубация трахеи.
Показания к проведению искусственной вентиляции легких:
а) тахипноэ, увеличение частоты дыхания более чем на 25% от возрастной нормы
б) признаки респираторного дистресса тяжелой степени (стонущее или кряхтящее дыхание, втяжение уступчивых мест грудной клетки, "кивки головой", парадоксальное дыхание и др.)
в) наличие гиперкапнии (pCO2 > 60 мм рт. ст.)
г) отношение SpO2/FiO2 < 300 мм рт. ст.
д) декомпенсированные нарушения кислотно-основного состояния (pH < 7,25)
Основные принципы искусственной вентиляции легких при пневмонии
1. Препаратами выбора для седации и анальгезии во время интубации трахеи является кетамин и фентанил. Фентанил следует вводить небольшими болюсами в дозе 1 - 2 мкг/кг в течение 60 секунд. Возможно использование с целью седации при интубации трахеи ингаляционной анестезии севофлюраном.
2. Оптимальным вариантом искусственной вентиляции легких является режим с управлением вдохом по давлению или с двойным способом управления.
3. У детей с ОРДС, нуждающихся в искусственной вентиляции легких, следует использовать объем вдоха, соответствующий нижней границе возрастных референтных значений, равный 5 - 8 мл/кг в зависимости от основного заболевания и комплайнса дыхательной системы.
2. При значительном поражении легочной паренхимы объем вдоха должен составлять 3 - 6 мл/кг. При ОРДС легкой степени используются дыхательные объемы, близкие к физиологическим (5 - 8 мл/кг).
3. У пациентов с тяжелым ОРДС рекомендуется умеренное увеличение уровня PEEP до 10 - 15 см H2O под контролем показателей гемодинамики и оксигенации.
4. Время вдоха не должно превышать 5 временных констант, оптимальное соотношение вдоха/выдоху = 1:1,5 - 1:2.
5. При тяжелой гипоксемии избегать применения высокой частоты дыхания, так как она может стать причиной прогрессирования гипоксемии.
6. При проведении конвекционной ИВЛ у пациентов с ОРДС необходимо использовать интубационные трубки с манжетками.
7. При проведении ИВЛ у пациентов с легкой формой ОРДС и уровнем PEEP менее 10 см H2O показатели SpO2 должны поддерживаться в диапазоне 92 - 97%.
8. При показателях SpO2 менее 92% необходим мониторинг сатурации центральной венозной крови и показателей кислородного статуса. Целевые показатели сатурации центральной венозной крови (в верхней полой вене) - 65 - 75%.
9. Рекомендуется использование методики пермиссивной гиперкапнии при средне-тяжелом и тяжелом течении ОРДС с целью минимизации вентилятор-ассоциированного повреждения легких.
10. При тяжелом течении ОРДС рекомендуется поддерживать значения pH в диапазоне 7,15 - 7,30 для предотвращения повреждения легких.
11. Давление плато не должно превышать 30 см H2O.
12. Синхронизация пациента с респиратором - использование седативной терапии (в соответствии с протоколом седации) и при тяжелом течении ОРДС непродолжительной (обычно, менее 48 часов) миоплегии, а не гипервентиляции (PaCO2 < 35 мм рт.ст).
Экстракорпоральная мембранная оксигенация (ЭКМО)
При тяжелой рефракторной гипоксемии (PO2/FiO2 < 50) пациентам с ОРДС показано проведение ЭКМО. Можно использовать вено-венозную ЭКМО при отсутствии явлений сердечной недостаточности, а при ее развитии - вено-артериальную ЭКМО.
В настоящее время имеется достаточное количество данных, свидетельствующих о возможных перспективах данного метода. Быстрота прогрессирования острой ДН у пациентов с тяжелой внебольничной пневмонией диктует необходимость осуществить заблаговременный контакт с центром, располагающим возможностями проведения ЭКМО.
ЭКМО проводится в отделениях, имеющих опыт использования данной технологии: стационары, в которых есть специалисты, в т.ч. хирурги, владеющие техникой канюлизации центральных сосудов, и анестезиологи-реаниматологи, владеющие методикой проведения ЭКМО, а также круглосуточная возможность экстренной оценки гемостаза (в том числе, АСТ/АЧТВ).
Противопоказания к проведению ЭКМО:
1. Наличие геморрагических осложнений и снижение уровня тромбоцитов ниже критических значений (менее 50000), наличие клиники внутричерепных кровоизлияний;
2. Вес менее 2 кг.
Консультации ФДРКЦ для детей
В соответствии с приказом Минздрава России для оказания консультативной помощи создан Федеральный дистанционный консультативный центр анестезиологии-реаниматологии по вопросам диагностики и лечения новой коронавирусной инфекции COVID-19 и пневмонии (ФДРКЦ) у детей.
Телемедицинские консультации с врачами-специалистами ФДРКЦ для детей проводятся в установленном порядке при наличии у ребенка с подозрением на COVID-19 или с подтвержденным диагнозом одного из следующих состояний (обстоятельств):
- дыхательной недостаточности, требующей инвазивной вентиляции легких;
- недостаточности кровообращения, рефрактерной к инотропным и (или) вазопрессорным препаратам;
- нарастание синдрома системной воспалительной реакции или ухудшение оценки pSOFA;
- необходимости применения методов интенсивной терапии, недоступных в медицинской организации (например, ЭКМО, экстракорпоральной гемокоррекции);
- наличие тяжелого хронического заболевания у ребенка с подтвержденным диагнозом COVID-19.
Психотерапия
Психологическое консультирование необходимо для быстрейшего выздоровления. Для пациентов старшего детского возраста, особенно с проявлениями фобий, тревожности, психологических расстройств - показана активная психологическая поддержка и лечение. В целом дети и подростки, как и взрослые, подвержены развитию синдрома посттравматического стресса.
Критерии выписки
Выписка детей с лабораторно подтвержденным диагнозом инфекции COVID-19 разрешается при отсутствии клинических проявлений болезни и получении двукратного отрицательного результата лабораторного исследования на наличие РНК SARS-CoV-2 методом ПЦР с интервалом не менее 1 дня.
5 ПРОФИЛАКТИКА ИНФЕКЦИИ COVID-19
Инфекция COVID-19 ведется как особо опасная инфекция.
В настоящее время рекомендованных лекарственных средств, предназначенных для профилактики инфекции COVID-19, нет. Исследований по эффективности существующих противовирусных средств в качестве экстренной или плановой профилактики SARS-CoV-2 не проводилось.
Плановые прививки здоровым и неконтактным детям не останавливаются! Напротив, необходимо продолжать первичную вакцинацию младенцев и детей младшего возраста в соответствии с рутинными программами для предотвращения угрозы вспышек и эпидемий, как например, кори, полиомиелита.
Иммунизацию следует проводить в условиях строгого соблюдения мер предупреждения распространения коронавирусной инфекции.
Первостепенная значимость должна уделяться выполнению первичных схем иммунизации младшего возраста преимущественно с использованием комбинированных вакцин в четком соответствии с национальным календарем профилактических прививок и со стандартными рекомендациями. Особенно важно прививать восприимчивых лиц и пациентов из групп риска против пневмококковой инфекции, гемофильной инфекции типа b, сезонного гриппа.
Контроль за источниками болезни
Контагиозность нового возбудителя высока, поэтому инфицированные дети должны быть изолированы дома или госпитализированы в зависимости от тяжести своего состояния и клинической картины болезни. Госпитализация предпочтительна в изолированные палаты (боксы). Требуется адекватная вентиляция, санитарная обработка палат/боксов и дезинфекция всех предметов, используемых ребенком. Необходимо также соблюдение правил по использованию масок и их утилизации.
Блокирование путей передачи возбудителя
1. Предотвращать воздушно-капельный путь передачи: закрывать рот и нос салфеткой или носовым платком при кашле или чихании; часто мыть ребенку руки или обучить его 7-ступенчатой технике мытья рук; научить ребенка не дотрагиваться до рта, носа, глаз до мытья рук сразу после возвращения из общественных мест, после кашля или чихания, перед едой, после посещения туалета; обрабатывать регулярно детские игрушки нагреванием до 56 градусов в течение 30 мин, с применением 70% спирта или хлорсодержащих дезинфектантов или УФ-излучения.
2. Уменьшить риск заражения - ограничить использование общественного транспорта в эпидемических очагах, использовать маски, особенно в плохо вентилируемых помещениях, избегать контактов с дикими животными и походов на рынки, где их могут продавать.
3. Наблюдение за детьми, контактировавшими с заболевшими (измерение температуры тела, наблюдение за общим состоянием), при появлении симптомов, подозрительных на заражение SARS-CoV-2 - госпитализация в профильные стационары. Новорожденные от инфицированных SARS-CoV-2 матерей должны быть обследованы на возбудителя и изолированы (дома или в отделении, в зависимости от их состояния). Грудное вскармливание при возможности целесообразно сохранить при обеспечении всех мероприятий по инфекционной безопасности.
Поддержание иммунитета
Сбалансированное питание, адекватная физическая нагрузка, регулярное медицинское наблюдение и избегание чрезмерных нагрузок - действенные меры предотвращения заражения, так же как и эмоциональная стабильность и ментальная активность. Вакцинация - эффективный путь предотвращения заражения. Вакцины разрабатываются.
Список использованной литературы
1. Технические руководящие указания ВОЗ. Наименование заболевания, вызванного коронавирусом (COVID-19), и вирусного возбудителя. https://www.who.int/ru/emergencies/diseases/novel-coronavirus-2019/technical-guidance/naming-the-coronavirus-disease-(covid-2019)-and-the-virus-that-causes-it.
2. Постановление Правительства Российской Федерации от 31 января 2020 г. N 66 "О внесении изменения в перечень заболеваний, представляющих опасность для окружающих". http://publication.pravo.gov.ru/Document/View/0001202002030005.
3. New Study on COVID-19 Estimates 5.1 Days for Incubation Period. The Johns Hopkins Bloomberg School of Public Health, March 9, 2020: https://www.jhsph.edu/news/news-releases/2020/new-study-on-COVID-19-estimates-5-days-for-incubation-period.html
4. Lauer SA, Grantz KH, Bi Q, et al. The Incubation Period of Coronavirus Disease 2019 (COVID-19) From Publicly Reported Confirmed Cases: Estimation and Application. Ann Intern Med. 2020; [Epub ahead of print 10 March 2020]. doi: https://doi.org/10.7326/M20-0504
5. Временные методические рекомендации "Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19). Версия 4 (27.03.2020). Министерство здравоохранения Российской Федерации. https://static-3.rosminzdrav.ru/system/attachments/attaches/000/049/881/original/COVID19_recomend_v4.pdf.
6. Kelvin Kai-Wang To, Owen Tak-Yin Tsang, Wai-Shing Leung, et al. Temporal profiles of viral load in posterior oropharyngeal saliva samples and serum antibody responses during infection by SARS-CoV-2: an observational cohort study. The Lancet. Published: March 23, 2020 DOI: https://doi.org/10.1016/S1473-3099(20)30196-1
7. Shen K., Yang Y. Diagnosis and treatment of 2019 novel coronavirus infection in children: a pressing issue. World J Pediatr (2020). https://doi.org/10.1007/s12519-020-00344-6.
8. Scott D. The Covid-19 risks for different age groups, explained. Vox. 23.03.2020 https://www.vox.com/2020/3/23/21190033/coronavirus-covid-19-deaths-by-age Онлайн доступ от 28.03.2020
9. Huang C., Wang Y., Li X., et al. Clinical features of patients infected with 2019 novel coronavirus in Wuhan, China. Lancet 2020; published online Jan 24. Available at https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(20)30183-5/fulltext.
10. Zhu N., Zhang D., Wang W., et al. A novel Coronavirus from patients with Pneumonia in China, 2019. January 24, 2020. The New England Journal of Medicine. Available https://www.nejm.org/doi/full/10.1056/NEJMoa2001017.
11. Guan W., Ni Z., Hu Y., et al. Clinical Characteristics of Coronavirus Disease 2019 in China/Feb 28, 2020. The New England Journal of Medicine. Available at https://www.nejm.org/doi/full/10.1056/NEJMoa2002032.
12. Baez D. Clinical findings of 6 children with COVID-19, risks factors associated with COVID-19 death, and detection of SARS-CoV-2 in different clinical specimens. Mar 13, 2020.
13. Dong Y., Mo X., Hu Y., et al. Epidemiological Characteristics of 2143 Pediatric Patients With 2019 Coronavirus Disease in China. Mar 18, 2020. Pediatrics. Available at https://pediatrics.aappublications.org/content/pediatrics/early/2020/03/16/peds.2020-0702.full.pdf.
14. Lu X., Liqiong Zhang L., Du H., et al. SARS-CoV-2 Infection in Children. Mar 18, 2020. The New England Journal of Medicine. Available at https://www.nejm.org/doi/full/10.1056/NEJMc2005073.
15. Chan J.F-W, Yuan S., Kok K., et al. A familial cluster of pneumonia associated with the 2019 novel coronavirus indicating person-to-person transmission: a study of a family cluster. Feb 15, 2020. Available at https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(20)30154-9/fulltext.
16. Zhou F., Yu T., Du R. et al. Clinical course and risk factors for mortality of adult inpatients with COVID-19 in Wuhan, China: a retrospective cohort study. Mar 9, 2020. Available at https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(20)30566-3/fulltext.
17. Zhang J., Dong X., Cao Y. et al. Clinical characteristics of 140 patients infected with SARS-CoV-2 in Wuhan, China. Feb 19, 2020. Available at https://www.ncbi.nlm.nih.gov/pubmed/32077115.
18. Boulos M.N.K., Geraghty E.M. Geographical tracking and mapping of coronavirus disease COVID-19/severe acute respiratory syndrome coronavirus 2 (SARS-CoV-2) epidemic and associated events around the world: how 21st century GIS technologies are supporting the global fight against outbreaks and epidemics. Mar 11, 2020. Available at https://ij-healthgeographics.biomedcentral.com/articles/10.1186/s12942-020-00202a-8.
19. Wang S., Guo L., Chen L., et al. A case report of neonatal COVID-19 infection in China. Mar 12, 2020. Available at https://academic.oup.com/cid/advance-article/doi/10.1093/cid/ciaa225/5803274.
20. Chen H., Guo J., Wang C., et al. Clinical characteristics and intrauterine vertical transmission potential of COVID-19 infection in nine pregnant women: a retrospective review of medical records. Feb 12, 2020. Available at https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(20)30360-3/fulltext.
21. The Daily Star. Coronavirus suspicion: 7-month-old baby sent to Dhaka from isolation ward in Kushtia. Mar 26, 2020. Available at https://www.thedailystar.net/coronavirus-suspicion-in-kushtia-7-month-old-baby-isolation-ward-1886209.
22. WHO recommendation. Getting your workplace ready for COVID-19. Feb 26, 2020. Available at https://www.who.int/docs/default-source/coronaviruse/getting-workplace-ready-for-covid-19.pdf?sfvrsn=359a81e7_6.
23. National Health Commission & State Administration of Traditional Chinese Medicine. Diagnosis and Treatment Protocol for Novel Coronavirus Pneumonia (Trial Version 7), Mar 3, 2020. Available at http://www.kankyokansen.org/uploads/uploads/files/jsipc/protocol_V7.pdf.
24. Cao B., Wang Y., Wen D., et al. A Trial of Lopinavir-Ritonavir in Adults Hospitalized with Severe Covid-19. Mar 18, 2020. Available at https://www.nejm.org/doi/full/10.1056/NEJMoa2001282.
25. te Velthuis A.J.W., van den Worm, Sims A.C., et al. Zn2+ Inhibits Coronavirus and Arterivirus RNA Polymerase Activity in Vitro and Zinc Ionophores Block the Replication of These Viruses in Cell Culture. Nov 4, 2010. Available at https://journals.plos.org/plospathogens/article?id=10.1371/journal.ppat.1001176.
26. Gautret P., Lagier J., Parola P., et al. Hydroxychloroquine and azithromycin as a treatment of COVID-19: results of an open-label non-randomized clinical trial. Mar 10, 2020. Available at https://www.ncbi.nlm.nih.gov/pubmed/32205204.
27. Chang, R.; Sun, W. Repositioning Chloroquine as Ideal Antiviral Prophylactic against COVID-19 - Time is Now. Preprints 2020, 2020030279 (doi: 10.20944/preprints202003.0279.v1).
28. Advisory on the use of hydroxy-chloroquine as prophylaxis for SARS-CoV-2 infection. Recommendation. Mar 22, 2020. Available at https://www.mohfw.gov.in/pdf/AdvisoryontheuseofHydroxychloroquinasprophylaxisforSARSCoV2infection.pdf.
29. National Task Force for COVID-19 of Indian Council of Medical Research&. Recommentations for Prophylaxis (30.03.2020)
30. Worcester S. COVID-19 Characteristics Differ in Children vs Adults. March 13, 2020. Available at https://www.medscape.com/viewarticle/926805.
31. Phulen Sarma, Manisha Prajapat, Pramod Avti et al. Therapeutic options for the treatment of 2019-novel coronavirus: An evidence-based approach. March 11, 2020. Available at https://www.ncbi.nlm.nih.gov/pubmed/32201439.
32. Sean Wei Xiang Ong, et al. // Air, Surface Environmental, and Personal Protective Equipment Contamination by Severe Acute Respiratory Syndrome Coronavirus 2 (SARS-CoV-2) From a Symptomatic Patient. // JAMA. 2020; DOI: 10.1001/jama.2020.3227.
33. Xu, Y., Li, X., Zhu, B. et al. Characteristics of pediatric SARS-CoV-2 infection and potential evidence for persistent fecal viral shedding. Nat Med (2020). https://doi.org/10.1038/s41591-020-0817-4
34. Zeng L, Xia S, Yuan W, et al. Neonatal Early-Onset Infection With SARS-CoV-2 in 33 Neonates Born to Mothers With COVID-19 in Wuhan, China. JAMA Pediatr. Published online March 26, 2020. doi:10.1001/jamapediatrics.2020.0878.
35. Wang, J., Qi, H., Bao, L., Li, F., and Shi, Y. A contingency plan for the management of the 2019 novel coronavirus outbreak in neonatal intensive care units. Lancet Child Adolesc Health. 2020; https://doi.org/10.1016/S2352-4642(20)30040-7.
36. Qin C, Zhou L, Hu Z, at al. Dysregulation of immune response in patients with COVID-19 in Wuhan, China. Clin Infect Dis. 2020 Mar 12. pii: ciaa248. doi:10.1093/cid/ciaa248
37. Rodriguez-Morales AJ, Cardona-Ospina JA, Gutierrez-Ocampo E, at al; Latin American Network of Coronavirus Disease 2019-COVID-19 Research (LANCOVID-19). Electronic address: https://www.lancovid.org. Clinical, laboratory and imaging features of COVID-19: A systematic review and meta-analysis. Travel Med Infect Dis. 2020 Mar 13:101623. doi: 10.1016/j.tmaid.2020.101623.
38. Henry BM, Lippi G, Plebani M. Laboratory abnormalities in children with novel coronavirus disease 2019. Clin Chem Lab Med. 2020 Mar 16. pii:/j/cclm.ahead-of-print/cclm-2020-0272/cclm-2020-0272.xml. doi:10.1515/cclm-2020-0272.
39. Guo L, Ren L, Yang S, at al. Profiling Early Humoral Response to Diagnose Novel Coronavirus Disease (COVID-19). Clin Infect Dis. 2020 Mar 21. pii: ciaa310. doi: 10.1093/cid/ciaa310.
40. Soldati G, Smargiassi A, Inchingolo R, at al. Is there a role for lung ultrasound during the COVID-19 pandemic? J Ultrasound Med. 2020 Mar 20. doi: 10.1002/jum.15284.
41. Islam M, Levitus M, Eisen L, Shiloh AL, Fein D. Lung Ultrasound for the Diagnosis and Management of Acute Respiratory Failure. Lung. 2020 Feb; 198(1):1-11. doi: 10.1007/s00408-019-00309-1.
42. Z-M Chen, J-F Fu, Q Shu et al. Diagnosis and treatment recommendations for pediatric respiratory infection caused by the 2019 novel coronavirus. World Journal of Pediatrics https://doi.org/10.1007/s12519-020-00345-5.
43. COVID-19 and breastfeeding. WHO Position Paper. https://www.who.int/news-room/q-a-detail/q-a-on-covid-19-pregnanc![]() -childbirth-and-breastfeeding.
-childbirth-and-breastfeeding.
44. Jonas F Ludvigsson. Systematic review of COVID-19 in children shows milder cases and a better prognosis than adults. Acta Paediatrica https://doi.org/10.1111/apa.15270 https://onlinelibrary.wiley.com/journal/16512227.
45. Shen, K., Yang, Y., Wang, T. et al. Diagnosis, treatment, and prevention of 2019 novel coronavirus infection in children: experts' consensus statement. World J Pediatr (2020). https://doi.org/10.1007/s12519-020-00343-7.
46. Karimi A, Rafiei Tabatabaei S, Rajabnejad M, Pourmoghaddas Z, Rahimi H, et al. An Algorithmic Approach to Diagnosis and Treatment of Coronavirus Disease 2019 (COVID-19) in Children: Iranian Expert's Consensus Statement, Arch Pediatr Infect Dis. 2020; 8(2):e102400. doi: 10.5812/pedinfect.102400. http://pedinfect.com/articles/102400.htm.
47. Alder Hey Children's Hospital: Clinical Management Of Children Admitted to Hospital with COVID-19. March 2020. Version 1: https://alderhey.nhs.uk/application/files/1815/8422/1173/COVID_19_IN_CHILDREN_CLINICAL_GUIDANCE_v1..pdf.
48. Michigan Medicine University of Michigan. Inpatient Guidance for treatment of COVID-19 in adults and children: http://www.med.umich.edu/asp/pdf/adult_guidelines/COVID-19-treatment.pdf.
49. WHO Coronavirus disease (COVID-2019) situation reports: https://www.who.int/emergencies/diseases/novel-coronavirus-2019/situation-reports/.
50. Приказ Министерства здравоохранения Российской Федерации от 19.03.2020 г. N 198н "О временном порядке организации работы медицинских организаций в целях реализации мер по профилактике и снижению рисков распространения новой коронавирусной инфекции COVID-19" (с изменениями от 27 марта 2020 г. N 246н): https://rg.ru/2020/03/20/minzdrav-prikaz198-site-dok.html.
Коллектив авторов:
1. Александрович Ю.С. - д.м.н., профессор, заслуженный деятель науки Российской Федерации, заведующий кафедрой анестезиологии, реаниматологии и неотложной педиатрии факультета переподготовки и дополнительного профессионального образования федерального государственного бюджетного образовательного учреждения высшего образования "Санкт-Петербургский государственный педиатрический медицинский университет" Министерства здравоохранения Российской Федерации.
2. Байбарина Е.Н. - д.м.н., профессор, директор Департамента медицинской помощи детям и службы родовспоможения Минздрава России.
3. Баранов А.А. - д.м.н., проф., академик РАН, главный внештатный специалист педиатр Минздрава России, советник руководителя НИИ педиатрии и охраны здоровья детей Федерального государственного бюджетного учреждения здравоохранения "Центральная клиническая больница Российской академии наук" Министерства науки и высшего образования Российской Федерации.
4. Вишнева Е.А. - д.м.н., заместитель руководителя по науке НИИ педиатрии и охраны здоровья детей ЦКБ РАН, доцент кафедры факультетской педиатрии педиатрического факультета ФГБОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России.
5. Зверева Н.Н. - к.м.н., доцент кафедры инфекционных болезней у детей педиатрического факультета ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России.
6. Иванов Д.О. - ректор ФГБОУ ВО СПбГПМУ Минздрава России, главный внештатный специалист неонатолог Министерства здравоохранения Российской Федерации.
7. Крючко Д.С. - д.м.н., профессор кафедры неонатологии ФГБУ "НМИЦ акушерства, гинекологии и перинатологии им. Акад. В.И. Кулакова" Минздрава России.
8. Коновалов И.В. - к.м.н., доцент кафедры инфекционных болезней у детей педиатрического факультета ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России.
9. Куличенко Т.В. - д.м.н., профессор РАН, начальник управления по реализации функции Национального медицинского исследовательского центра по педиатрии ФГАУО ВО РНИМУ им. Н.И. Пирогова Минздрава России.
10. Лобзин Ю.В. - д.м.н., проф., академик РАН, директор ФГБУ ДНКЦИБ ФМБА России, главный внештатный специалист Министерства здравоохранения Российской Федерации по инфекционным болезням у детей.
11. Мазанкова Л.Н. - д.м.н., проф., главный внештатный специалист по инфекционным болезням у детей ДЗ города Москвы и ЦФО, заведующая кафедрой детских инфекционных болезней педиатрического факультета ФГБОУ ДПО РМАНПО Минздрава России.
12. Намазова-Баранова Л.С. - д.м.н., проф., академик РАН, заведующая кафедрой факультетской педиатрии педиатрического факультета ФГБОУ ВО РНИМУ им. Н.И. Пирогова, руководитель НИИ педиатрии и охраны здоровья детей ЦКБ РАН, главный внештатный детский специалист Министерства здравоохранения Российской Федерации по профилактической медицине.
13. Петренко Ю.В. - проректор по национальным проектам и лечебной работе ФГБОУ ВО СПбГПМУ Минздрава России.
14. Прометной Д.В. - к.м.н., доцент, заведующий отделением анестезиологии и реанимации государственного бюджетного учреждения здравоохранения Московской области "Московский областной центр охраны материнства и детства", эксперт-аналитик управления по реализации функции Национального медицинского исследовательского центра по педиатрии ФГАУО ВО РНИМУ им. Н.И. Пирогова Минздрава России.
15. Пшениснов К.В. - к.м.н., доцент, доцент кафедры анестезиологии, реаниматологии и неотложной педиатрии факультета переподготовки и дополнительного профессионального образования федерального государственного бюджетного образовательного учреждения высшего образования "Санкт-Петербургский государственный педиатрический медицинский университет" Министерства здравоохранения Российской Федерации.
16. Ртищев А.Ю. - к.м.н., главный внештатный специалист по инфекционным болезням у детей в ЦАО и ЮВАО города Москвы, доцент кафедры инфекционных болезней у детей педиатрического факультета ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России.
17. Сайфуллин М.А. - к.м.н., доцент кафедры инфекционных болезней у детей педиатрического факультета ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России.
18. Сайфуллин Р.Ф. - ассистент кафедры инфекционных болезней у детей педиатрического факультета ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России.
19. Селимзянова Л.Р. - к.м.н., ведущий научный сотрудник НИИ педиатрии и охраны здоровья детей ЦКБ РАН, доцент кафедры педиатрии и детской ревматологии ФГАУ ВО Первый МГМУ им. И.М. Сеченова (Сеченовский Университет).
20. Усков А.Н. - д.м.н., профессор, заместитель директора ФГБУ ДНКЦИБ ФМБА России по научной работе, главный внештатный специалист ФМБА России по инфекционным болезням у детей.
21. Федосеенко М.В. - к.м.н., заведующая отделом разработки научных подходов к иммунизации пациентов с отклонениями в состоянии здоровья и хроническими болезнями НИИ педиатрии и охраны здоровья детей ЦКБ РАН, доцент кафедры факультетской педиатрии педиатрического факультета ФГАУО ВО РНИМУ им. Н.И. Пирогова Минздрава России.
22. Харькин А.В. - д.м.н., заведующий отделением реанимации государственного бюджетного учреждения здравоохранения города Москвы "Морозовская детская городская клиническая больница Департамента здравоохранения города Москвы", эксперт-аналитик управления по реализации функции Национального медицинского исследовательского центра по педиатрии ФГАУО ВО РНИМУ им. Н.И. Пирогова Минздрава России.
23. Чумакова О.В. - д.м.н., профессор, заместитель директора Департамента медицинской помощи детям и службы родовспоможения Минздрава России.
24. Эфендиева К.Е. - к.м.н., заместитель руководителя по международным связям и образовательной деятельности НИИ педиатрии и охраны здоровья детей ЦКБ РАН, доцент кафедры факультетской педиатрии педиатрического факультета ФГАУО ВО РНИМУ им. Н.И. Пирогова Минздрава России.
25. Яковлев А.В. - заместитель главного врача по анестезиологии-реаниматологии и неонатологии ФГБОУ ВО СПбГПМУ Минздрава России.
